Согласно данным ВОЗ, удельный вес лабораторных анализов составляет 75–80 % от общего числа диагностических исследований, выполняемых в медорганизациях.
Служба значительно эволюционировала: если раньше лаборатория была придатком в поиске факторов риска, постановке диагноза, назначении лечения, то сегодня она является объединяющим механизмом на всех этапах взаимодействия врача и пациента. Централизация лабораторных исследований — мировая тенденция реформирования клинической лабдиагностики. Особое значение имеет преаналитический этап клинических лабораторных исследований.
Лабораторная диагностика
Важная составляющая
Основной целью централизации лабораторных исследований является повышение эффективности лечебно-диагностического процесса за счет расширения объема лабораторной, диагностически значимой информации, которая поступает лечащим врачам из централизованной лаборатории.
Согласно постановлению коллегии Минздрава от 25.07.2018 № 14.4 «О совершенствовании работы службы лабораторной диагностики», централизация лабораторий, направленная на увеличение доступности лабораторных исследований, определена основным стратегическим моментом развития службы клинической лабораторной диагностики страны.
Важнейшей составляющей централизации является процесс взаимодействия с внешним заказчиком (медучреждением) на преаналитическом этапе оказания лабораторных услуг. Преаналитический этап включает прием пациента врачом, назначение лабораторных исследований, заполнение бланка направления, получение пациентом инструкций об особенностях подготовки к сдаче анализов или сбору биологического материала, взятие проб, доставку материала в лабораторию.
При централизации для лаборатории существенно увеличивается число пунктов сбора проб биологического материала, значительно расширяется спектр заказываемых тестов, изменяется структура проб биологического материала, ритм и временной период их поступления в лабораторию.
Взаимодействие централизованной лаборатории с заказчиком на преаналитическом этапе предполагает обучение врачей, медсестер, курьеров, обеспечение их инструкциями по подготовке пациентов к лабораторным исследованиям, правилам взятия, сбора и подготовки проб к транспортировке, организацию логистики доставки. Порядок организации взятия проб биологического материала и доставки его в централизованную лабораторию является одним из важнейших моментов обеспечения правильного взаимодействия лаборатории и учреждения здравоохранения.
Централизация лабораторных исследований предусматривает особые требования к организации преаналитического этапа, строгое выполнение которых позволит обеспечить получение качественных результатов. Любые неточности на этапе назначения лабораторных исследований будут существенным образом снижать эффективность лечебно-диагностического процесса.
Большинство ошибок в процессе лабораторного анализа — от назначения теста до интерпретации результатов — происходит до того, как образец попал в лабораторию, т. е. вне прямого контроля лаборатории. По данным различных исследований, на преаналитический этап приходится от 46 % до 68 % всех лабораторных ошибок.
Наиболее частые ошибки преаналитического этапа:
- отсутствие образца или перечня назначенных исследований;
- ошибки идентификации образца (этикетка,сопроводительный документ);
- гемолиз in vitro (в пробирке);
- сгустки в образце крови/плазмы;
- неправильная пробирка/контейнер;
- недостаточное количество образца (объем пробы);
- неправильное соотношение кровь/антикоагулянт;
- недостаточное перемешивание образца после взятия;
- неадекватные условия хранения и транспортировки;
- неправильный режим центрифугирования (время/скорость).
Рекомендации
При определении приемлемости выявленных ошибок рекомендуется использовать целевые уровни индикаторов качества преаналитического этапа, установленные Международной федерацией клинической химии и лабораторной медицины (IFCC). Ошибки преаналитического этапа могут существенно исказить состав или свойства биологического материала и таким образом существенно снизить диагностическую ценность результата лабораторного исследования. Частота таких ошибок зависит от уровня технологической дисциплины в направляющей организации здравоохранения, качества администрирования этого этапа.
Основные причины большого количества ошибок:
- отсутствие стандартов качества выполнения процедур преаналитического этапа;
- неиспользование для взятия и сбора биоматериала одноразовых безопасных приспособлений по причине существующего ложного представления об их высокой стоимости;
- недостаточные знания и качество обучения среднего медперсонала правилам и технике выполнения процедур преаналитического этапа.
Прогресс лабораторных технологий, оснащение медицинской лаборатории современными автоматическими анализаторами позволили получать существенно более точные результаты анализов. Новые автоматические анализаторы весьма чувствительны к качеству исследуемого биоматериала, что предъявляет более высокие требования к условиям взятия, хранения и срокам доставки проб.
Согласно приказу Минздрава от 18.04.2019 № 466 «О совершенствовании деятельности службы лабораторной диагностики Республики Беларусь», обеспечение качества преаналитического этапа лабораторных исследований является зоной ответственности клинических специалистов. В стандарте СТБ ISO 15189-2015 «Медицинские лаборатории. Требования к качеству и компетенции» требуется установление индикаторов качества с целью мониторинга и оценки работы по всем критическим аспектам преаналитического этапа. Их внедрение в лабораторную практику и систематический сбор данных позволят обеспечить надежность результатов лабораторного тестирования.
Внутренний стандарт
Клинико-диагностическая лаборатория (КДЛ) РНПЦ РМиЭЧ является многопрофильной, с 2016 года выполняет централизованные исследования для взрослых и детей Новобелицкого и Советского районов Гомеля. Заказчиками являются 10 поликлиник. Исследования включают широкий спектр биохимических (специфических белков и метаболитов), иммунохимических (гормоны, онкомаркеры, витамины и др.), коагулологических (коагулограмма, агрегатограмма, факторы свертывания и антикоагулянты, D-димеры и др.) лабораторных тестов.
Разработан внутренний стандарт, который был включен в текст совместного приказа РНПЦ РМиЭЧ и ГУЗО Гомельского облисполкома (№ 117 и № 167 от 05.02.2019) «О централизации лабораторных исследований». Определена схема проведения централизованных лабораторных исследований.
Для обеспечения доступности для врачей-клиницистов информации о полном спектре выполняемых тестов сотрудниками лаборатории разработаны бланки направлений.
Для обеспечения контроля качества выполнения централизованных исследований лаборатория постоянно анализирует результаты применения основных индикаторов качества преаналитического этапа:
- ошибки идентификации и транскрипции тестов;
- несоответствие направления установленной форме;
- неверный тип, недостаточный объем образца;
- повреждение образца/направления в ходе транспортировки;
- образец, направление для образца не получены;
- сгусток в образце.
По результатам анализа, проведенного КДЛ РНПЦ РМиЭЧ, несоответствия в целом выявляются для 1,3 % доставленных образцов сыворотки/плазмы. Среди индикаторов с наибольшей частотой встречаются ошибки транскрипции тестов, составляющие 1 %:
- отсутствие отметок о необходимых тестах;
- нечеткий запрос на исследование;
- незаполненные/не полностью заполненные паспортные данные пациента (не обозначен пол, возраст, не указан диагноз, отсутствует печать врача).
Реже определяются ошибки идентификации пробы — нарушение маркировки, в т. ч. расхождения между нумерацией направления и пробы. В 0,34 % случаев пробы не доставлялись в лабораторию, в 0,3 % — для проб отсутствовали направления на исследования. Несмотря на то что выбраковка по причине гемолиза определена на этапе взятия крови и первичной пробоподготовки, в лабораторию в 0,31 % случаев доставляются гемолизированные образцы. В 0,5–1 % случаев в пробах сыворотки встречаются нити фибрина, сгустки, осадок эритроцитов. Регистрируются случаи доставки количества сыворотки, недостаточного для выполнения назначенных тестов. Такие несоответствия являлись результатом неполного соблюдения поликлиниками правил пробоподготовки: выдержки необходимого времени сворачивания крови, соблюдения режима центрифугирования крови и пипетирования сыворотки.
Для образцов сыворотки с выявленными ошибками транскрипции тестов лаборатория выясняет необходимую информацию по телефону, после чего образцы, как правило, принимаются в работу. Указанные действия позволили минимизировать потери образцов по причине нарушений правил преаналитики. Выбраковка с оформлением акта отказа в приеме биологического материала с объяснением причин проводится для гемолизированных образцов либо для случаев, когда доставляется только проба сыворотки без направления и наоборот. Пробы сыворотки со сгустками, эритроцитами подвергаются повторному центрифугированию, после чего выполняются исследования.
АННОТАЦИЯ
Процесс клинического лабораторного исследования включает три этапа: преаналитический, аналитический и постаналитический. Несмотря на то, что частота аналитических ошибок в клинических лабораториях существенно снизилась за счет автоматизации и современных технологий, ошибки, связанные с преаналитическим и постаналитическим этапами остаются значительными и требуют внимания специалистов по лабораторной медицине к тому, что происходит за пределами лаборатории. В интересах пациентов необходимо рассматривать любые прямые и косвенные негативные последствия, связанные с лабораторными исследованиями, независимо от того, на каком этапе возникает ошибка.
Введение. Клиническая безопасность пациента определяется правильной и своевременной диагностикой патологии и применением адекватных лечебных мероприятий (при минимальных побочных действиях) с целью достижения благополучного исхода случая заболевания [1] .
Согласно литературным данным на основе результатов лабораторных исследований принимаются до 60-70% клинических решений относительно диагноза заболевания и тактики лечения [2-4].
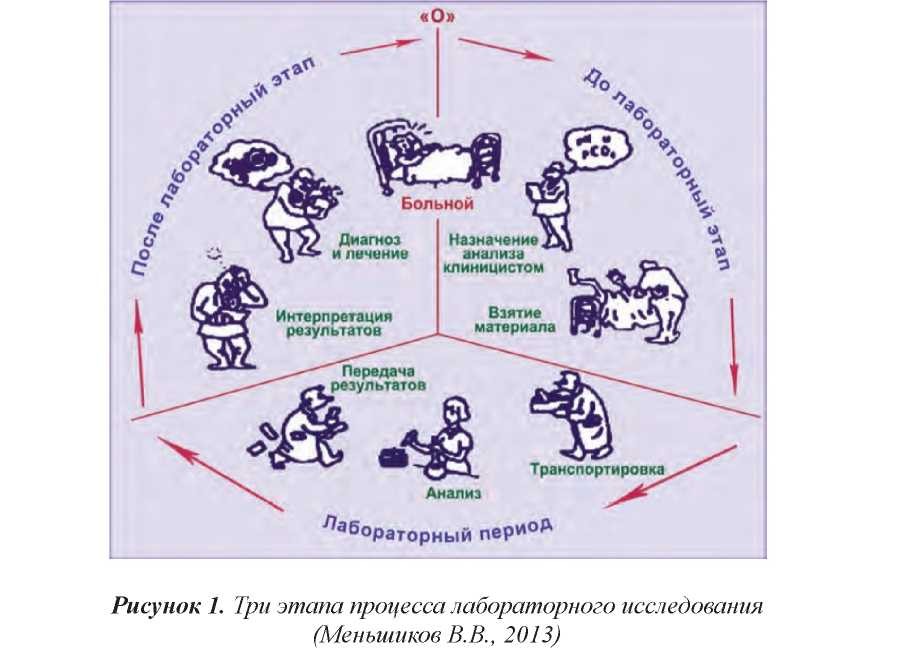
Как отмечает в своей публикации Меньшиков В.В., «процесс клинического лабораторного исследования – от решения врача назначить анализ до получения им результата анализа – проходит три этапа, в которых соответствующие процедуры выполняет несколько участников. Задача всех участников процесса заключается в том, чтобы как можно меньше изменить состав взятого у пациента образца и в результате анализа отразить с наибольшей точностью те его содержание и свойства, которыми обладает этот материал в организме пациента, и правильно интерпретировать результат, с тем, чтобы получить достоверную лабораторную информацию.
На всех этапах лабораторного процесса могут возникнуть отклонения, приводящие к ошибочному итогу – не вполне достоверной информации».
Автор демонстрирует следующий рисунок этапов клинического лабораторного исследования: до лабораторный, лабораторный и после лабораторный (рисунок 1)
В литературе встречаются и другие названия этапов лабораторного процесса: преаналитический, аналитический и постаналитический.
Следовательно, ошибки, связанные с проведением лабораторных исследований могут быть обусловлены многими причинами на различных этапах проведения: назначением лабораторного теста, не соответствующего клинической задаче; нарушением условий взятия образца биоматериала, его хранения, предварительной обработки и транспортировки; недостаточной квалификацией оператора; недостаточным учетом влияний биологической, ятрогенной, аналитической вариации при оценке результата исследования; неудовлетворительной нозологической интерпретацией результата исследования; задержкой передачи информации о критических изменениях лабораторных показателей и др. Целый комплекс факторов, которые могут оказывать существенное влияние на качество результатов анализов, находится в компетенции врачей-клиницистов и среднего медицинского персонала. Изучение этих факторов будет способствовать обеспечению качества результатов лабораторных исследований.
Целью данного обзора является изучение типов и частоты ошибок в лабораторной медицине на основе анализа международной научной литературы.
Материалы и методы. Были изучены результаты научных исследований в области лабораторной медицины за последние 10 лет. Поиск научных публикаций проводился в базах данных PubMed, Oxford University Press, Google Scholar.
Результаты. Проблема ошибок в клинической лаборатории в последнее время привлекает большое внимание, так как играет ключевую роль для медицинских услуг и может создавать серьезный риск, влияющий на жизнь пациента. Частота лабораторных ошибок значительно варьируется в зависимости от процедур диагностики и этапов всего процесса тестирования [5].
Как отмечают авторы, «частота аналитических ошибок в клинических лабораториях существенно снизилась за последние годы в результате активного движения за безопасность пациентов и внедрения передовых технологий в проведение лабо-
раторных тестов. Однако, по сравнению с медицинскими ошибками других типов, ошибкам в лабораторной медицине уделяется мало внимания. Ошибки в лабораторной медицине трудноопределимы, поскольку их трудно идентифицировать и, даже после обнаружения, понять их причину сложнее, чем в случае медицинских ошибок другого типа. Если сравнивать с неблагоприятными исходами, вызванными хирургическим и другими, зачастую совершенно очевидными, ошибками, совершенными в ходе лечения, лабораторные ошибки имеют тенденцию быть менее явными, указать время и место их совершения непросто» [6].
Традиционно процесс клинического лабораторного исследования подразделяется на 3 этапа:
- — преаналитический этап (назначение определенного исследования, взятие образца биоматериала, его предварительная обработка, хранение и транспортировка к месту проведения собственно анализа);
- — аналитический этап (идентификация образца биоматериала, необходимая обработка для получения аналитической пробы, применение аналитической технологии с использованием соответствующих реагентов и оборудования, получение описательного или количественного результата исследования);
- — постаналитический этап (оценка аналитической, биологической, клинической достоверности результата исследования, его нозологическая интерпретация, доставка результата назначившему исследование персоналу, хранение образца и результатов исследования в условиях и в течение сроков, установленных применительно к данному виду исследования и клинической задаче).
Большинство ошибок происходит на пре- и постаналитическом этапах (таблицы 1,2) [7]. Что касается аналитического этапа, то Lippi и коллеги опубликовали, что общий коэффициент ошибок в процессе тестирования широко варьируется от 0,1% до 3,0% [8]. В исследованиях, проведенных Plebani M., Carraro P., уровень лабораторных ошибок за 10 лет снизился с 0,47% в 1977 году до 0,33% в 2007 году [9-10]. Согласно другим литературным данным (Belk and Sunderman, 1947; Witte, 1997) за период с 1947 по 1997 гг. частота ошибок аналитического этапа снизилась с 162116 на миллион лабораторных тестов (part per million, ppm) до 447 ppm [11-12].
Это произошло благодаря автоматизации, усовершенствованию лабораторных технологий, стандартизации анализа, использованию тщательно разработанных правил внутреннего контроля и эффективных схем обеспечения качества, а также благодаря повышению уровня подготовки персонала.
Однако неудовлетворительное качество остается при выполнении и оценке стандартных клинических биохимических и коагуляционных тестов, гематологических и молекулярно-биологических тестов. В частности, относительно высокая частота аналитических ошибок и связанных с ними неблагоприятных клинических последствий была задокументирована при выполнении иммунохимических исследований.
Таблица 1. Частота встречаемости и типы ошибок на различных этапах аналитического процесса (Mario Plebani, 2007)
|
Типы ошибок |
1996 год |
2000 год |
||
|
ppm |
% |
ppm |
% |
|
|
Общее количество ошибок |
4667 |
100 |
3092 |
100 |
|
Преаналитических |
3186 |
68,3 |
1914 |
61,9 |
|
Аналитических |
617 |
13,2 |
463 |
15,0 |
|
Постаналитических |
864 |
18,5 |
715 |
23,1 |
Таблица 2. Типы ошибок и их частота на различных этапах всего аналитического процесса (Mario Plebani, 2010).
|
Этап общего аналитического процесса |
Тип ошибки |
Относительная частота (%) |
|
Пре-преаналитический |
Ошибка при выборе тестов Ошибка при составлении заявки Неверная идентификация пациентов/ образцов Использование образцов, собранных из канала инфузии Ошибка при сборе образцов (гемолиз, свертывание, недостаточный объем, и т.д.) Использование неподходящей емкости Обращение, хранение и транспортировка |
46,0-68,2% |
|
Преаналитический |
Неправильная сортировка и пересылка образцов Проливание образцов Ошибка при аликвотировании, пипетировании и маркировке Ошибка при центрифугировании (неверное время и/или скорость) |
3,0-5,3% |
|
Аналитический |
Неисправность оборудования Анализ не того образца Интерференция (эндогенная и экзогенная) Невыявленная ошибка контроля качества |
7,0-13,0% |
|
Постаналитический |
Ошибочная валидация данных анализа Несообщение результатов/ передача результатов не тому адресату Слишком большое общее время анализа Неправильный ввод данных и ошибка при записи данных от руки Несообщение/задержка в сообщении о критических значениях |
12,5-20,0% |
|
Пост- постаналитический |
Запоздалая реакция/Отсутствие реакции на лабораторный отчет Неверная интерпретация Неподходящий/неадекватный план диспансерного наблюдения Неназначение необходимой консультации |
25,0-45,5% |
В исследовании, проведенном Laposata M., Dighe A. [13], было установлено, что неправильная интерпретация диагностических и лабораторных тестов врачом, а также неинформирование амбулаторных больных о клинически значимых аномальных результатах, являются довольно широко распространенным явлением, примерно один случай на каждые 14 тестов. Примеры включают пациентов, которых не проинформировали о высоком уровне общего холестерина (8,2 ммоль/л, 318 мг/ дл), низком гематокрите (28,6%) и низком уровне калия (2,6 ммоль/л). Общее количество случаев, когда пациенту не была передана информация или факт передачи информации не был задокументирован, составило 7,1%, а диапазон таких случаев в разных учреждениях от 0% до 26%. Такая ситуация противоречит принципу «солидарной ответственности» и «совместного принятия решения», в рамках которых врач предоставляет пациенту и его семье всю клиническую информацию, включая результаты лабораторных исследований.
Вероятность неблагоприятных последствий лабораторных ошибок и назначения неадекватного лечения варьирует от 2,7% до 12%, но большая доля лабораторных ошибок (от 24,4% до 30%) отвечает за возникновение дополнительных проблем, не сказывающихся прямо на здоровье пациента. В исследованиях сообщается, что ошибки приводили к неадекватному помещению пациентов в отделение интенсивной терапии, ненужному переливанию крови, неверному изменению терапии гепарином и дигоксином. Влияние лабораторных ошибок на дальнейший клинический путь пациента – речь идет о дополнительных ненужных исследованиях (лабораторных, рентгенографических, томографических и т.п.), более инвазивных методах анализа, дополнительных консультациях – гораздо существеннее и, хотя не обязательно причиняет вред, однако доставляет лишнее беспокойство и ведет к дополнительным расходам, как для пациента, так и для системы здравоохранения [14].
Интерес представляют результаты исследования, проведенного в Республике Башкортостан [15]. Данные были собранны из 37 лабораторий медицинских организаций г.Уфы и Республики Башкортостан. Проводился опрос специалистов клинико-диагностических лабораторий государственных медицинских организаций и коммерческих лабораторий, включая заведующих (n=37), биологов (n=351), врачей КДЛ (n=112) по разработанной анкете, которая включала в себя 30 вопросов, касающихся организации работы на преана- литическом этапе лабораторного процесса. Исследования показали, что одной из самых распространенных ошибок на данном этапе является необоснованное назначение лабораторного обследования.
По мнению ряда авторов, на преана- литической фазе происходит большинство лабораторных ошибок [16-20]. В докладе Бонини и его коллег было установлено, что в лаборатории преобладали преданалити- ческие ошибки, варьирующиеся от 31,6% до 75% [21].
В 2008-2009 годах Chawla R. с соавторами определили, что для стационарных больных уровень преаналитической ошибки составил 1,9% (наибольшую частоту составил гемолиз образца – 1,1%), для амбулаторных больных частота ошибок составляла 1,2% (переменная с наивысшей частотой была необоснованность тестирования) [22]. Специалистами было выявлено четырнадцать различных причин преданалитической ошибки, наиболее распространенными из которых были ошибки при заполнении пробирки и идентификации пациента [23- 26].
Заключение. Согласно отчету исследователей из Медицинской школы Университета Джона Хопкинса в Балтиморе, медицинская ошибка является третьей по значимости причиной смерти в США [27]. Безопасность пациентов остается проблемой во многих областях здравоохранения, и лабораторная медицина может стать лидером в снижении ошибок [28].
Содействие эффективному контролю качества и постоянному совершенствованию всего процесса тестирования, включая пре- и постаналитические фазы, является необходимым условием для эффективного лабораторного обслуживания. Медицинские ошибки больше нельзя рассматривать как неизбежные, необходимо их активно оптимизировать и предотвращать [29-30].
СПИСОК ЛИТЕРАТУРЫ
- Меньшиков В.В. Клиническая безопасность пациента и достоверность лабораторной информации (лекция) // Клиническая лабораторная диагностика. -2013. -№6.
- Jordan B., Mitchell C., Anderson A., Farkas N., Batrla R. The Clinical and Health Economic Value of Clinical Laboratory Diagnostics // EJIFCC.-2015.-26(1). -Р.47–62.
- Frank H. Wians. Clinical Laboratory Tests: Which, Why, and What Do The Results Mean? // Laboratory Medicine.-2009.-Volume 40.-Issue 2. -P.105–113.
- Бражникова О.В., Гавеля Н.В., Майкова И.Д. Типичные ошибки на преаналити- ческом этапе проведения лабораторных исследований // Педиатрия. Приложение к журналу Consilium Medicum. -2017. -№4.
- Eng. Wafa’ Al-faraeh, Eng. Mohamed F. Ababeneh. The detection and prevention of errors in Clinical laboratory //International Journal of Scientific and Research Publications.- 2018.-Volume 8, Issue 11.-P.480-486.
- Mario Plebani. Выявление и предотвращение ошибок в лабораторной медицине// Annals of Clinical Biochemistry. -№ 47. -2010.-С. 101-110.
- Plebani M. Laboratory errors: How to improve pre- and post-analytical phases? // Biochem Med. -2007; 17:5-9.
- Lippi G., Plebani M., Šimundić A.M. Quality in laboratory diagnostics: From theory to practice //Biochem Med. -2010; 20:126-130.
- Plebani M., Carraro P. Mistakes in a stat laboratory: Types and frequency//Clin Chem. -1997; 43:1348-1351.
- Carraro P., Plebani M. Errors in a stat laboratory: Types and frequencies 10 years later //Clin Chem. -2007; 53:1338-1342.
- Belk WP, Sunderman FW. A survey of the accuracy of chemical analyses in clinical laboratories// Am J Clin Pathol 1947; 17:853-61.
- Witte VanNess S.A., Angstadt D.S., Pennell B.J. Errors, mistakes, blunders, outliers, or unacceptable results: how many? Clin Chem.-1997; 43:1352-6.
- Laposata M., Dighe A. ‘Pre-pre’ and ‘post-post’ analytic error: high incidence patient safety hazards involving the clinical laboratory //Clin Chem Lab Med.-2007; 45:712–9.
- Plebani M., Piva E. Notification of critical values//Biochem Med. -2010; 20:173-178.
- Аминев Р.А. Билалов Ф. С. Ошибки врача при выборе лабораторного исследования на преаналитическом этапе //Российская академия медицинских наук. Бюллетень Национального научно-исследовательского института общественного здоровья. – 2013. – №. 1. – С. 63-66.
- Fauzia Sadiq and all. Frequency of Errors in Clinical Laboratory Practice//Iranian Journal of Pathology.-2014.-№ 9 (1).-Р.45- 49.
- Sushma B.J., Shrikant C. Study on “Pre-analytical Errors in a Clinical Biochemistry Laboratory”: The Hidden Flaws in Total Testing //Biochem Anal Biochem 8:374.-2019. doi: 10.35248/2161-1009.19.8.374.
- Najat D. Prevalence of Pre-Analytical Errors in Clinical Chemistry Diagnostic Labs in Sulaimani City of Iraqi Kurdistan // PLoS One. -2017; 12(1):e0170211.
- Da Rin G. Pre-analytical workstations: A tool for reducing laboratory errors// Clin Chim Acta. — 2009; 404:68-74.
- Simundic A.M., Topic E., Nikolac N., et al. Hemolysis detection and management of hemolyzed specimens // Biochem Med. -2010;20:154-159.
- Bonini P., Plebani M., Ceriotti F., et al. Errors in laboratory medicine// Clin Chem. -2002; 48:691-698.
- Chawla R., Goswami B., Tayal D., et al. Identification of the types of preanalytical errors in the clinical chemistry laboratory: 1-year study at G.B. Pant Hospital //LabMedicine. — 2010; 41:89-92.
- Bates D.W., Gawande A.A. Improving safety with information technology //N Engl J Med. -2003; 348:2526-2534.
- Plebani M., Bonini P. Wrong biochemistry results. Interdepartmental cooperation may help avoid errors in medical laboratories //BMJ. -2002; 324:423-424.
- Lippi G., Guidi G.C. Risk management in the preanalytical phase of laboratory testing //Clin Chem Lab Med. -2007; 45:720-727.
- Lippi G., Chiozza L., Mattiuzzi C., Plebani M. Patient and Sample Identification. Out of the Maze? //Journal of Medical Biochemistry.-2017. -№36 (2).-Р.107-112.
- Makary M.A., Daniel M. Medical error-the third leading cause of death in the us // BMJ.-2016; 353:i2139.
- Bonini P., Plebani M., Ceriotti F., Rubboli F. Errors in laboratory medicine. Clin Chem.-2002; 48:691-8.
- Julie A. Hammerling, A Review of Medical Errors in Laboratory Diagnostics and Where We Are Today//Laboratory Medicine.-2012.-Volume 43.-Issue 2.-P. 41–44.
- Lippi G., Dimundic A.M., Mattiuzzi C. Overview on patient safety in healthcare and laboratory diagnostics //Biochemia Medica. — 2010; 20:131-143.
ФГБУ «Клиническая больница» Управления делами Президента РФ, Москва, Россия
Ошибки преаналитического этапа — «сферический конь в вакууме»?
Журнал:
Лабораторная служба. 2020;9(2): 5‑7
Как цитировать:
Стериополо Н.А.
Ошибки преаналитического этапа — «сферический конь в вакууме»? Лабораторная служба.
2020;9(2):5‑7.
Steriopolo NA. Errors of the preanalytic stage — «spherical cow in a vacuum»? Laboratory Service. 2020;9(2):5‑7. ().
https://doi.org/10.17116/labs202090215

?>
Согласно предложенной G.D. Lundberg концепции лабораторного тестирования «brain-to-brain loop», преаналитический этап начинается с выбора врачом-специалистом необходимого лабораторного исследования и заканчивается непосредственно перед проведением аналитического исследования образца [1]. Это один из самых сложных этапов лабораторной диагностики в силу большого количества последовательных шагов, в которых участвует значительное количество медицинского и немедицинского персонала. На него влияет огромное количество разнообразных факторов, начиная от уровня компетенции персонала, комплаентности пациента и заканчивая временем года. Выявление и предотвращение ошибок и несоответствий, возникающих на этом этапе, очень сложная, наверное, до конца невыполнимая, но необходимая задача.
Перефразируя одного из самых влиятельных теоретиков менеджмента XX века Питера Друкера: «Если Вы не можете это измерить, Вы не можете этим управлять!». Впервые ошибки лабораторной диагностики попробовали посчитать в далеком 1947 г. W. Belk и F. Sunderman [2]. Первое опубликованное исследование о количестве ошибок на разных этапах лабораторного тестирования принадлежит P. Carraro и M. Plebani (1997 г.) [3]. Именно в этой статье впервые было показано, что большинство ошибок происходят на преаналитическом этапе (61,9%). И именно после этой статьи появилась знаменитая диаграмма распределения ошибок на этапах лабораторного исследования (рисунок), без которой в настоящее время не обходится практически ни одна презентация, доклад или статья про преаналитику.
Эту диаграмму можно считать квинтэссенцией концепта «преаналитических ошибок». Хотя следует отметить, что этот концепт несет многие характеристики так называемых «интернет-мемов» (информация в той или иной форме спонтанно приобретающая популярность, распространяется в Интернете разнообразными способами): виртуальность, реплицируемость, серийность, эмоциональность, самодостаточность и актуальность.
Поиск в PubMed по запросу «preanalitical errors» показал 317 статей и обзоров, начиная с 1989 г. В большинстве статей обсуждаются общие подходы и концепции по этому вопросу. Количество оригинальных работ, с описываемыми собственными исследованиями, составляет порядка 30%. При этом для оценки количества ошибок в основном используется два подхода: на основе анкетирования медицинского персонала и на основе индикаторов качества (IQ), предложенных рабочей группой IFCC WG LEPS [4], которые фиксирует лаборатория.
Первый подход был реализован в уже упомянутом исследовании M. Plebani и соавт. (1997) и в дальнейшем эти исследователи продолжили работу, получая похожие данные [5]. Следует отметить, что во всех исследованиях, использующих такую методологию, количество анализируемых данных ограничено и, что важно, анализируются только клинически осознанные ошибки, не выявленные ранее лабораторией. Исследования количества и распределения лабораторных ошибок на основе IQ имеют более объективный количественный характер, если абстрагироваться от условности и различиях в интерпретации и применении предложенного списка индикаторов качества. Но это приводит и к несколько утрированным результатам. Так, в работе S. Ambachew и соавт. [6] число ошибок преаналитического этапа по индикаторам, связанных с правильным оформлением направлений на исследования, составило 99% (только 3 правильно оформленных направления из 3229). И возникает вопрос: как правильно считать такие ошибки и всегда ли они значимы для безопасности пациента? Любопытно то, что преобладание и процент ошибок именно преаналитического этапа сопоставимы независимо от используемого подхода.
Преаналитике как чемпиону по количеству ошибок лабораторного тестирования и посвящен настоящий номер.
Тот факт, что качество расходных материалов и их адекватность выполняемому тесту очень часто являются определяющими, для получения достоверных результатов показано в статье О.В. Петровой и соавт. «Преаналитическая вариабельность показателей гомеостаза при использовании разных систем для забора крови». Авторы изучали корректность измерения параметров кислотно-основного состояния, измеренного в артериальной крови, при использовании «hand-made» методик (инъекционный шприц, обработанный жидким гепарином натрия) и клинически валидированых систем для взятия крови (предподготовленный шприц, содержащий лиофилизированный гепарин лития, стабилизированный по электролитам). К сожалению, первые, при всей их экономичности, приводят к недопустимым ошибкам, критическим для пациентов с жизнеугрожающими состояниями.
Сигмаметрия сегодня используется многими лабораториями как инструмент контроля качества аналитического этапа. В статье О.А. Клименковой и соавт. «Концепция Six Sigma для оценки уровня качества преаналитического этапа» представлена аппликация этого метода для контроля качества преаналитики в централизованных лабораториях.
Интересный формат выбрали авторы статьи «Применение «преаналитической валидации» в работе с большими потоками назначений» — статья-дискуссия. Они обсуждают концепцию управления назначениями, которую назвали «преаналитической валидацией», обосновывают необходимость ее внедрения и возможные формы такой валидации.
Необъятность и неохватность преаналитического этапа хорошо видна в переводной статье «Preanalytical challenges — time for solutions/Преаналитические проблемы — время для решений». Эксперты рабочей группы Европейской Федерации Клинической Химии и Лабораторной Медицины по проблемам преаналитического этапа лабораторного тестирования (WG-PRE) обобщают результаты Пятой европейской конференции по преаналитике. Спектр обсуждаемых проблем весьма хаотичен: от анализа кала и стабильности аналитов до неинвазивного профилирования опухолевой ДНК и масс-спектрометрии. Следует отметить, что в статье почти отсутствуют практические рекомендации (за исключением использования сывороточных индексов (HIL)).
Представленные в номере материалы свидетельствуют, что для достижения максимальной эффективности использования лабораторной информации в клинической практике преаналитический этап нужно мониторировать, контролировать и улучшать (а для этого его следует изучать), но, возможно, следует определиться с приоритетами, исходя из принципа необходимости и достаточности предпринимаемых усилий.
Сферический конь в вакууме — выражение, обозначающее некую идеальную концепцию, оторванную от реальной жизни. Сферический конь преаналитики в реалиях практики этого этапа скорее не сфера, а многокомпонентная фигура в четвертом измерении.
Автор заявляет об отсутствии конфликта интересов.
The author declare no conflicts of interest.
Актуальность
Часто у лечащего врача возникают претензии к лабораторным анализам, т. е. происходит не совпадение клинической картины с лабораторными показателями. Нарушение преаналитики является одной из самых частых причин этой проблемы. Данная статья поможет разобраться с этой нелепой, но весьма серьезной задачей.
Что такое преаналитика? Преаналитика – это все процедуры, выполняемые до начала проведения лабораторных исследований, которые непосредственно влияют на результат лабораторного анализа.
Оптимально проведенная преаналитическая подготовка является основным условием точной и полной лабораторной диагностики.
Зачем нужно врачам знать преаналитику? При нарушении преаналитического этапа врачи собственноручно готовят предпосылки для заведомо ложных результатов лабораторного анализа.
Статистика
Затраты времени на этапах лабораторного исследования:
Преаналитическии этап вне лаборатории – 20,20%
Преаналитическии этап в лаборатории – 37,10%
Аналитическии этап – 25,10%
Постаналитическии этап – 13,60%
Отправка результатов – 4%
Анализ ошибок показывает, что около 40% ошибок совершается на преаналитическом этапе при выполнении исследований в плановом порядке и около 60% ошибок происходит на преаналитическом этапе при неотложных анализах. (M.Plebani, P.Carraro, 1997).
Из чего состоит преналитическии этап вне лаборатории?
— Назначение анализов
— Подготовка пациента (психологическая и физическая)
— Заполнение направления.
— Взятие биоматериала.
— Хранение и доставка биоматериала.
На каждом из выше указанных составных может быть допущена ошибка.
Общие правила при подготовке к исследованию крови:
1. Кровь сдается в утренние часы натощак (или в дневные и вечерние часы, спустя 4-5 часов после последнего приема пищи). За 1-2 дня до исследования исключить из рациона продукты с высоким содержанием жиров.
2. Показатели крови могут существенно меняться в течение дня, поэтому рекомендуется все анализы сдавать в утренние часы.
3. Накануне исследования (в течение 24 часов) исключить алкоголь, интенсивные физические нагрузки, прием лекарственных препаратов (по согласованию с врачом).
4. За 1-2 часа до сдачи крови воздержаться от курения, не употреблять сок, чай, кофе, можно пить негазированную воду. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
5. Не следует сдавать кровь для лабораторного исследования сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
6. При контроле лабораторных показателей в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток и пр.
7. Кровь для исследований нужно сдавать до начала приема лекарственных препаратов или не ранее, чем через 10 — 14 дней после их отмены. Для оценки контроля эффективности лечения любыми препаратами нужно проводить исследование спустя 7 – 14 дней после последнего приема препарата. Если Вы принимаете лекарства, обязательно предупредите об этом лечащего врача.
Общие правила применимы ко всем анализам, но для некоторых исследований требуется специальная подготовка и дополнительные ограничения.
Влияние некоторых факторов на результат анализов.
Психический стресс
Степень влияния психического стресса (страх перед взятием крови, предоперационный стресс и т.д.) на лабораторные результаты часто недооценивается. Между тем, под его влиянием может наблюдаться увеличение секреции гормонов (альдостерона, ангиотензина, катехоламинов, кортизола, пролактина, ренина, соматотропина, ТСГ, вазопрессина) и повышение концентрации альбумина, фибриногена, глюкозы, инсулина, лактата и холестерина.
Наложение жгута
Что происходит, когда жгут накладывается на весь период времени при взятии пробы? При использовании давления ниже уровня систолического, внутри капилляров поддерживается эффективное фильтрационное давление. Как следствие, жидкость и низкомолекулярные соединения перемещаются из внутрисосудистого пространства в интерстициальное. Макромолекулы, вещества, связанные с белками и клетки крови не проникают через стенку капилляров, таким образом, их концентрация заметно возрастает, тогда как концентрации низкомолекулярных веществ не изменяются.
Длительность наложения жгута и изменения уровней исследуемых параметров
Сравнение: через 1 мин. через 3 мин.
Параметры Отклонение в %
Билирубин +8
Холестерин +5
Креатинин -9
Креатинкиназа -4
Железо +7
Глюкоза -9
γ-Глютамилтрансфераза -10
Калий +5
Положение тела
Изменение положения тела – из горизонтального в вертикальное – приводит к увеличению уровня ряда показателей.
Параметры Увеличение в %
Гематокрит 13
Эритроциты 15
Холестерин высокой плотности 10
Альдостерон 15
Ренин 60
Взятие пробы из катетера
Если пробы берут из венозных или артериальных инфузионных катетеров, канюлю следует промыть изотоническим солевым раствором в объеме, соизмеримом с объемом катетера. Прежде чем взять пробу, выбросить первые 5 мл крови, полученной из катетера. Взятиепроб для исследований свертывающей системы из катетеров, обработанных гепарином, неприемлемо. Для гепарин-зависимых методов (тромбиновое время, АЧТВ) рекомендуется
предварительно отбросить объем крови, вдвое превышающий объем катетера; первая порция взятой затем крови может быть использована для выполнения исследований, не относящихся к системе гемостаза; последующая порция цитратной крови может использоваться только для определения нечувствительных к присутствию гепарина аналитов: протромбинового времени, рептилазного времени, фибриногена по Clauss, АТ III, мономеров фибрина. Важно, чтобы перед взятием крови в пробирку с раствором цитрата натрия не было длительной паузы, в течение которой кровь в катетере может «застаиваться».
Высота над уровнем моря
Содержание некоторых компонентов крови подвержено значительным изменениям в зависимости от высоты над уровнем моря. С увеличением высоты значительное повышение наблюдается в отношении, например реактивного белка (до 65% на высоте 3600 м), гематокрита и гемоглобина (до 8% на высоте 1400 м) и мочевой кислоты. Адаптация к высоте занимает недели, а возвращение к значениям на уровне моря происходит в течение нескольких дней. Значительное снижение величин с ростом высоты над уровнем моря обнаружено в отношении мочевого креатинина, клиренса креатинина, эстриола (до 50% на высоте 4200 м), осмоляльности сыворотки, ренина плазмы и трансферрина сыворотки.
1 Мошкин А., Долгов В. Обеспечение качества в клинической лабораторной диагностике.. — М.: 2004. – С. 26-43.
2 Преаналитический этап. Пробоподготовка. West Medica
3 Преаналитика: практические советы и методы. SARSTEDT AG & Co.
Түйін: преаналитикалық кезенде көптеген факторлар зертханалық зертудің нәтижесіне әсер ететің зертхана дәрігерлері жақсы түсінеді. Ал клиникалық дәрігердің көбісі бұл жағдайдың маңызың ескермейді. Осы салалардың әсерінен зертханалық зертудің нәтижесін дәрігерлер дұрыс талдамауына және дұрыс ем шара жасамауына алып келеді.
Resume: physicians of Clinical Laboratory Diagnostics had recognized that, in the preanalytical phase, many factors can affect to the results of laboratory tests. Most of physicians don’t know of their influence. Ignorance of this factors may lead to misinterpretation of the result and take on a patient the wrong action.
Преаналитический этап занимает в среднем до 58% от общего времени, требующегося на проведение анализа (от назначения до интерпретации результатов), и включает в себя несколько стадий:
- Назначение исследования;
- Подготовку пациента;
- Взятие пробы;
- Предварительную пробоподготовку;
- Хранение и транспортировку пробы;
- Подготовку пробы в лаборатории непосредственно перед проведением анализа.
На успех каждой стадии преаналитического этапа влияют разнообразные факторы, и основная задача специалистов, ответственных за его проведение, — помнить про эти факторы и исключить ошибки, которые в итоге могут привести к некорректным результатам лабораторных анализов.
Рассмотрим критерии в отказе к приему проб биоматериала лабораторией:
- Гемолиз/хилез (за исключением исследований, на которые наличие гемолиза/хилеза не влияет).
Гемолиз — это процесс разрушения эритроцитов в следствие воздействия физических факторов и выход гемоглобина в сыворотку крови. В итоге сыворотка окрашивается после центрифугирования пробы от светло-розового до красного, зависит от степени разрушения эритроцитов.
Хилез – лабораторное понятие, которое характеризует молочный окрас пробы биологического материала вследствие большого содержания микрочастиц жира в сыворотке крови. - Расхождение между данными заявки и этикетки (штрихкод);
- Отсутствие этикетки с данными пациента или штрихкодом на пробирке;
- Не корректная маркировка пробирки штрихкодом;
- Невозможность прочесть паспортные данные пациента на заявке или этикетке пробирки;
- Отсутствие названия отделения, номера истории болезни, фамилии лечащего врача, подписи процедурной сестры, четкого перечня необходимых исследований;
- Недостаточное количество биоматериала (не до метки), нарушение соотношения кровь/реагент в пробирках с антикоагулянтами;
- Взятый биоматериал находится не в той пробирке (например, для клинического анализа крови не хватило биоматериала и в пробирку с лиловой крышкой перелили кровь из пробирки на биохимию). Данный способ категорически запрещен, т. к. происходит смешивание реагентов исследовать данный образец становится невозможно;
- Наличие сгустков в пробирках с антикоагулянтами (лиловая, зеленая, голубая крышки);
- Биоматериал взят в просроченные пробирки.
Все вышеизложенные причины должны отслеживаться и фиксироваться в лаборатории ее сотрудниками.
Как медицинскому персоналу избежать данных ошибок при проведении процедуры венепункции:
Предотвращение гемолиза:
- Исключите получение проб крови из гематомы;
- Не используйте иглы маленького калибра на стандартных, пальпирующихся, с тонусом венах;
- Не прикасаясь к выбранному участку прокола, убедитесь, что он сухой, после обработки места венепункции антисептиком;
- Медленные “начало и конец” получения проб крови могут стать причиной гемолиза;
- Не набирайте пробы крови через шприц с последующим переливанием в пробирки. Данный метод механически воздействует на пробу разрушая клетки крови;
- Не стучите по вене, если не можете ее прощупать. Поищите другое место прокола, попросите пациента выпить стакан воды перед венепункцией, используйте поглаживающие, но с усилием движения ладонью от кисти к локтевому сгибу или приложите теплый компресс на место предполагаемой пункции;
- Не накладывайте жгут слишком туго;
- Ослабляйте или снимайте жгут после попадания иглой в вену;
- Не трясите полученные пробы, используйте правильную технику перемешивания (плавные движения с поворотом на 180 градусов 3–5 раз);
- Не храните пробы крови у отопительных приборов, не храните пробы крови в морозильном отделении холодильника;
- Соблюдайте правила транспортировки биоматериала в соответствии с временем года.
Предотвращение появления сгустков в пробах:
- Хорошо перемешивайте пробы с фиолетовой и голубой крышками, используя правильную технику перемешивания;
- Добирайте строго до метки пробы с голубой и фиолетовой, зеленой крышками;
- Не набирайте пробы крови в шприц, он не обработан реагентами в отличие от вакуумной пробирки. Ввиду отсутствия моментального смешения крови и реагента при использовании шприца образуются микро и макросгустки, которые не должны присутствовать в пробирках с антикоагулянтами.
Предотвращение не правильного формирования сгустка в пробирках на биохимию
- В момент взятия пробы крови пробирки с желтой/красной крышками необходимо сразу ставить в штатив;
- Перед транспортировкой пробирок с желтой/красной крышками необходимо чтобы они отстоялись 30 минут.
Предотвращения появления хилеза проб
- Всегда уточняйте до получения проб крови соблюдал ли пациент правила подготовки перед процедурой венепункции.
В любом лечебно-диагностическом учреждении должен присутствовать СОП (стандарт проведения операционной процедуры). Он поможет избежать многих ошибок преаналитического этапа, в том числе и вышеизложенных, регламентирует работу среднего медицинского персонала и лаборатории и поможет зафиксировать правила работы на административном уровне.
Согласно данным ВОЗ, удельный вес лабораторных анализов составляет 75–80 % от общего числа диагностических исследований, выполняемых в медорганизациях.
Служба значительно эволюционировала: если раньше лаборатория была придатком в поиске факторов риска, постановке диагноза, назначении лечения, то сегодня она является объединяющим механизмом на всех этапах взаимодействия врача и пациента. Централизация лабораторных исследований — мировая тенденция реформирования клинической лабдиагностики. Особое значение имеет преаналитический этап клинических лабораторных исследований.
Лабораторная диагностика
Важная составляющая
Основной целью централизации лабораторных исследований является повышение эффективности лечебно-диагностического процесса за счет расширения объема лабораторной, диагностически значимой информации, которая поступает лечащим врачам из централизованной лаборатории.
Согласно постановлению коллегии Минздрава от 25.07.2018 № 14.4 «О совершенствовании работы службы лабораторной диагностики», централизация лабораторий, направленная на увеличение доступности лабораторных исследований, определена основным стратегическим моментом развития службы клинической лабораторной диагностики страны.
Важнейшей составляющей централизации является процесс взаимодействия с внешним заказчиком (медучреждением) на преаналитическом этапе оказания лабораторных услуг. Преаналитический этап включает прием пациента врачом, назначение лабораторных исследований, заполнение бланка направления, получение пациентом инструкций об особенностях подготовки к сдаче анализов или сбору биологического материала, взятие проб, доставку материала в лабораторию.
При централизации для лаборатории существенно увеличивается число пунктов сбора проб биологического материала, значительно расширяется спектр заказываемых тестов, изменяется структура проб биологического материала, ритм и временной период их поступления в лабораторию.
Взаимодействие централизованной лаборатории с заказчиком на преаналитическом этапе предполагает обучение врачей, медсестер, курьеров, обеспечение их инструкциями по подготовке пациентов к лабораторным исследованиям, правилам взятия, сбора и подготовки проб к транспортировке, организацию логистики доставки. Порядок организации взятия проб биологического материала и доставки его в централизованную лабораторию является одним из важнейших моментов обеспечения правильного взаимодействия лаборатории и учреждения здравоохранения.
Централизация лабораторных исследований предусматривает особые требования к организации преаналитического этапа, строгое выполнение которых позволит обеспечить получение качественных результатов. Любые неточности на этапе назначения лабораторных исследований будут существенным образом снижать эффективность лечебно-диагностического процесса.
Большинство ошибок в процессе лабораторного анализа — от назначения теста до интерпретации результатов — происходит до того, как образец попал в лабораторию, т. е. вне прямого контроля лаборатории. По данным различных исследований, на преаналитический этап приходится от 46 % до 68 % всех лабораторных ошибок.
Наиболее частые ошибки преаналитического этапа:
- отсутствие образца или перечня назначенных исследований;
- ошибки идентификации образца (этикетка,сопроводительный документ);
- гемолиз in vitro (в пробирке);
- сгустки в образце крови/плазмы;
- неправильная пробирка/контейнер;
- недостаточное количество образца (объем пробы);
- неправильное соотношение кровь/антикоагулянт;
- недостаточное перемешивание образца после взятия;
- неадекватные условия хранения и транспортировки;
- неправильный режим центрифугирования (время/скорость).
Рекомендации
При определении приемлемости выявленных ошибок рекомендуется использовать целевые уровни индикаторов качества преаналитического этапа, установленные Международной федерацией клинической химии и лабораторной медицины (IFCC). Ошибки преаналитического этапа могут существенно исказить состав или свойства биологического материала и таким образом существенно снизить диагностическую ценность результата лабораторного исследования. Частота таких ошибок зависит от уровня технологической дисциплины в направляющей организации здравоохранения, качества администрирования этого этапа.
Основные причины большого количества ошибок:
- отсутствие стандартов качества выполнения процедур преаналитического этапа;
- неиспользование для взятия и сбора биоматериала одноразовых безопасных приспособлений по причине существующего ложного представления об их высокой стоимости;
- недостаточные знания и качество обучения среднего медперсонала правилам и технике выполнения процедур преаналитического этапа.
Прогресс лабораторных технологий, оснащение медицинской лаборатории современными автоматическими анализаторами позволили получать существенно более точные результаты анализов. Новые автоматические анализаторы весьма чувствительны к качеству исследуемого биоматериала, что предъявляет более высокие требования к условиям взятия, хранения и срокам доставки проб.
Согласно приказу Минздрава от 18.04.2019 № 466 «О совершенствовании деятельности службы лабораторной диагностики Республики Беларусь», обеспечение качества преаналитического этапа лабораторных исследований является зоной ответственности клинических специалистов. В стандарте СТБ ISO 15189-2015 «Медицинские лаборатории. Требования к качеству и компетенции» требуется установление индикаторов качества с целью мониторинга и оценки работы по всем критическим аспектам преаналитического этапа. Их внедрение в лабораторную практику и систематический сбор данных позволят обеспечить надежность результатов лабораторного тестирования.
Внутренний стандарт
Клинико-диагностическая лаборатория (КДЛ) РНПЦ РМиЭЧ является многопрофильной, с 2016 года выполняет централизованные исследования для взрослых и детей Новобелицкого и Советского районов Гомеля. Заказчиками являются 10 поликлиник. Исследования включают широкий спектр биохимических (специфических белков и метаболитов), иммунохимических (гормоны, онкомаркеры, витамины и др.), коагулологических (коагулограмма, агрегатограмма, факторы свертывания и антикоагулянты, D-димеры и др.) лабораторных тестов.
Разработан внутренний стандарт, который был включен в текст совместного приказа РНПЦ РМиЭЧ и ГУЗО Гомельского облисполкома (№ 117 и № 167 от 05.02.2019) «О централизации лабораторных исследований». Определена схема проведения централизованных лабораторных исследований.
Для обеспечения доступности для врачей-клиницистов информации о полном спектре выполняемых тестов сотрудниками лаборатории разработаны бланки направлений.
Для обеспечения контроля качества выполнения централизованных исследований лаборатория постоянно анализирует результаты применения основных индикаторов качества преаналитического этапа:
- ошибки идентификации и транскрипции тестов;
- несоответствие направления установленной форме;
- неверный тип, недостаточный объем образца;
- повреждение образца/направления в ходе транспортировки;
- образец, направление для образца не получены;
- сгусток в образце.
По результатам анализа, проведенного КДЛ РНПЦ РМиЭЧ, несоответствия в целом выявляются для 1,3 % доставленных образцов сыворотки/плазмы. Среди индикаторов с наибольшей частотой встречаются ошибки транскрипции тестов, составляющие 1 %:
- отсутствие отметок о необходимых тестах;
- нечеткий запрос на исследование;
- незаполненные/не полностью заполненные паспортные данные пациента (не обозначен пол, возраст, не указан диагноз, отсутствует печать врача).
Реже определяются ошибки идентификации пробы — нарушение маркировки, в т. ч. расхождения между нумерацией направления и пробы. В 0,34 % случаев пробы не доставлялись в лабораторию, в 0,3 % — для проб отсутствовали направления на исследования. Несмотря на то что выбраковка по причине гемолиза определена на этапе взятия крови и первичной пробоподготовки, в лабораторию в 0,31 % случаев доставляются гемолизированные образцы. В 0,5–1 % случаев в пробах сыворотки встречаются нити фибрина, сгустки, осадок эритроцитов. Регистрируются случаи доставки количества сыворотки, недостаточного для выполнения назначенных тестов. Такие несоответствия являлись результатом неполного соблюдения поликлиниками правил пробоподготовки: выдержки необходимого времени сворачивания крови, соблюдения режима центрифугирования крови и пипетирования сыворотки.
Для образцов сыворотки с выявленными ошибками транскрипции тестов лаборатория выясняет необходимую информацию по телефону, после чего образцы, как правило, принимаются в работу. Указанные действия позволили минимизировать потери образцов по причине нарушений правил преаналитики. Выбраковка с оформлением акта отказа в приеме биологического материала с объяснением причин проводится для гемолизированных образцов либо для случаев, когда доставляется только проба сыворотки без направления и наоборот. Пробы сыворотки со сгустками, эритроцитами подвергаются повторному центрифугированию, после чего выполняются исследования.
Недавний отчет исследователей из Медицинской школы Университета Джона Хопкинса в Балтиморе попал в заголовки американских газет, так как в нем было заявлено, что врачебная ошибка является третьей по значимости причиной смерти в США. В то время как безопасность пациентов остается проблемой во многих областях здравоохранения, лабораторная медицина лидирует в снижении количества ошибок: расчетный общий уровень ошибок составляет 0,33%, что является самым низким показателем в диагностической медицине.
За последнее десятилетие крупные достижения в области автоматизации помогли сократить количество ошибок, связанных с лабораторной медициной/ с работой лабораторий. Однако на преаналитические ошибки в настоящее время по-прежнему приходится до 75% всех ошибок, поэтому специалисты в области лабораторной медицины должны продолжать уделять больше внимания тому, что происходит за пределами лаборатории.
Классическая парадигма для более широкого взгляда на ошибки — это тотальный процесс тестирования (TTP). Начиная с заказа теста и заканчивая отчетом о его результатах, TTP включает в себя преаналитический, аналитический и постаналитический этапы тестирования. Хотя вероятность вариаций на любом из этих трех этапов является значительной, подавляющее большинство лабораторных вариаций возникает именно из-за факторов, воздействующих на лабораторные образцы до момента проведения тестирования. К таким факторам относятся: заказ тестов, подготовка пациентов, сбор образцов, транспортировка, подготовка и хранение образцов.
Поскольку действия на преаналитическом этапе не выполняются полностью в клинической лаборатории и не отслеживаются лабораторным персоналом, их труднее контролировать и улучшать. Следовательно, лаборатории часто сосредотачивались на улучшении областей, находящихся под их непосредственным контролем, оставляя преаналитическую деятельность медицинским работникам, которые практически не имеют формального образования в области лабораторной медицины.
Признавая масштабы ошибок, связанных с преаналитической фазой, регулирующие органы и ассоциации лабораторной медицины выделили большое количество ресурсов для разработки руководств по качеству. В пересмотренном международном стандарте ISO 15189:2012 «Медицинские лаборатории: требования к качеству и компетентности» расширен раздел, посвященный процедурам предварительного исследования. Теперь, согласно данному стандарту качества, лаборатории должны проводить специальные мероприятия по сбору конкретных инструкций для пациентов и пользователей, а также по транспортировке, обработке проб и их хранению. Кроме того, Международная федерация клинической химии и лабораторной медицины (IFCC) создала рабочую группу «Лабораторные ошибки и безопасность пациентов» (WG-LEPS) с целью сокращения числа ошибок, связанных с лабораторной медициной. Наиболее многообещающей инициативой WG-LEPS было принятие стандартизированных индикаторов качества (QIs), призванных помочь лабораториям контролировать все три этапа тестирования.
Внедрение стандартизированных показателей качества для отслеживания и повышения производительности имеет важное значение: то, что лаборатория не измеряет, она не может улучшить.
Источники преаналитической изменчивости
Существует четыре основных категории преаналитической изменчивости, включающие: заказ тестов, подготовку пациента, сбор и обработку образцов, транспортировку и хранение. И для каждой категории существуют источники вариаций, возможные решения и соответствующие индикаторы качества.
Заказ тестов
Заказ теста – первый шаг преаналитического процесса – часто называют «препреаналитической фазой». Заказывать некорректный тест не только расточительно, но и потенциально вредно для пациентов. Медицинские работники заказывают неподходящие тесты по разным причинам, в том числе из-за: путаницы с похожими названиями (например, 25-гидроксивитамин D вместо 1,25-дигидроксивитамина D), ненужных повторных заказов, ошибок в транскрипции при вводе заказа и из-за неправильно истолкованных словесных приказов.
Чтобы справиться с проблемами на этом этапе, лаборатории должны привлечь персонал больниц. Обычно для этого создается специальный комитет, который использует общебольничные ресурсы и помогает врачам при заказе тестов. В целях исключения несоответствующих тестовых заказов, дублирующихся заказов и ошибок при вводе тестов должен осуществляться тщательный контроль/мониторинг создаваемых заказов.
Подготовка пациента
Подготовка пациента является одной из самых сложных среди преаналитических фаз, поскольку она включает в себя много переменных. К факторам подготовки пациента относятся: специальная диета, поза пациента, время отбора проб и др.
Диета
Прием пищи является важным источником преаналитической изменчивости. Этот эффект варьируется в зависимости от аналита и времени между приемом пищи и сбором крови. Например, уровень глюкозы и триглицеридов значительно повышается после приема пищи с высоким содержанием углеводов и жиров. Ночной период голодания (10-14 часов до взятия крови) оптимален для минимизации ошибок, а некоторые продукты следует полностью запретить перед выполнением определенных тестов. Например, бананы богаты серотонином и могут повлиять на тест на экскрецию 5-гидроксииндолуксусной кислоты. Также известно, что кофеин, алкоголь, вегетарианство, недоедание и голодание оказывают значительное влияние на обычно измеряемые аналиты. Соблюдение перечисленных требований пациентами важно для обеспечения надлежащей подготовки к тестированию и соответствует требованиям ISO 15189:2012.
Поза
Переход от положения «лежа» к вертикальному положению может вызвать повышение концентрации белков или компонентов, связанных с белками, в сыворотке крови в среднем на 9% (в первые 10 минут). Это происходит из-за того, что объем крови снижается примерно на 10%. Продолжительный постельный режим также иногда резко влияет на уровень гематокрита, уровень калия в сыворотке крови и на компоненты, связанные с белками. В результате некоторым госпитализированным пациентам следует отложить назначение определенных тестов до тех пор, пока они не выпишутся из больницы и не возобновят нормальную жизнедеятельность.
Повышенная физическая активность также изменяет концентрацию таких аналитов, как аспартатаминотрансфераза, лактатдегидрогеназа, креатининкиназа и альдолаза. Это связано с расслаблением скелетных мышц. Пациенты должны быть проинструктированы о том, что перед сбором образцов для определенных аналитов следует избегать физических нагрузок.
Время отбора проб
Концентрация различных аналитов в крови изменяется в течение суток. Эти циклические изменения могут быть значительными, поэтому время сбора образцов должно строго контролироваться. Например, сывороточное железо увеличивается на 50% с утра до полудня, а уровень калия в сыворотке снижается с утра до полудня в среднем на 1,1 ммоль/л. Эти циркадные колебания наиболее сильно влияют на такие гормоны, как кортизол, ренин, альдостерон и кортикотропин.
Время сбора образцов особенно важно для мониторинга терапевтических препаратов. В протоколах должно быть указано идеальное время отбора проб для каждого теста, а фактическое время отбора должно быть тщательно задокументировано.
Стратегии обнаружения
Клинические лаборатории имеют в своем распоряжении несколько инструментов для обнаружения преаналитических ошибок:
• Метки в виде флагов при получении ошибочных результатов. Это характерно для концентраций аналитов, которые не имеют физиологического смысла (например, уровень калия 20 ммоль/л и кальция 1,0 мг/дл). Подобная картина часто наблюдается при переносе образца из пробирки с ЭДТА в пробирку для сыворотки.
• Метки критического результата. Это результаты, которые находятся в диапазоне, угрожающем жизни пациента (например, калий 6,5 20 ммоль/л или глюкоза 30 мг/дл). Подобные результаты также появляются при длительном хранении образца перед первичной обработкой.
• Правила. Хорошим примером является определение контаминации внутривенного катетера с использованием, среди прочего, правила «ЕСЛИ глюкоза> 800 мг/дл И креатинин <0,6 мг/дл».
• Дельта-проверки. Данные проверки помогают выявлять ошибки путем вычисления разницы между текущими результатами пациента и его предыдущими результатами на основе определенного временного окна для определенных аналитов. Если разница превышает допустимый порог, образец помечается для проверки.
• Показатели сыворотки. Показатели сыворотки представляют собой спектрофотометрическую оценку уровня влияния гемоглобина (индекс гемолиза), билирубина (индекс иктеричности), липидов и хиломикронов (индекс липемии). Это наиболее распространенный тип помех для клинических биохимических тестов. Данные помехи могут служить индикаторами преаналитических ошибок, связанных с несоблюдением правил подготовки пациентов, обработкой образцов, их транспортировкой и хранением.
Будущие перспективы
Утверждение стандартизированных индикаторов качества (QIs) представляет собой начальный шаг к мониторингу и улучшению преаналитического этапа. WG-LEPS также продвигает анонимный обмен данными QI между клиническими лабораториями по всему миру через веб-сайт IFCC WG-LEPS. Цель рабочей группы — установить контрольные показатели, на основе которых лаборатории смогут сравнивать свои показатели с показателями других лабораторий аналогичного размера. Это позволит им определять области, требующие улучшения.
Мнение специалиста:
Преаналитика — важный этап лабораторного процесса, и от того, насколько четко пациенты и медицинский персонал выполняют предписания и свои должностные обязанности, зависит результат исследований.