Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения
Основные признаки жизни у пострадавшего
К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации.
Причины нарушения дыхания и кровообращения
Внезапная смерть (остановка дыхания и кровообращения) может быть вызвана заболеваниями (инфаркт миокарда, нарушения ритма сердца и др.) или внешним воздействием (травма, поражение электрическим током, утопление и др.). Вне зависимости от причин исчезновения признаков жизни сердечно-легочная реанимация проводится в соответствии с определенным алгоритмом, рекомендованным Российским Национальным Советом по реанимации и Европейским Советом по реанимации.
Самым распространенным осложнением сердечно-легочной реанимации является перелом костей грудной клетки (преимущественно ребер). Наиболее часто это происходит при избыточной силе давления руками на грудину пострадавшего, неверно определенной точке расположения рук, повышенной хрупкости костей (например, у пострадавших пожилого и старческого возраста).
Избежать или уменьшить частоту этих ошибок и осложнений можно при регулярной и качественной подготовке.
-
Оцените безопасность для себя, пострадавшего (пострадавших) и окружающих на месте происшествия
На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих.
-
Проверьте наличие сознания у пострадавшего
Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы.
-
Что делать при отсутствии признаков сознания
При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще.
-
Как определить наличие дыхания
Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации.
-
Что делать при отсутствии дыхания
При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали».
-
Что делать при отсутствии возможности привлечения помощника
При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию:
место происшествия, что произошло;
число пострадавших и что с ними;
какая помощь оказывается.
Телефонную трубку положить последним, после ответа диспетчера.
Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам). -
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины.
Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту.
После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания. -
Вдохи искусственного дыхания выполняются следующим образом:
Необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего.
При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки. -
Выполнение искусственного дыхания методом «Рот-к-носу»
В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего.
-
Продолжите реанимационные мероприятия
Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания.
-
К основным ошибкам при выполнении реанимационных мероприятий относятся:
нарушение последовательности мероприятий сердечно-легочной реанимации;
неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания);
неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха);
неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания;
время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни:
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений).
В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.
Реанимационные мероприятия могут не осуществляться пострадавшим с явными признаками нежизнеспособности (разложение или травма, несовместимая с жизнью), либо в случаях, когда отсутствие признаков жизни вызвано исходом длительно существующего неизлечимого заболевания (например, онкологического).
Для проверки сознания участник оказания первой помощи пытается вступить с пострадавшим в словесный и тактильный контакт, проверяя его реакцию на это;
Для проверки дыхания используются осязание, слух и зрение (более подробно техника проверки сознания и дыхания описана в следующем разделе);
отсутствие кровообращения у пострадавшего определяется путем проверки пульса на магистральных артериях (одновременно с определением дыхания и при наличии соответствующей подготовки). В виду недостаточной точности проверки наличия или отсутствия кровообращения способом определения пульса на магистральных артериях, для принятия решения о проведении сердечно-легочной реанимации рекомендуется ориентироваться на отсутствие сознания и дыхания.
Другие статьи
Эта статья полезна?
93,1% посетителей считают статью полезной
Реанимация: определение, алгоритм проведения, особенности отделения реанимации
Реанимация – это совокупность мероприятий, которые могут проводить как медицинские работники, так и обычные люди, направленных на оживление человека, находящегося в состоянии клинической смерти. Основными признаками ее является отсутствие сознания, самостоятельного дыхания, пульса и реакции зрачков на свет. Также реанимацией называют отделение, в котором проводится лечение самых тяжелых пациентов, находящихся на грани между жизнью и смертью и специализированные бригады неотложной помощи, которые занимаются лечением таких больных. Детская реанимация – это очень сложная и ответственная отрасль в медицине, которая помогает спасать от гибели самых маленьких пациентов.
Реанимация у взрослых
Алгоритм проведения сердечно легочной реанимации у мужчин и женщин принципиально не отличается. Главной задачей является добиться восстановления проходимости дыхательных путей, самостоятельного дыхания и максимальной экскурсии грудной клетки (амплитуды движения ребер при проведении процедуры). Однако анатомические особенности тучных людей обоих полов несколько затрудняют проведение мероприятий по оживлению (особенно, если реанимирующий не отличается крупным телосложением и достаточной силой мышц). Для обоих полов соотношение дыхательных движений к непрямому массажу сердца должно составлять 2:30, частота нажимов на грудную клетку – около 80 в минуту (как это бывает при самостоятельном сокращении сердца).
Реанимация детей
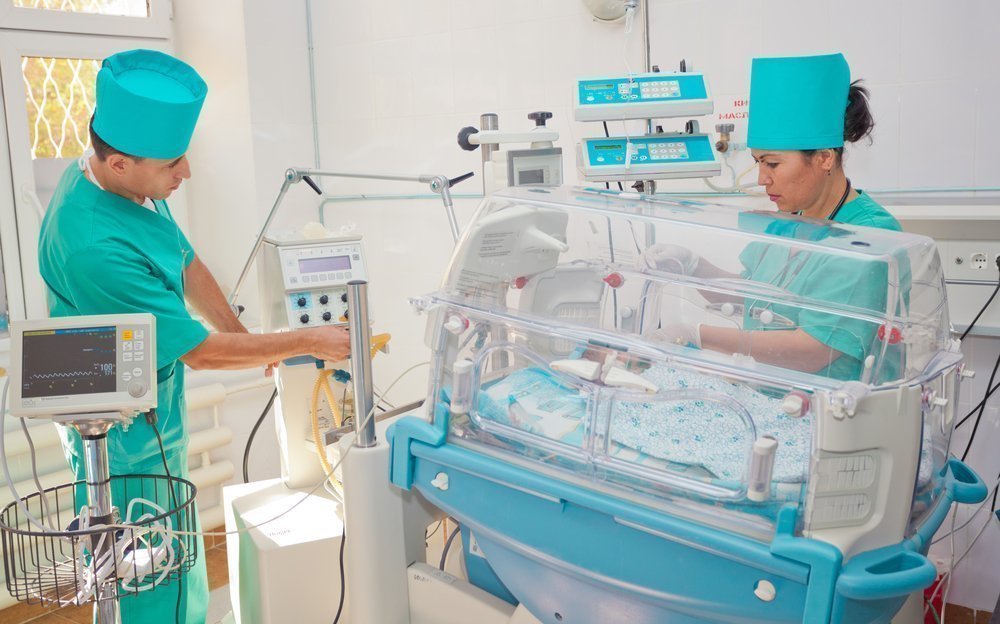
Детская реанимация – это отдельная наука, и наиболее грамотно ее проводят доктора, имеющие специализацию «педиатрия» или «неонатология». Дети – это не маленькие взрослые, их организм устроен особенным образом, поэтому для оказания неотложной помощи при клинической смерти у малышей необходимо знать определенные правила. Ведь иногда по незнанию, неправильная техника реанимации детей приводит к гибели в случаях, когда этого можно было избежать.
Детская реанимация
Очень часто причиной остановки дыхания и сердечной деятельности у детей является аспирация инородных тел, рвоты или пищи. Поэтому перед тем, как начать их, необходимо проверить наличие во рту посторонних предметов, для этого нужно приоткрыть его и осмотреть видимую часть глотки. При наличии их попытаться извлечь самостоятельно, положив малыша на живот головой вниз.
Объём легких у детей меньше, чем у взрослых, поэтому при проведении искусственного дыхания лучше прибегнуть к методу «рот в нос» и вдыхать небольшой объём воздуха.
Частота сердечных сокращений у детей чаще, чем у взрослых, поэтому реанимация детей должна сопровождаться более частыми нажатиями на область грудины при проведении непрямого массажа сердца. Для детей до 10 лет – 100 в минуту, путем давления одной рукой с амплитудой колебания грудной клетки не более 3-4 см.
Детская реанимация – крайне ответственное мероприятие, однако в период ожидания скорой помощи нужно хотя бы попытаться оказать помощь своему малышу, ведь это может стоить ему жизни.
Реанимация новорожденных
Реанимация новорожденных – не редкая процедура, которую проводят доктора в родильном зале сразу же после рождения малыша. К сожалению, рождение не всегда проходит гладко, иногда тяжелые травмы, недоношенность, медицинские манипуляции, внутриутробные инфекции и применение общего наркоза при кесаревом сечении приводят к тому, что ребёнок появляется на свет в состоянии клинической смерти. Отсутствие определенных манипуляций в рамках реанимации новорожденных приводит к тому, что он может погибнуть.
К счастью, врачи неонатологи и детские сестры отрабатывают все действия до автоматизма, и в подавляющем большинстве случаев им удается добиться восстановления кровообращения у ребёнка, правда иногда он некоторое время проводит на аппарате для искусственной вентиляции легких. Учитывая тот факт, что новорожденные дети отличаются большой способностью к восстановлению, большая часть из них в дальнейшем не имеет проблем со здоровьем, вызванным не слишком удачным началом их жизни.
Что такое реанимация человека

Слово «реанимация» в переводе с латинского языка дословно означает «повторно дающий жизнь». Таким образом, реанимация человека – это совокупность определенных действий, которые осуществляют медицинские работники или простые люди, оказавшиеся рядом, при благоприятных обстоятельствах позволяющих вывести человека из состояния клинической смерти. После этого в стационаре при наличии показаний проводится ряд лечебных мероприятий, направленных на восстановление жизненно-важных функций организма (работу сердца и сосудов, дыхательной и нервной системы), которые также входят в состав проведения реанимации. Это единственное правильное определение этого слова, однако в широком смысле оно используется в других значениях.
Очень часто этим термином называют отделение, которое имеет официальное название «отделение реанимации и интенсивной терапии». Однако оно длинное и не только обычные люди, но и сами медицинские работники сокращают его до одного слова. Еще реанимацией нередко называют специализированную бригаду неотложной медицинской помощи, которая выезжает на вызовы к людям, находящимся в крайне тяжелом состоянии (иногда в клинической смерти). Они оснащены всем необходимым для проведения различного рода мероприятий, которые могут понадобиться в процессе реанимации пострадавшего в тяжелых дорожно-транспортных, производственных или криминальных происшествиях, либо тех, у кого внезапно возникло резкое ухудшение самочувствия, приведшее к угрозе жизни (различные шоки, асфиксия, кардиологические заболевания и др.).
Специальность «анестезиология и реанимация»
Работа любого врача – тяжелый труд, так как докторам приходится брать большую ответственность за жизнь и здоровье своих пациентов. Однако специальность «анестезиология и реанимация» – среди всех других врачебных профессий выделяется особо: на этих докторах лежит очень большая нагрузка, так как их работа связана с оказанием помощи пациентам, которые находятся на грани жизни и смерти. Ежедневно они сталкиваются с самыми тяжелыми больными, и от них требуется немедленное принятие решений, которые непосредственно влияют на их жизнь. Пациенты реанимации требуют внимания, постоянного наблюдения и вдумчивого отношения, ведь любая ошибка может привести к их гибели. Особенно большая нагрузка ложится на врачей, которые занимаются анестезиологией и реанимацией самых маленьких пациентов.
Что должен уметь делать врач-анестезиолог реаниматолог
У врача по специальности «анестезиология и реанимация» существует две основные и главные задачи: лечение тяжелых больных в отделении реанимации и интенсивной терапии и помощь при проведении оперативных вмешательств, связанная с выбором и осуществлением обезболивания (анестезиология). Работа этого специалиста прописана в должностных инструкциях, поэтому доктор должен выполнять свою деятельность согласно основным пунктам этого документа. Вот некоторые из них:
- Оценивает состояние больного перед операцией и назначает дополнительные диагностические мероприятия в случаях, когда есть сомнения относительно возможности проведения оперативного лечения под наркозом.
- Организует рабочее место в операционной, следит за исправностью всех приборов, в частности аппарата для искусственной вентиляции легких, мониторов для отслеживания пульса, давления и других показателей. Готовит все необходимые инструменты и материалы.
- Непосредственно проводит все мероприятия в рамках заранее выбранного вида анестезии (общая, внутривенная, ингаляционная, эпидуральная, регионарная и др.).
- Следит за состоянием пациента во время проведения операции, в случае, если оно резко ухудшается, сообщает об этом хирургам, которые непосредственно ее проводят, и предпринимает все необходимые меры для коррекции этого состояния.
- После окончания операции выводит пациента из состояния наркоза или другого вида обезболивания.
- В послеоперационный период следит за состоянием больного, в случае непредвиденных ситуаций проводит все необходимые меры его коррекции.
- В отделении реанимации и интенсивной терапии осуществляет лечение тяжелых больных с применением всех необходимых для этого приемов, манипуляций и фармакотерапии.
- Врач по специальности «анестезиология и реанимация» должен владеть различными видами катетеризации сосудов, методикой интубации трахеи и проведения искусственной вентиляции легких, осуществлять различные виды анестезии.
- Помимо этого он должен в совершенстве владеть таким важнейшим навыком, как церебральная и сердечно легочная реанимация, знать способы лечения всех основных неотложных жизнеугрожающих состояний, таких как различные виды шоков, ожоговая болезнь, политравма, разные виды отравлений, нарушений сердечного ритма и проводимости, тактику при особо опасных инфекциях и др.
Список того, что должен знать врач-анестезиолог реаниматолог, бесконечен, ведь тяжелых состояний, с которыми он может столкнуться на своей смене, великое множество и в любой ситуации он должен действовать быстро, уверенно и наверняка.
Помимо знаний и умений, которые касаются его профессиональной деятельности, врач этой специальности должен каждые 5 лет повышать свою квалификацию, посещать конференции, совершенствовать свои навыки.
Как учатся по специальности «анестезиология и реанимация»

Вообще, любой доктор учится в течение всей своей жизни, ведь только так он сможет в любое время оказать качественную помощь по всем современным стандартам. Для того, чтобы попасть на работу врачом в отделение реанимации и интенсивной терапии, человек должен выучиться в течение 6 лет по специальности «лечебное дело» или «педиатрия», а затем пройти 1 годичную интернатуру, 2х годичную ординатуру или курсы профессиональной переподготовки (4 месяца) по специальности «анестезиология и реанимация». Наиболее предпочтительной является ординатура, так как такую сложную профессию невозможно качественно освоить за меньший период времени.
Далее врач этой специальности может начать самостоятельную работу, однако для того, чтобы более или менее спокойно чувствовать себя в этой роли ему требуется еще 3-5 лет. Каждые 5 лет врач должен проходить 2х месячные курсы повышения квалификации на одной из кафедр при институте, где он узнает обо всех нововведениях, лекарственных новшествах и современных методах диагностики и лечения.
Сердечно-легочная реанимация: основные понятия
Несмотря на достижения современной медицинской науки, сердечно легочная реанимация и сегодня является единственным способом выведения человека из клинической смерти. Если не предпринимать никаких действий, то ее неминуемо заменит смерть истинная, то есть биологическая, когда человеку уже никак нельзя будет помочь.
Вообще, основы проведения сердечно легочной реанимации должен знать каждый, ведь шанс оказаться рядом с таким человеком есть у любого и от его решительности будет зависеть его жизнь. Поэтому до приезда бригады скорой помощи нужно попытаться помочь человеку, так как в этом состоянии дорога каждая минута, а машина не сможет прибыть мгновенно.
Что такое клиническая и биологическая смерть
Перед тем, как коснуться основных аспектов такой важной процедуры, как сердечно легочная реанимация, стоит упомянуть о двух основных стадиях процесса затухания жизни: клиническая и биологическая (истинная) смерть.
Вообще, клиническая смерть – это обратимое состояние, хотя при нем отсутствуют наиболее очевидные признаки жизни (пульс, спонтанное дыхание, сужение зрачков под влиянием светового раздражителя, основные рефлексы и сознание), однако клетки центральной нервной системы еще не погибли. Обычно длится оно не более 5-6 минут, после чего нейроны, которые крайне уязвимы перед кислородным голоданием, начинают погибать и наступает истинная биологическая смерть. Однако нужно знать тот факт, что этот временной интервал очень зависит от температуры окружающей среды: при низкой температуре (например, после извлечения больного из-под снежного завала) он может быть 10-20 минут, в то время, как на жаре период, когда реанимация человека может быть успешной, сокращается до 2-3 минут.
Проведение реанимации в этот промежуток времени дает шанс восстановить работу сердца и процесс дыхания, и не допустить полной гибели нервных клеток. Однако, успешной она бывает далеко не всегда, ведь результат зависит от опытности и правильности выполнения этой непростой процедуры. Врачи, которые по роду своей деятельности часто сталкиваются с ситуациями, требующими интенсивной реанимации, владеют ей в совершенстве. Однако клиническая смерть часто происходит в местах, удаленных от больницы и вся ответственность за ее проведение ложится на простых людей.
Если проведение реанимации было начато спустя 10 минут от начала клинической смерти, даже при условии восстановления работы сердца и дыхания, в головном мозге уже наступила непоправимая гибель части нейронов и такой человек, скорее всего, не сможет вернуться к полноценной жизни. Спустя 15-20 минут от начала клинической смерти реанимация человека не имеет смысла, так как все нейроны погибли, и, тем не менее, при восстановлении работы сердца жизнь такого человека могут продолжать специальные аппараты (сам больной будет находиться в так называемом «вегетативном состоянии»).
Биологическая смерть фиксируется спустя 40 минут с момента установки клинической смерти и/или не менее получаса неуспешных мероприятий по реанимации. Однако истинные ее признаки появляются гораздо позже – спустя 2-3 часа после прекращения циркуляции крови по сосудам и самостоятельного дыхания.
Состояния, требующие реанимации

Единственное показание для проведения сердечно легочной реанимации – это клиническая смерть. Не убедившись, что человек не находится в ней, не стоит мучить его своими попытками реанимировать. Однако истинная клиническая смерть – состояние, реанимация при котором является единственным лечебным приемом – никакие лекарственные средства не могут искусственно возобновить работу сердца и процесс дыхания. Оно имеет абсолютные и относительные признаки, которые позволяют заподозрить его достаточно быстро, даже без специального медицинского образования.
К абсолютным признакам состояния, требующего реанимации, относятся:
- Отсутствие сознания.
Больной не подает признаков жизни, не отвечает на вопросы.
- Отсутствие сердечной деятельности.
Для того, чтобы определить, работает сердце или нет, не достаточно приложить ухо к кардиальной области: у очень тучных людей или при низком давлении его можно попросту не услышать, приняв ошибочно это состояние за клиническую смерть. Пульсация на лучевой артерии также иногда бывает очень слабой, к тому же ее наличие зависит от анатомического расположения данного сосуда. Самым эффективным методом определения наличия пульса является проверка его на сонной артерии на боковой поверхности шеи на протяжении не менее 15 секунд.
- Отсутствие дыхания.
Есть или нет дыхание у больного в критическом состоянии также иногда определить трудно (при поверхностном дыхании колебания грудной клетки практически не видны невооруженному взгляду). Чтобы точно выяснить, дышит человек или нет и начать проведение интенсивной реанимации, нужно приложить к носу лист тонкой бумаги, ткани или травинку. Выдыхаемый больным воздух вызовет колебание этих предметов. Иногда бывает достаточно просто приложить ухо к носу больного человека.
- Реакция зрачков на световой раздражитель.
Этот симптом проверить достаточно просто: нужно открыть веко и посветить на него фонариком, лампой или включенным мобильным телефоном. Отсутствие рефлекторного сужения зрачка в совокупности с первыми двумя симптомами служит показанием для того, чтобы интенсивная реанимация была начата в кратчайшие сроки.
Относительные признаки клинической смерти:
- Бледный или мертвенный цвет кожи,
- Отсутствие тонуса мышц (поднятая рука безвольно падает на землю или кровать),
- Отсутствие рефлексов (попытка уколоть больного острым предметом не приводит к рефлекторному сокращению конечности).
Они сами по себе не являются показанием для проведения реанимации, однако в совокупности с абсолютными признаками являются симптомами клинической смерти.
Противопоказания для интенсивной реанимации
К сожалению иногда человек страдает такими тяжелыми заболеваниями и находится в критическом состоянии, реанимация при котором не имеет смысла. Конечно, врачи пытаются спасти жизнь любому, однако если больной страдает терминальной стадией онкологического заболевания, системной или сердечно-сосудистой болезни, приведшей к декомпенсации работы всех органов и систем, тогда попытка вернуть ему жизнь лишь продлит его мучения. Такие состояния являются противопоказанием для интенсивной реанимации.
Помимо этого сердечно легочная реанимация не проводится при наличии признаков биологической смерти. К ним относятся:
- Наличие трупных пятен.
- Помутнение роговицы, изменение цвета радужной оболочки и симптом кошачьего глаза (при сжатии глазного яблока с боков зрачок приобретает характерную форму).
- Наличие трупного окоченения.
Тяжелая травма, несовместимая с жизнью (например, отрыв головы или большой части тела с массивным кровотечением) является ситуацией, в которых интенсивная реанимация не проводится ввиду своей бесперспективности.
Сердечно-легочная реанимация: алгоритм действия

Азы проведения этого неотложного мероприятия должны знать все, однако медицинские работники, особенно сотрудники скоропомощных служб, владеют им в совершенстве. Сердечно легочная реанимация, алгоритм проведения которой весьма четкий и конкретный, может быть осуществлена любым человеком, так как для этого не требуется специальное оборудование и приборы. Незнание или неправильное выполнение элементарных правил приводит к тому, что когда бригада неотложной помощи приезжает к пострадавшему, реанимация ему уже не нужна, так как имеются начальные признаки биологической смерти и время уже упущено.
Главные принципы, по которым проводится сердечно легочная реанимация, алгоритм действий для человека, случайно оказавшегося рядом с больным:
Переместить человека в место, удобное для проведения реанимационных мероприятий (в случае, если визуально нет признаков перелома или массивного кровотечения).
Оценить наличие сознания (отвечает или нет на вопросы) и реакцию на раздражители (ногтем или острым предметом нажать на фалангу пальца больного и смотреть, есть ли рефлекторное сокращение руки).
Проверить наличие дыхания. Сначала оценить, есть ли движение грудной или брюшной стенки, затем приподнять больного и снова отследить, есть ли дыхание. Поднести к его носу ухо для аускультации дыхательного шума или тонкую ткань, нитку или листик.
Оценить реакцию зрачков на свет путем направления на них горящего фонарика, лампы или мобильного телефона. При отравлении наркотическими веществами зрачки могут быть сужены, а этот симптом неинформативен.
Проверить наличие сердцебиения. Контроль за пульсом в течение не менее 15 секунд на сонной артерии.
Если все 4 признака положительные (отсутствует сознание, пульс, дыхание и реакция зрачка на свет) то можно констатировать клиническую смерть, которая является состоянием, требующим реанимации. Необходимо запомнить точное время, когда оно наступило, если это конечно возможно.
Если вы выяснили, что у больного клиническая смерть, необходимо позвать на помощь всех, кто оказался рядом с вами – чем больше людей вам поможет, тем больше шансов спасти человека.
Один из людей, которые помогает вам, должен немедленно вызвать неотложную помощь, обязательно сообщить все подробности происшествия и внимательно выслушать все инструкции от диспетчера службы.
Пока один вызывает скорую, то другой должен немедленно приступить к проведению сердечно легочной реанимации. Алгоритм этой процедуры предусматривает ряд манипуляций и определенной техники.
Техника проведения реанимации

Во-первых, необходимо очистить содержимое полости рта от рвотных масс, слизи, песка или инородных тел. Проводить это нужно, придав больному положение на боку, рукой, завернутой в тонкую тряпочку.
После этого, чтобы избежать перекрытия языком дыхательных путей, необходимо положить больного на спину, приоткрыть рот и выдвинуть челюсть вперед. При этом нужно одну руку подложить под шею больному, запрокинуть голову, а другой проводить манипуляцию. Признаком правильного положения челюсти является приоткрытый рот и положение нижних зубов непосредственно на одному уровне с верхними. Иногда самостоятельное дыхание полностью восстанавливается уже после этой процедуры. Если этого не произошло, то необходимо выполнять следующие пункты.
Далее нужно начать проведение искусственной вентиляции легких. Суть ее заключается в следующем: мужчина или женщина, которые проводят реанимацию человека, располагаются сбоку от него, одну руку заводят под шею, другую кладут на лоб и зажимают нос. Далее они делают глубокий вдох и выдыхают плотно в рот находящегося в клинической смерти. После чего должна быть видна экскурсия (движение грудной клетки). Если вместо этого видно выпячивание области эпигастрия – значит воздух попал в желудок, причина этого скорее всего связана с непроходимостью дыхательных путей, которую необходимо попытаться устранить.
Третьим пунктом алгоритма сердечно-легочной реанимации является проведение закрытого массажа сердца. Для этого оказывающий помощь должен расположиться с любой стороны от пациента, положить руки одна на одну на нижнюю часть грудины (их не следует сгибать с локтевом суставе), после чего ему нужно совершать интенсивные нажатия на соответствующую область грудной клетки. Глубина этих нажатий должна обеспечивать движение ребер на глубину не менее 5 см, длительность около 1 секунды. Таких движений нужно сделать 30, после чего повторить два вдоха. Количество нажатий при искусственном непрямом массаже сердца должно совпадать с физиологическим его сокращением – то есть проводиться с частотой около 80 в минуту для взрослого человека.
Проведение сердечно легочной реанимации – тяжелый физический труд, ведь нажатия должны проводиться с достаточной силой и непрерывно до момента, когда прибудет бригада неотложной помощи и не продолжит все эти мероприятия. Поэтому оптимально, чтобы ее проводило несколько человек по очереди, ведь при этом у них есть возможность отдохнуть. Если рядом с больным оказалось два человека – один может совершать один цикл нажатий, в другой – искусственную вентиляцию легких, а потом меняться местами.
Оказание неотложной помощи в случаях клинической смерти у маленьких пациентов имеет свои особенности, поэтому реанимация детей или новорожденных отличается от аналогичной у взрослых. Во-первых, необходимо учитывать, что у них гораздо меньше объём легких, поэтому попытка вдохнуть в них слишком много может привести к травме или разрыву дыхательных путей. Частота сердечных сокращений у них гораздо выше, чем у взрослых, поэтому реанимация детей в возрасте до 10 лет предполагает осуществление не менее 100 нажатий на грудную клетку и экскурсией ее не более 3-4 см. Реанимация новорожденных должна быть еще более аккуратной и щадящей: искусственная вентиляция легких проводится не в рот, а в нос, причем объём вдуваемого воздуха должен быть совсем небольшим (около 30 мл), но вот количество нажатий не менее 120 в минуту, причем проводят их не ладонью, а одновременно указательным и средним пальцем.
Циклы искусственной вентиляции легких и закрытого массажа сердца (2:30), должны сменять друг друга до приезда врачей неотложной помощи. Если прекратить проведение этих манипуляции, то вновь может наступить состояние клинической смерти.
Критерии эффективности реанимационных мероприятий
Реанимация пострадавшего, да и вообще любого человека, который находился в клинической смерти, должна сопровождаться постоянным мониторингом за его состоянием. Успех сердечно легочной реанимации, ее эффективность можно оценить по следующим параметрам:
- Улучшение цвета кожи (более розовый), уменьшение или полное исчезновение цианоза губ, носогубного треугольника, ногтей.
- Сужение зрачков и восстановление их реакции на свет.
- Появление дыхательных движений.
- Появление пульса сначала на сонной артерии, а затем и на лучевой, сердцебиение можно прослушать через грудную клетку.
Больной может находиться в бессознательном состоянии, главное – это восстановление работы сердца и свободного дыхания. Если пульсация появилась, а дыхание – нет, то стоит продолжить только искусственную вентиляцию легких до приезда бригады неотложной помощи.
К сожалению, далеко не всегда реанимация пострадавшего приводит к успешному результату. Основные ошибки при ее проведении:
- Больной находится на мягкой поверхности, сила, которую прилагает реанимирующий при нажатии на грудную клетку, гасится за счет колебания тела.
- Недостаточная интенсивность нажатия, которая приводит к экскурсии грудной клетки менее 5 см у взрослых.
- Не устранена причина, вызывающая непроходимость дыхательных путей.
- Неправильно положение рук при проведении вентиляции легких и массажа сердца.
- Запоздалое начало сердечно легочной реанимации.
- Детская реанимация может быть неуспешной по причине недостаточной частоты нажатий на грудную клетку, которая должна быть гораздо чаще, нежели у взрослых.
Во время проведения реанимационных мероприятий могут развиться такие травмы, как перелом грудины или ребер. Однако сами по себе эти состояния не так опасны, как клиническая смерть, поэтому главной задачей оказывающего помощь является возвращение больного к жизни любой ценой. В случае успеха, лечение этих переломов не составляет особого труда.
Реанимация и интенсивная терапия: как устроено отделение

Реанимация и интенсивная терапия – это отделение, которое должно присутствовать в любой больнице, так как здесь осуществляется лечение самых тяжелых пациентов, требующих круглосуточного тщательного наблюдения медицинскими работниками
Кто является пациентом реанимации
Пациентами реанимации являются следующие категории людей:
- больные, которые поступают в стационар в крайне тяжелом состоянии, на грани между жизнью и смертью (комы различной степени, тяжелые отравления, шоки различного происхождения, массивные кровотечения и травмы, после инфаркта миокарда и инсульта и др.).
- больные, перенесшие на догоспитальном этапе клиническую смерть,
- пациенты, которые ранее находились в профильном отделении, но их состояние резко ухудшилось,
- больные в первые сутки или несколько после проведения оперативного вмешательства.
Пациенты реанимации обычно переводятся в профильные отделения (терапия, неврология, хирургия или гинекология) после стабилизации своего состояния: восстановление самостоятельного дыхания и способности принимать пищу, выход из комы, удержание нормальных показателей пульса и давления.
Оборудование в отделении реанимации
Отделение реанимации – самое технически оснащенное, ведь состояние таких тяжелых больных полностью контролируется различными мониторами, ряду из них проводится искусственная вентиляция легких, лекарства вводятся постоянно путем различных инфузоматов (устройств, позволяющих вводить вещества с определенной скоростью и поддерживать их концентрацию в крови на одинаковом уровне).
В отделении реанимации выделяется несколько зон:
- Лечебная зона, где находятся палаты (в каждой из них по 1-6 пациентов),
- Кабинеты врачей (ординаторская), медсестер (сестринская), заведующего отделением и старшей медицинской сестры.
- Вспомогательная зона, где хранится все необходимое для контроля за чистотой в отделении, там же часто отдыхает младший медицинский персонал.
- Некоторые отделения реанимации оснащены собственной лабораторией, где проводят экстренные анализы, там находится врач или фельдшер-лаборант.
Возле каждой кровати стоит собственный монитор, на котором можно отследить основные параметры состояния пациента: пульс, давление, насыщение кислородом и др. Рядом находятся аппараты для искусственной вентиляции легких, прибор для кислородотерапии, кардиостимулятор, различные инфузоматы, стойки для капельниц. В зависимости от показаний к больному может быть доставлено другое специальное оборудование. Отделение реанимации может провести процедуру экстренного гемодиализа. В каждой палате стоит стол, где работает с бумагами врач-реаниматолог или оформляет карту наблюдения медицинская сестра.
Кровати для пациентов реанимации отличаются от аналогичных в обычных отделениях: там есть возможность для придания больному выгодного положения (с приподнятым головным концом или ногами), фиксации конечностей при необходимости.
- Сотрудники отделения реанимации
В отделении реанимации работает большое количество медицинского персонала, который обеспечивает слаженную непрерывную работу всего отделения:
- заведующий отделением реанимации и интенсивной терапии, старшая медицинская сестра, сестра-хозяйка,
- врачи анестезиологи-реаниматологи,
- медицинские сестры,
- младший медицинский персонал,
- сотрудники лаборатории реанимации (если таковая имеется),
- вспомогательные службы (которые следят за исправностью всех приборов).
Городская реанимация

Городская реанимация – это все реанимационные отделения города, которые готовы в любую минуту принять тяжелых пациентов, привезенных им бригадами скорой помощи. Обычно, в каждом крупном городе выделяется одна ведущая клиника, которая специализируется именно на оказании неотложной помощи и дежурит постоянно. Именно это можно и назвать городской реанимацией. И, тем не менее, если тяжелый пациент был привезен в приемное отделение любой клиники, даже той, которая не оказывает помощь в этот день, он непременно будет принят и получит всю необходимую помощь.
Городская реанимация принимает не только тех, кого доставляют бригады неотложной помощи, но и тех, кого самостоятельно привезут родственники или знакомые на личном транспорте. Однако в этом случае будет упущено время, ведь лечебный процесс продолжается уже на догоспитальном этапе, поэтому лучше все-таки довериться специалистам.
Областная реанимация
Областная реанимация – это отделение реанимации и интенсивной терапии при самой крупной областной больнице. В отличие от городской реанимации, сюда доставляют самых тяжелых пациентов со всей области. Некоторые регионы нашей страны имеют очень большие территории, и доставка больных автомобилем или машиной скорой помощи не возможна. Поэтому иногда больных в областную реанимацию доставляют санитарной авиацией (специально оборудованными для оказания неотложной помощи вертолетами), которые в момент их приземления в аэропорту ожидает специализированная машина.
Областная реанимация занимается лечением больных, которых безуспешно пытались вывести их тяжелого состояния в городских больницах и межрегиональных центрах. В ней работает множество узкоспециализированных докторов, занимающихся определенным профилем (гемостазиолог, комбустиолог, токсиколог и др.). Однако областная реанимация, как и любая другая больница, принимает пациентов, которых доставляет обычная скорая помощь.
Как происходит реанимация пострадавшего
Первую помощь пострадавшему, который находится в состоянии клинической смерти, должны оказать те, кто находится рядом. Техника проведения описана в разделе 5.4-5.5. Одновременно с этим необходимо вызвать неотложную помощь и проводить сердечно-легочную реанимацию либо до восстановления самостоятельного дыхания и сердцебиения, либо до ее приезда. После этого больной передается специалистам, а далее работу по реанимации продолжают уже они.
Как проводят реанимацию пострадавшего в чрезвычайных условиях

По прибытию врачи оценивают состояние пострадавшего, был или нет эффект от проведенной на доврачебном этапе сердечно легочной реанимации. Они обязательно должны уточнить точное начало возникновения клинической смерти, ведь спустя 30 минут она считается уже нерезультативной.
Искусственная вентиляция легких врачами проводится дыхательным мешком (Амбу), так как длительное дыхание «рот в рот» или «рот в нос» достоверно приводит к инфекционным осложнениям. К тому же это не так тяжело физически и позволяет транспортировать пострадавшего в стационар, не прекращая эту процедуру. Искусственной замены непрямому массажу сердца не существует, поэтому врач проводит ее по общим канонам.
В случае удачного результата при возобновлении пульса больного катетеризируют и вводят вещества, которые стимулируют работу сердца (адреналин, преднизолон), контролируют работу сердца путем мониторирования электрокардиограммы. При восстановлении спонтанного дыхания применяется маска с кислородом. В таком состоянии больного после реанимации доставляют в ближайшую больницу.
Как устроен реанимобиль
Если в диспетчерскую скорой помощи поступает вызов, в котором сообщается о наличии у больного признаков клинической смерти, то к нему немедленно высылается специализированная бригада. Однако не любая машина скорой помощи оснащена всем необходимым для экстренных случаев, а только реанимобиль. Это современный автомобиль, специально оборудованный для проведения сердечно легочной реанимации, оснащенный дефибриллятором, мониторами, инфузоматами. В нем врачу удобно и комфортно оказывать все виды неотложной помощи. Форма этой машины позволяет ей легче маневрировать в потоке других, иногда она имеет ярко желтую окраску, которая позволяет другим водителям быстро обратить на нее внимание и пропустить вперед.
Машина скорой помощи с надписью «реанимация новорожденных» также обычно окрашена в желтый цвет и оснащена всем необходимым для экстренной помощи самым маленьким пациентам, которые оказались в беде.
Реабилитация после реанимации

Человек, перенесший клиническую смерть, делит свою жизнь на «до» и «после». Однако последствия этого состояния могут быть совершенно различными. Для одних, это лишь неприятное воспоминание и не более того. А другие после реанимации не могут восстановиться полностью. Все зависит от скорости начала мероприятий по оживлению, их качества, эффективности и того, как быстро прибыла специализированная медицинская помощь.
Особенности больных, перенесших клиническую смерть
В случае, если реанимационные мероприятия были начаты своевременно (в течение первых 5-6 минут с начала клинической смерти) и быстро привели к результату, то клетки головного мозга не успели погибнуть. Такой больной может вернуться к полноценной жизни, однако не исключены определенные проблемы с памятью, уровнем интеллекта, способностью к точным наукам. Если дыхание и сердцебиение на фоне всех мероприятий не восстанавливались в течение 10 минут, то, скорее, всего такой пациент после реанимации даже по самым оптимистичным прогнозам, будет страдать серьезными нарушениями в работе центральной нервной системы, в некоторых случаях необратимо утрачиваются различные навыки и способности, память, иногда возможность самостоятельного движения.
Если с момента начала клинической смерти прошло более 15 минут путем активной сердечно легочной реанимации работу дыхания и сердца можно поддерживать искусственно различными аппаратами. Но клетки головного мозга у больного уже погибли и далее он будет находиться в так называемом «вегетативном состоянии», то есть никаких перспектив вернуть ему жизнь без приборов жизнеобеспечения уже нет.
Основные направления реабилитации после реанимации
Объём мероприятий в рамках реабилитации после реанимации напрямую зависит от того, как долго человек находился до этого в состоянии клинической смерти. То, насколько пострадали нервные клетки головного мозга, сможет оценить врач-невролог, он же распишет все необходимое лечение в рамках восстановления. Оно может включать различные физиопроцедуры, лечебную физкультуру и гимнастику, прием ноотропных, сосудистых препаратов, витаминов группы В. Однако при своевременных реанимационных мероприятиях клиническая смерть может никак не сказаться на судьбе человека, который ее перенес.
Успех реанимации во многом зависит от времени, прошедшего с момента остановки кровообращения до начала реанимации.
В основе мероприятий, позволяющих повысить уровень выживаемости пациентов с остановкой кровообращения и дыхания лежит концепция «цепочки выживания». Она состоит из ряда этапов: на месте происшествия, при транспортировке, в операционной больницы, в отделении интенсивной терапии и в реабилитационном центре. Самым слабым звеном этой цепочки является эффективное обеспечение основной поддержки уровня жизни на месте происшествия. Именно от него в значительной мере зависит исход. Следует помнить, что время, в течение которого можно рассчитывать на успешное восстановление сердечной деятельности, ограничено. Реанимация в обычных условиях может быть успешной, если начата немедленно или в первые минуты после наступления остановки кровообращения. Основным принципом реанимации на всех этапах ее проведения является положение, что «реанимация должна продлевать жизнь, а не затягивать смерть». Конечные результаты оживления во многом зависят от качества реанимации. Погрешности в ее проведении могут наслаиваться впоследствии на первичное повреждение, вызвавшее терминальное состояние.
Показанием к проведению реанимационных мероприятий является состояние клинической смерти. Среди основных причин клинической смерти, требующих проведения реанимации ведущими являются: внезапная остановка кровообращения, обтурация дыхательных путей, гиповентиляция, апноэ, кровопотеря и повреждение мозга. Клиническая смерть — это период между жизнью и смертью, когда нет видимых признаков жизни, но еще продолжаются жизненные процессы, дающие возможность оживления организма. Длительность этого периода при обычной температуре тела составляет 5 – 6 минут, после чего развиваются необратимые изменения в тканях организма. В особых условиях (гипотермия, фармакологическая защита) этот период продлевается до 15—16 минут.
Признаками клинической смерти являются:
1. Остановка кровообращения (отсутствие пульсации на магистральных артериях) ;
2. Отсутствие самостоятельного дыхания (нет экскурсий грудной клетки) ;
3. Отсутствие сознания;
4. Широкие зрачки;
5. Арефлексия (нет корнеального рефлекса и реакции зрачков на свет):
6. Вид трупа (бледность, акроцианоз).
При проведении реанимации выделяется 3 стадии и 9 этапов. Символичная аббревиатура реанимационных мероприятий – первые буквы английского алфавита – подчеркивает принципиальную важность методичного и последовательного выполнения всех этапов.
Стадия I — элементарное поддержание жизни. Состоит из трех этапов:
A (airway open) — восстановление проходимости дыхательных путей;
В (breath for victim) — экстренная искусственная вентиляция легких и оксигенация;
С (circulation his blood) — поддержание кровообращения.
Стадия II — дальнейшее поддержание жизни. Заключается в восстановлении самостоятельного кровообращения, нормализации и стабилизации показателей кровообращения и дыхания. Стадия II включает в себя три этапа:
D (drug) — медикаментозные средства и инфузионная терапия;
Е (ECG) — электрокардиоскопия и кардиография;
F (fibrillation) — дефибрилляция.
Стадия III — длительное поддержание жизни в постреанимационном периоде. Заключается в послереанимационной интенсивной терапии и включает этапы:
G (gauging) — оценка состояния;
Н (human mentation) восстановление сознания;
I — коррекция недостаточности функций органов.
В настоящем пособии мы подробно разберем лишь I стадию реанимационных мероприятий (А, В, С), оставив остальные стадии и этапы для подробного изучения на следующих курсах.
Итак, этап А – восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушена из-за западения языка, который прикрывает вход в гортань и воздух не может попасть в легкие. Кроме того, у больного в бессознательном состоянии всегда существует опасность аспирации и закупорки дыхательных путей инородными телами и рвотными массами.
Для восстановления проходимости дыхательных путей необходимо произвести «тройной прием на дыхательных путях»:
1) запрокидывание (гиперэкстензия) головы,
2) выдвижение нижней челюсти вперед,
3) открывание рта. Для этого II— V пальцами обеих рук захватывают восходящую ветвь нижней челюсти больного около ушной раковины и выдвигают ее с силой вперед (вверх), смещая нижнюю челюсть таким образом, чтобы нижние зубы выступали впереди верхних зубов. При этой манипуляции происходит растяжение передних мышц шеи, за счет чего корень языка приподнимается над задней стенкой глотки.
При обструкции дыхательных путей инородным телом пострадавшему следует придать положение лежа на боку и в межлопаточной области произвести 3—5 резких ударов нижней частью ладони. Пальцем очищают ротоглотку, пытаясь удалить инородное тело, затем делают попытку искусственного дыхания. Если нет эффекта, производят попытку восстановления дыхательных путей приемом Греймлиха – форсированным надавливанием на живот. При этом ладонь одной руки прикладывают к животу по средней линии между пупком и мечевидным отростком. Вторую руку кладут поверх первой и надавливают на живот быстрыми движениями вверх по средней линии. После обеспечения проходимости дыхательных путей приступают к следующему этапу реанимации.
Этап В – искусственное дыхание. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента, выполняемое без или с применением специальных устройств, то есть временное замещение функции внешнего дыхания. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, что позволяет его использовать для искусственного дыхания при проведении реанимации. Следует отметить, что у больных с остановкой дыхания и сердечной деятельности происходит спадение легочной ткани, чему в значительной степени способствует проведение непрямого массажа сердца. Поэтому необходимо проводить при массаже сердца адекватную вентиляцию легких. Каждое вдувание должно занимать 1—2 секунды, поскольку при более длительном форсированном вдувании воздух может попасть в желудок. Вдувание надо производить резко и до тех пор, пока грудная клетка пациента не начнет заметно подниматься. Выдох у пострадавшего при этом происходит пассивно, благодаря создавшемуся повышенному давлению в легких, их эластичности и массе грудной клетки. Пассивный выдох должен быть полным. Частота дыхательных движений должна составлять 12—16 в минуту. Адекватность искусственного дыхания оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
Технически искусственная вентиляция легких может быть осуществлена искусственным дыханием «рот в рот», «рот в нос», искусственным дыханием через S-образный воздуховод и с помощью маски и мешка Амбу. Наиболее доступен и распространен в условиях догоспитальной реанимации простой способ искусственного дыхания «рот в рот» (рис. 49 г, д, е). Для этого необходимо зажать нос больного одной рукой, сделать глубокий вдох, плотно прижать свои губы вокруг рта больного (к губам и носу новорожденных и грудных детей) и вдувать воздух до максимального подъема грудной клетки. Вдувая воздух, следить за грудной клеткой больного; она должна подниматься при вдувании воздуха. Если грудная клетка больного поднялась, необходимо прекратить вдувание, опустить рот больного и отвернуть свое лицо в сторону, давая пострадавшему возможность сделать полный пассивный выдох; когда выдох закончится, сделать следующее глубокое вдувание. Вначале делают два раздувания легких, каждое длительностью 1-2 с. Затем определяют пульс на сонной артерии; если пульс есть, повторяют раздувания легких — у взрослых примерно одно раздувание через каждые 5с (12 в мин) ; у детей — одно через каждые 4с (15 в мин) ; у младенцев — через каждые 3с (20 в мин) — до тех пор, пока не восстановится адекватное самостоятельное дыхание Искусственное дыхание выполняют с частотой 10-12 раз в мин (один раз каждые 5-6 с).
Вспомогательную вентиляцию используют на фоне сохраненного самостоятельного, но неадекватного дыхания у больного. Синхронно вдоху больного через 1—3 дыхательных движения производится дополнительное вдувание воздуха. Вдох должен быть плавным и по времени соответствовать вдоху больного. Надо отметить, что восстановление самостоятельного дыхания быстро восстанавливает все остальные функции. Это связано с тем, что дыхательный центр является водителем ритма для мозга.
Этап С – поддержание кровообращения. После остановки кровообращения в течение 20 – 30 минут в сердце сохранены функции автоматизма и проводимости, что позволяет восстановить его насосную функцию. Независимо от механизма остановки сердечной деятельности, немедленно должна быть начата сердечно-легочная реанимация для предупреждения развития необратимого поражения тканей организма (мозга, печени, сердца и др. ) и наступления биологической смерти. Основной целью массажа сердца является создание искусственного кровотока. Следует понимать, что сердечный выброс и кровоток, создаваемый наружным массажем сердца, составляет не более 30% от нормы и только 5% нормального мозгового кровотока. Но, как правило, этого бывает достаточно для поддержания жизнеспособности центральной нервной системы во время сердечно-легочной и церебральной реанимации при условии достижения достаточной оксигенации организма на протяжении нескольких десятков минут. На догоспитальном этапе применяют только непрямой, или закрытый, массаж сердца (т. е. без вскрытия грудной клетки). Резкое надавливание на грудину ведет к сжиманию сердца между позвоночником и грудиной, уменьшению его объема и выбросу крови в аорту и легочную артерию, т. е. является искусственной систолой. В момент прекращения давления грудная клетка расправляется, сердце принимает объем, соответствующий диастоле, и кровь из полых и легочных вен поступает в предсердия и желудочки сердца. Ритмичное чередование сжатий и расслаблений в какой-то мере заменяет работу сердца, т. е. выполняется один из видов искусственного кровообращения. Техника проведения непрямого массажа сердца состоит в следующем. Больного укладывают на твердую ровную горизонтальную поверхность на спину (рис. 50). Проведение непрямого массажа сердца на панцирной кровати не имеет смысла – больной должен быть уложен на пол. Проводящий массаж
располагается сбоку от больного и кладет свои ладони (одну на другую) на нижнюю треть грудины выше основания мечевидного отростка на 2 – 3 см.
Следует обращать внимание на то, что на грудине располагается не вся ладонь, а только ее проксимальная часть в непосредственной близости к запястью (рис. 51). Собственно непрямой массаж сердца заключается в ритмичном (80 в минуту) надавливании на грудину пациента. При этом грудина должна опускаться не менее чем на 5 – 6 см.
Следует обращать внимание на то, что для правильного выполнения массажа руки следует почти полностью распрямить в локтевых суставах и давление на грудину производить всей массой туловища. Во многих руководствах рекомендуется начинать непрямой массаж сердца однократным сильным ударом в грудину больного, поскольку часто причиной нарушения сократимости миокарда является фибрилляция и прекардиальный удар способен купировать аритмию.
Собственно последовательность действий при сердечно-легочной реанимации следующая. Вариант I – реанимация проводится одним человеком:
- если пострадавший без сознания, ему максимально запрокидывают голову, поддерживая подбородок, чтобы рот был слегка приоткрыт. В случае необходимости выдвигают нижнюю челюсть. При подозрении на повреждение шейного отдела позвоночника используют умеренное запрокидывание головы только для поддержания проходимости дыхательных путей. Проверяют наличие самостоятельного дыхания (прослушивание и ощущение потока воздуха у рта, носа пострадавшего, наблюдение за экскурсией грудной клетки) ;
- если пострадавший не дышит, производят два глубоких раздувания легких (грудная клетка должна подняться). Каждое раздувание производят сравнительно медленно с течение 1-2 сек, затем делают паузу для осуществления полного пассивного выдоха;
- прощупывают пульс на сонной артерии (5-10с). При наличии пульса продолжают вентиляцию с частотой около 12 раздуваний в 1 мин у взрослых (одно раздувание каждые 5 с), 15 вдуваний в 1 мин у детей (около 4 с) и 20 вдуваний в 1 мин (одно каждые 3 с) у младенцев;
- если пульс отсутствует, приступают к непрямому массажу сердца;
- осуществляют 15 сдавлений грудины с частотой 80-100 в 1 мин. После 15 сдавлений производят два раздувания легких и продолжают чередовать 15 надавливаний на грудину с двумя раздуваниями легких;
- грудину прижимают к позвоночнику примерно на 4-5 см у взрослых, 2, 5-4 см у детей младшего возраста и 1-2 см у младенцев. Через каждые 1-3 мин проверяют восстановление спонтанного пульса.
Вариант II – реанимацию проводят два человека:
Реанимирующим следует находится с противоположных сторон пострадавшего, чтобы легче меняться ролями, не прерывая реанимации.
- если пострадавший без сознания, реаниматор (производящий вентиляцию) запрокидывает ему голову;
- если пострадавший не дышит, первый реаниматор делает два глубоких раздувания легких;
- проверяет пульс на сонной артерии;
- если пульс отсутствует, второй реаниматор начинает сдавление грудины с частотой 80-100 в 1 мин, первый реаниматор, проводящий вентиляцию, делает одно глубокое раздувание легких после каждых 5 компрессий грудины; во время раздувания легких второй реаниматор делает кратковременную паузу;
- затем продолжают чередование 5 надавливаний на грудину с одним раздуванием легких до появления самостоятельного пульса.
Признаками эффективности проводимого массажа являются сужение ранее расширенных зрачков, исчезновение бледности и уменьшение цианоза, пульсация крупных артерий (прежде всего сонной) соответственно частоте массажа, появление самостоятельных дыхательных движений. Непрямой массаж сердца не прекращают на срок более 5 с, проводить его следует до момента восстановления самостоятельных сердечных сокращений, обеспечивающих достаточное кровообращение. Показателем этого будут определяемый на лучевых артериях пульс и повышение систолического АД до 80-90 мм. рт. ст. Отсутствие самостоятельной деятельности сердца при несомненных признаках эффективности проводимого массажа есть показание к продолжению реанимации. Проведение массажа сердца требует достаточной выносливости; желательна смена массирующего каждые 5-7 мин, проводимая быстро, без нарушения ритмичности массажа сердца.
2 апреля 2016 г.

