11 июня 2019
Побочные эффекты лекарств: предупрежден — значит вооружен
Как шутил академик АМН СССР Борис Вотчал: «Если препарат лишен побочных эффектов, следует задуматься, есть ли у него какие-либо эффекты вообще!».
Побочный эффект, или неблагоприятная реакция на лекарство, – это непреднамеренная и вредная для организма человека реакция, которая возникает при использовании препарата в обычных дозах. Все возможные побочные эффекты подробно описаны в инструкции по применению. И каждый фармацевт не раз сталкивался с ситуацией, когда пациент, опасаясь неблагоприятного действия, выбирает из врачебного назначения лишь те препараты, у которых в инструкции мало побочных эффектов.
Однако абсолютно безопасных лекарств не существует, и зачастую перечень побочных эффектов многократно превышает перечень показаний к использованию. Причем чем серьезнее препарат, тем этот список оказывается длиннее. И не надо этого пугаться: во-первых, это — показатель того, что лекарство всесторонне и тщательно исследовано, ведь данные о возможном побочном действии регистрируются экспертами во время клинических опытов. Фиксируются все без исключения изменения самочувствия, даже если частота этого 1 случай на 100 000. Во-вторых, совершенно необязательно, что побочные эффекты как-то проявят себя. Если лечебный эффект развивается с вероятностью 100%, то риск неблагоприятной реакции в сотни, а иногда в тысячи раз меньше.
Настороженность в плане безопасности, а вернее, небезопасности лекарств весьма обоснована. Однако есть тут совершенно очевидное смещение приоритетов: наши пациенты из-за страха «побочки» отказываются от применения важных, спасающих жизнь лекарств, но продолжают простодушно лечить простуду огромными дозами парацетамола. Фармацевты аптек «Фармакопейка» провели почти 150000 расспросов пациентов и выявили более 4000 неблагоприятных реакций на лекарства. Оказалось, что половина покупателей принимает лекарственные средства без консультации со специалистом.
Противопоказания и побочные эффекты
Многие не видят разницы между этими понятиями. Хотя здесь все довольно просто: противопоказания – это те состояния или заболевания, при которых конкретное лекарство использовать нельзя. Простые примеры: диклофенак не следует применять при обострении язвы, нитроглицерин – при низком давлении, а при аллергии на пенициллин противопоказан не только он сам, но и «родственные» препараты-антибиотики. При нарушении этих требований неприятности фактически гарантированы, поэтому врач исключает возможные противопоказания еще до назначения лекарства.
Побочные эффекты могут развиваться во время лечения, иногда после него. Они перечислены в инструкции не для запугивания пациента, а в качестве ориентира, чтобы можно было связать изменения самочувствия с приемом препарата. Вот какие причины возникновения неблагоприятных реакций эксперты ВОЗ называют основными:
- несоблюдение указаний специалистов;
- самолечение рецептурными препаратами;
- превышение доз и продолжительности приема;
- взаимодействие с другими лекарствами и пищей.
В полной мере этот риск относится и к хорошо знакомым препаратам из домашней аптечки. Применение парацетамола даже с небольшим количеством алкоголя повышает риск токсического поражения печени, обезболивающие средства типа аспирина или диклофенака могут спровоцировать желудочное кровотечение. А для того, чтобы стать токсикоманом, зависимым от лекарств, достаточно «подсесть» на сосудосуживающие капли для лечения насморка: если их использовать больше пяти дней, развивается привыкание.
Принимать или нет?
По статистике, почти половина пациентов испытывает какие-либо побочные реакции лекарств, но лишь в 5% случаев требуется медицинское вмешательство. Большинство побочных эффектов можно предупредить, соблюдая правила:
- до начала лечения проконсультируйтесь со специалистом;
- если у вас есть хронические заболевания или аллергия, сообщите об этом врачу или фармацевту;
- если терапевт назначил вам одно лекарство, окулист другое, а невролог третье, вернитесь к терапевту – возможно, эти препараты не сочетаются;
- не используйте лекарства по совету знакомых или родственников – не факт, что их можно принимать вам;
- не превышайте рекомендованные дозы.
Риск побочного действия некоторых лекарств можно уменьшить другими средствами. Так, омепразол защищает слизистую оболочку желудка от раздражающего действия нестероидных противовоспалительных препаратов, а средства, содержащие калий, компенсируют потери этого макроэлемента при назначении мочегонных.
Поэтому решить, применять лекарство или нет, можно, только ответив на вопрос: «Превышает ли польза возможный риск?». А помочь вам в этом может только специалист.
Следуйте за нами в соцсетях
Врачебные ошибки как причина осложнений лекарственной терапии
Статьи
Опубликовано в журнале:
Качественная клиническая практика »» 1 / 2002 В.К. Лепахин*, А.В. Астахова, Е.А. Овчинникова, Л.К. Овчинникова
*Всемирная Организация Здравоохранения (ВОЗ)
Кафедра общей и клинической фармакологии Российского университета дружбы народов, Москва
Проблема осложнений лекарственной терапии становится все более актуальной во всем мире. Это связано прежде всего с внедрением в медицинскую практику большого числа фармакологических препаратов, обладающих высокой биологической активностью, сенсибилизацией населения к биологическим и химическим веществам, нерациональным использованием лекарств, медицинскими ошибками и применением не качественных и фальсифицированных препаратов.
Результаты проведенных за последние годы фармакоэпидемиологических исследований позволяют говорить о том, что недооценка и запоздалое решение этой проблемы чреваты развитием самых серьезных последствий [1, 2].
Масштаб проблемы
В специально проведенных исследованиях было показано, что тяжелые, подчас необратимые осложнения в результате лекарственной терапии развиваются у миллионов людей. Количество летальных исходов, связанных с применением лекарств, исчисляется сотнями тысяч. Только в США ежегодно госпитализируется от 3,5 до 8,8 млн. больных и погибает 100-200 тыс. пациентов вследствие развития неблагоприятных побочных реакций, связанных с применением лекарств [3]. Как вы думаете, в России эта цифра меньше?
Результаты мета-анализа 39 перспективных исследований, проведенных в США в период с 1966 по 1996 гг., показали, что серьезные неблагоприятные побочные реакции возникали в среднем в 6,7% случаев, а летальные осложнения имели место у 0,32% всех госпитализированных больных. Осложнения лекарственной терапии заняли 4-6-е место среди причин смертности после сердечно-сосудистых, онкологических, бронхо-легочных заболеваний и травм [2].
Подобное положение отмечается и в других развитых странах. Так, во Франции в 1997 г. около 10% всех госпитализированных составляли больные с побочными реакциями. Осложнения лекарственной терапии возникли у 1317650 пациентов, из них в 33% случаев — серьезные и в 1,4% — летальные [4]. Неблагоприятные побочные реакции явились причиной госпитализации 5,8% больных в Германии [5].
Согласно данным Pirmohamed и et аl. [6], 5% госпитализаций связаны с лекарственными осложнениями, неблагоприятные побочные реакции возникают у 10-20% госпитализированных больных, осложнения лекарственного генеза стали причиной летальных исходов в 0,1% случаев (для сравнения: летальные исходы в результате хирургических вмешательств наблюдаются в 0,01% случаев).
Неблагоприятные побочные реакции — это не только серьезная медицинская, социальная, но и экономическая проблема.
Экономические затраты, связанные с лекарственными осложнениями, составляют в США около 76,6 млрд. долл. в год [3]. Общие годовые затраты только на лечение предотвратимых осложнений фармакотерапии в США колеблются от 17 до 29 млн. долл.
В Великобритании ежегодно расходуется около 4 млрд. долл. в связи с увеличением продолжительности пребывания в стационарах больных из-за возникших неблагоприятных побочных эффектов лекарств [7].
По данным исследования Moore et аl. (1998), затраты, связанные с побочными реакциями, составляют в разных странах от 5,5 до 17% общего бюджета больниц 181.
Зарубежный опыт изучения проблемы побочного действия лекарств свидетельствует о том, что многие лекарственные осложнения являются следствием медицинских ошибок.
Современное состояние проблемы медицинских ошибок
Неблагоприятные побочные реакции лекарственных препаратов вследствие нерационального применения и врачебных ошибок — это только один из наиболее часто встречающихся видов медицинских ошибок. К медицинским ошибкам относят также:
- неправильную постановку диагноза, приведшую к неверному выбору препарата для лечения
- неиспользование предписанного диагностического обследования;
- неверную интерпретацию результатов обследования;
- непринятие мер после получения результатов, отклоняющихся от нормы;
- использование неисправного медицинского оборудования;
- осложнения при переливании крови;
- невыполнение других медицинских предписаний.
Проблема медицинских ошибок не нова, однако в прошлом на нее не обращали должного внимания. Первые работы, посвященные описанию и изучению проблемы медицинских ошибок, стали появляться в 90-е гг. [9]. Одно из первых значимых исследований этого вопроса было организовано в США Агентством по исследованиям и качеству в здравоохранении и проведено Институтом медицины [10].
По завершении данного исследования в ноябре 1999 г. был составлен отчет, озаглавленный: «Человеку свойственно ошибаться: повышение безопасности в здравоохранении» [11]. В отчете отмечалось, что в результате медицинских ошибок в больницах США ежегодно умирает от 44 000 до 98 000 человек. Это больше, чем смертность в результате автомобильных аварий (43 458), рака молочной железы (42297) или СПИДа (16516).
Согласно полученным данным, только от ошибок, связанных с неправильным применением лекарств, ежегодно погибает 7000 человек; это на 16% больше, чем смертность в результате производственного травматизма [11].
С медицинскими ошибками связаны огромные финансовые издержки. В отчете Института медицины отмечается, что медицинские ошибки обходятся США примерно в 37,7 млрд. долл. в год, причем из них около 17 млрд. долл. связаны с расходами, которые можно было предотвратить. Приблизительно половины этих средств расходуется на лечение последствий предотвратимых медицинских ошибок [11].
Реакция на полученные Институтом медицины данные последовала со стороны руководства страны на самом высоком уровне уже в декабре 1999 г. Президент США Билл Клинтон Исполнительным распоряжением создал Межведомственную рабочую группу по координации качества в здравоохранении и потребовал от нее представить ему в течение 60 дней рекомендации, направленные на повышение степени безопасности больных. Разработанные Президентской комиссией рекомендации были выпущены Белым Домом 22 февраля 2000 г. [12].
Вслед за этим многие страны, включая Канаду, Нидерланды, Новую Зеландию, Швецию и другие, начали специальные национальные программы по исследованию качества оказания медицинской помощи и безопасности пациентов.
Департамент здравоохранения Великобритании в докладе за 2000 г. отметил, что неблагоприятные последствия медицинских вмешательств составили 850 тыс. случаев и явились причиной 10% всех госпитализаций [7].
Исследование качества медицинской помощи в Австралии в 1995 г. показало, что неблагоприятные побочные эффекты имели место у 16,6% госпитализированных больных [13].
Учитывая глобальный характер проблемы медицинских ошибок. Исполнительный комитет Всемирной Организации Здравоохранения (ВОЗ) в январе 2002 г. рассмотрел специальную резолюцию «Качество здравоохранения и безопасность больных» и утвердил Стратегию по повышению безопасности больных, в которой наметил основные меры по улучшению качества оказания медицинской помощи населению [14].
В резолюции Исполнительного комитета ВОЗ отмечается, что, «несмотря на возрастающий интерес к проблеме безопасности больных, в мире еще нет осознания чрезвычайной важности проблемы неблагоприятных побочных реакций». В основном это связано с недостаточностью специальных исследований и фактических данных поданному вопросу.
ВОЗ призывает страны к более активному международному сотрудничеству в этой области.
Ошибки врачей при фармакотерапии
Проблема медицинских ошибок вообще и врачебных ошибок при лекарственной терапии в частности до настоящего времени в России практически не изучалась. Медицинские работники и руководители лечебно-профилактических учреждений стараются избегать обсуждения данной темы; она редко находит отражение на страницах медицинской печати. Между тем, врядли будет преувеличением сказать, что эта проблема актуальна и для нашей страны.
К числу врачебных ошибок, как составляющей медицинских ошибок относят все случаи, связанные с использованием лекарственных препаратов с нарушениями инструкции по медицинскому применению [15].
По данным Classen et аl. [1], полученным при активном мониторинге использования лекарств в стационаре, среди типов врачебных ошибок в медицинской практике лидирующими являются ошибки выбора врачом лекарственного препарата и его дозы. Такого типа ошибки составили 56%. Второе место заняли врачебные ошибки, связанные с некорректным изменением дозы и длительностью применения лекарственных средств — 34%. Наделю неблагоприятных побочных эффектов из-за ошибок, допущенных средним медицинским персоналом и фармацевтическими работниками больничной аптеки, приходилось 10% неблагоприятных побочных эффектов.
Неблагоприятные побочные реакции, возникающие в результате врачебных ошибок, являются потенциально предотвратимыми, поскольку их можно избежать при рациональном использовании лекарственных средств.
Основу профилактики неблагоприятных побочных эффектов лекарственных препаратов, в том числе связанных с врачебными ошибками, составляет их выявление, последующий анализ и разработка предложений по решению проблемы. Решения указанных задач возложено на организованные в большинстве стран мира специальные службы контроля безопасности лекарств (фармаконадзора).
Службы контроля безопасности лекарств.
После «талидомидовой трагедии» в 60-е гг. в разных странах стали создаваться специальные службы фармаконадзора с целью выявления и профилактики осложнений лекарственной терапии. Основу этих служб составляли национальные центры по изучению побочного действия лекарств. В 1969 г. в Советском Союзе был организован Всесоюзный центр по изучению побочного действия лекарств Минздрава СССР, выполняющий весьма важные функции по выявлению, анализу и систематизации сообщений о побочных реакциях, подготовке предложений для Минздрава СССР об ограничении или запрещении применения отдельных препаратов, а также по предоставлению медицинским и фармацевтическим работникам информации по вопросам безопасности лекарственных средств и профилактики возникновения лекарственных осложнений.
После распада СССР в течение 6 лет в России не было национального центра по контролю безопасности лекарств. Часть функций центра в течение указанного времени выполнял Фонд по изучению эффективности и безопасности лекарств, организованный на базе кафедры общей и клинической фармакологии Российского Университета дружбы народов, основным научным направлением которой является изучение вопросов безопасности лекарств и их рационального применения.
В 1997 г., благодаря усилиям сотрудников кафедры общей и клинической фармакологии РУДН, Минздрав России создал на ее базе Федеральный центр по изучению побочных действий лекарств. Центр организовал и возглавил работу по созданию в России службы фармаконадзора, основными задачами которой являются выявление неблагоприятных побочных реакций, разработка предложений по их профилактике и обеспечение медицинской общественности соответствующей информацией [16].
За короткий срок на территории Российской Федерации было создано несколько региональных центров по изучению побочных действий лекарств. Эти центры являются первичным звеном в процессе сбора и оценки сообщений о побочных реакциях лекарств, а также распространения информации о возможных осложнениях лекарственной терапии. В настоящее время в различных регионах России действует 29 таких центров.
Работа Федерального центра получила высокую оценку Всемирной Организации Здравоохранения (ВОЗ) и в конце 1997 г. Россия была принята в качестве полноправного члена в Программу ВОЗ по международному мониторингу лекарств.
В результате последующей реорганизации с 1999 г. функции Федерального центра выполняет отдел токсикологии и изучения побочных действий лекарств Института доклинической и клинической экспертизы лекарств Научного центра экспертизы и государственного контроля лекарственных средств Минздрава РФ.
Юридические основы контроля безопасности лекарств в нашей стране были заложены в «Законе о лекарственных средствах», принятом в 1998 г. В ст. 41 Закона указывается, что «субъекты обращения лекарственных средств обязаны сообщать федеральному органу исполнительной власти в сфере здравоохранения, органам исполнительной власти субъектов Российской Федерации в сфере здравоохранения, федеральному органу контроля качества лекарственных средств и территориальным органам контроля качества лекарственных средств обо всех случаях побочных действий и об особенностях взаимодействия лекарств с другими лекарственными препаратами, которые не соответствуют сведениям о лекарственных средствах, содержащимся в инструкциях по их применению».
Сообщения, поступающие в виде заполненных индивидуальных карт учета НПР, подвергаются всестороннему анализу и заносятся в специальную базу данных [17].
Результаты анализа сообщений о НПР в России
С целью выяснения роли врачебных ошибок в возникновении неблагоприятных побочных реакций был проведен анализ спонтанных сообщений, поступивших в Центр за 1997-2000 гг.
В результате анализа 565 сообщений было установлено, что на долю сведений о лекарственных осложнениях вследствие врачебных ошибок приходилось 27,4%.
Выявлены следующие типы врачебных ошибок (рис. 1):
- непереносимость лекарственного препарата в прошлом;
- неоправданный выбор лекарственного средства, в том числе в результате их назначения при наличии противопоказаний к применению;
- ошибки дозирования препарата, включающие передозировку в случае назначения одного и того же препарата под разными названиями, либо превышения суточной дозы в условиях монотерапии;
- одновременное применение двух и более препаратов одной группы;
- одновременное применение двух и более препаратов разных групп без учета их взаимодействия.
Рисунок 1. Распределение сообщений по группам в зависимости от типа врачебных ошибок
Неоправданный выбор лекарственных средств, связанный с игнорированием противопоказаний к применению, — второй по частоте тип врачебных ошибок.
Меньшая часть ошибок-связана с передозировкоП при назначении одного и того же препарата под разными фирменными наименованиями.
Максимальное число ошибок (73,6%) былодопуще но врачами при комбинированной терапии. Это подтверждают данные литературы, согласно которым риск лекарственных осложнений возрастает пропорционально увеличению числа одновременно назначаемых препаратов. Например, при одновременном применении 2-4 лекарств риск развития побочных реакций увеличивается до 4%, 15-20 лекарственных препаратов — до 54% [18].
Анализ сообщений в данном исследовании показал, что 20% из них содержали сведения о том, что больные получали 12 лекарственных препаратов одномоментно, 40,9% — 8 лекарственных средств.
В условиях монотерапии чаще всего причиной возникновения неблагоприятных побочных эффектов в результате ошибок врачей были противомикробные (в основном антибиотики разных групп), нестероидные противовоспалительные, сердечно-сосудистые и местно-анестезирующие лекарственные средства.
Наиболее частыми нерациональными комбинациями лекарственных средств являлись:
- применение двух и более нестероидных противовоспалительных средств на фоне гастрита и язвенной болезни, что приводило к обострению хронической патологии и/или развитию желудочно-кишечных кровотечений;
- комбинации антибиотиков группы аминогликозидов и других нефротоксических средств (например, цефалоспоринов) с развитием острой почечной недостаточности;
- назначение комбинации ЛС, обладающих раздражающим действием на слизистую желудочно-кишечного тракта (например, аспирина, агапурина и эскузана);
- использование комбинации препаратов, способных вызывать агранулоцитоз (например, левомицетин и фенилбутазон).
Из числа спонтанных сообщений с информацией о развитии неблагоприятных побочных реакций вследствие ошибок врачей 78,7% составили сообщения о серьезных лекарственных осложнениях, из которых 4,2% закончились летально.
Сравнительный анализ числа серьезных побочных реакций, возникших в связи с врачебными ошибками, и в остальных случаях (в которых ошибок врачей не было) выявил большую встречаемость их в прецедентах несоблюдения рекомендаций инструкций по медицинскому использованию лекарств (рис. 2).
Рисунок 2. Распределение сообщений о серьезных побочных реакциях лекарств, возникших в результате врачебных ошибок и в других случаях
К категории серьезных неблагоприятных реакций, согласно принятой ВОЗ терминологии, относятся реакции, которые приводят к летальным исходам, представляют угрозу для жизни, приводят к госпитализации больных или удлиняют ее сроки, тератогенные и канцерогенные эффекты лекарственных средств.
Выявленные серьезные лекарственные осложнения вследствие ошибок врачей клинически проявлялись:
- аллергическими реакциями (22,4% числа врачебных ошибок), включавшими анафилактические шоки, синдромы Стивенса-Джонсона и Лайелла, отеки Квинке, бронхоспазмы и различные виды сыпи;
- сердечно-сосудистыми реакциями (12,0% от чиcла сообщений с врачебными ошибками) в виде коллапса, преходящей ишемии и инфаркта миокарда, аритмий, асистолий, изменений артериального давления, тромбофлебитов, и острого отека мозга;
- нарушениями деятельности ЦНС (2,7% числа сообщений с ошибками врачей) — судороги, галлюцинации, острый психоз, дискоординация движений;
- поражениями желудочно-кишечного тракта (7,7% числа сообщений с врачебными ошибками) в виде обострения хронического гастрита, желудочно-кишечных кровотечений, обострений язвенной болезни желудка, и профузной диареи;
- нарушениями системы кроветворения и гемостаза (7,1% числа сообщений с ошибками врачей): геморрагический синдром, гипохромная анемия и внутренние кровотечения, панцитопения и агранулоцитоз, гипохромная анемия;
- поражениями почек (2,2% числа сообщений с врачебными ошибками) в виде острой почечной недостаточности;
- снижением слуха и остроты зрения (1,1 и 0,6% случаев количества сообщений с ошибками врачей соответственно);
- поражениями печени (4,4% числа сообщений с врачебными ошибками), проявлявшимися гепатотоксическими реакциями и гепатитами;
- прочими осложнениями (18,6% случаев количества сообщений с ошибками врачей), например маточными кровотечениями, некрозом слизистой ротовой полости, синдромом Рея, иммуноденрессантными реакциями, которые явились причиной развития сепсиса, рецидивирующего фурункулеза и абсцесса корня языка и др.
Среди лекарств, вызвавших анафилактический шок. были препараты разных групп, однако на долю местно-анестезирующих средств приходилось большее число сообщений, затем следовали антибактериальные, НПВС и комбинированные препараты.
Обращает на себя внимание нерациональное использование антибиотиков и прежде всего аминогликозидной группы (гентамицина, канамицина, амикацина), которые применялись у больных с наличием противопоказаний, без учета неблагоприятных последствий взаимодействия. В результате у больных развивались острая почечная недостаточность и нефриты.
Приведем некоторые клинические примеры врачебных ошибок.
Случай 1. Больная Ш., 71 года, находясь в стационаре с диагнозом «пневмония», получала комбинированную лекарственную терапию, включающую гентамицин в разовой дозе 80 мг 3 раза в сутки по поводу пневмонии, эуфиллин по 200 мг трижды в сутки, фуросемид по 40 мг в день для коррекции артериального давления (страдает гипертонической болезнью). Через 10 дней после начала терапии развилась острая почечная недостаточность с летальным исходом. В анамнезе — хронический пиелонефрит, гипертоническая болезнь.
В данном случае имеет место врачебная ошибка, так как не был принят во внимание факт повышения нефротоксичности гентамицина при одновременном применении этого препарата с фуросемидом у больной с факторами риска — старческий возраст и хронический пиелонефрит в анамнезе. Информация о взаимодействии препаратов содержится в соответствующих разделах инструкции по их применению.
Случай 2. Больному С., 57 лет, в плановом порядке была проведена эндоскопическая холецистэктомия. В послеоперационном периоде назначена комбинированная лекарственная терапия, включающая: гепарин по 5000 ЕД 4 раза в сутки, фраксипарин (надропарин кальций) по 300 ЕД один раз в сутки подкожно, ципрофлоксацин по 200 мг дважды в сутки, цефантрал (цефотаксим) по 1 г 2 раза в сутки, рибоксин (инозин) по 10 мг 3 раза в день внутривенно. Спустя двое суток состояние больного осложнилось кровотечением из ложа желчного пузыря (тромбоциты — 68 х 109/л, время свертывания цельной крови — 44 мин). Проведена релапаротомия. После операции больной находился в коме в течение недели с признаками прогрессирующей пневмонии и отека мозга. Смерть наступила спустя 15 сут после проведенной плановой операции. Из анамнеза известно, что 6 лет назад пациенту была произведена операция по поводу сложного порока сердца и в течение последних 6 лет он постоянно получал терапию антикоагулянтом непрямого действия — фенилином (фениндоин) по 0,03 2 раза в сутки.
В данном случае возникшее у больного кровотечение с последующим летальным исходом могло быть результатом того, что не было принято во внимание несколько факторов риска развития кровотечения:
- не учтен прием пациентом в течение длительного времени антикоагулянтного препарата длительного действия, способного вызывать кровотечение; на фоне терапии фенилином больному в послеоперационном периоде назначена терапия прямыми антикоагулянтами гепарином и фраксипарином;
- не учтено, что все цефалоспорины могут вызывать гипопрoтромбинемию за счет влияния на протромбиновое время и торможения синтеза витамина К, что может приводить к кровотечениям и кровоизлияниям. Именно с этим связаны рекомендации проводить определение протромбинового времени у больных, получающих препараты данной группы, и назначать витамин К для коррекции гипопротромбинемии. Пожилые и ослабленные пациенты, а также больные с дефицитом витамина К составляют особую группу риска;
- не учтено взаимодействие цефотаксима с гепарином. В результате одновременное применение нескольких препаратов, влияющих на свертывающую систему крови, привело к фатальному исходу.
Случай 3. Ребенку 2-месячного возраста назначен фуразолидон (по 1/4 таблетки — доза не указана — 3 раза в день) для лечения дисбактериоза, который, как отмечал педиатр, проявлялся жидким стулом (без патологических примесей). Через 5 дней от начала лечения препаратом у ребенка выявлены желтушность кожных покровов, повышение уровня ферментов печени.
Ребенок поступил в стационар для исключения врожденного гепатита. При УЗИ обнаружено увеличение печени (в динамике +1 см; +1,5 см; +2 см). Эхоструктура однородна. Показатели функции печени: в 2 раза повышение содержания АЛТ, диспротеинемия, билирубин — 25,1 мкмоль/л (за счет непрямого билирубина).
Из анамнеза известно, что в течение 1 мес после рождения у ребенка отмечалась желтушность кожных покровов, ему были назначены активированный уголь и сульфат магния перорально. Затем в связи с появлением жидкого стула участковый врач назначил фуразолидон для коррекции кишечных нарушений.
В результате отмены препарата и проведенного лечения липоевой кислотой, витамином Е, сорбитом, димедролом состояние ребенка нормализовалось, и показатели функции печени пришли к норме. Диагноз врожденного гепатита был отвергнут.
Анализ данного случая позволяет предположить, что поражение печени было вызвано фуразолидоном. В пользу лекарственного происхождения осложнения свидетельствовали улучшение состояния и регресс симптомов после отмены препарата. Известно, что фуразолидон является высокотоксичным препаратом, способным поражать многие органы, в том числе и печень. Обращает на себя внимание то, что препарат назначен для лечения дисбактериоза — заболевания, которого нег в перечне показаний к назначению фуразолидона.
У ребенка появился жидкий стул без патологических примесей. Нельзя исключить, что причиной его возникновения был сульфат магния, который обладает слабительными свойствами. Остается неясным, на каком основании поставлен диагноз «дисбактериоз» и почему для его коррекции выбран фуразолидон.
В данном случае не было учтено и то, что фуразолидон не рекомендуется применять у детей до 1 месяца из-за риска развития гемолитической анемии вследствие недостаточного развития ферментных систем у таких детей.
И хотя препарат был назначен ребенку двух месяцев, нельзя исключить наличия у него ферментной недостаточности, так как у больного отмечались признаки отягощенного анамнеза, что могло способствовать развитию данного осложнения.
Таким образом, результаты проведенного исследования свидетельствуютотом, что проблема НПР в результате ошибок врачей весьма актуальна для практического здравоохранения России. Примерно треть всех лекарственных осложнений можно считать ятрогенными, причем большинство из них является серьезными, требующими госпитализации или ее продления, приводящими к стойкой потере или снижению трудоспособности (инвалидности), представляющие угрозу для жизни и даже приведшие к смерти больных.
Если учесть тот факт, что сообщаемость о случаях возникновения НПРв нашей стране чрезвычайно мала и значительно уступает таковой в странах с развитой системой контроля безопасности лекарств (число сообщений на численность населения), то правомерно предположить, что мы имеем гораздо большее количество лекарственных осложнений, в том числе и связанных с ошибками врачей.
Основные направления в решении проблемы профилактики осложнений лекарственной терапии, связанных с врачебными ошибками
Анализ специальных исследований, посвященных вопросу изучения медицинских ошибок вообще и ошибок врачей в назначении лекарственных средств в частности, свидетельствует о том, что в их основе лежат недостатки системы подготовки и усовершенствования медицинских кадров в области фармакотерапии, несвоевременное и недостаточное предоставление медицинским и фармацевтическим работникам необходимой информации о возможных неблагоприятных побочных эффектах медикаментов, а также недостатки в организации и функционировании систем контроля безопасности лекарств [14, 15, 19].
Результаты проведенной нами работы позволяют предположить, что в основном те же причины определяют осложнения фармакотерапии и в нашей стране.
Для решения проблемы осложнений фармакотерапии вследствие врачебных ошибок нам представляется целесообразным предложить следующие три основные направления:
1. Совершенствование преподавания фармакологии и клинической фармакологии в медицинских институтах (академиях, университетах) и институтах (академиях) усовершенствования врачей. При этом необходимо не только совершенствование соответствующих программ, но и методических приемов обучения. Студент и врач должны не только получить определенные знания. но и научиться ориентироваться в огромном числе поступающих на фармацевтический рыноклекарственных препаратов с тем, чтобы уметь рационально выбрать и грамотно назначать лекарство конкре гному больному.
2. Предоставление медицинским и фармацевтическим работникам здравоохранения объективной независимой информации о возможных неблагоприятных реакциях на лекарственные средства, включая сведения о взаимодействии лекарств друг с другом и с биологически активными веществами.
3. Совершенствование системы контроля безопасности лекарств как на федеральном и региональном уровнях, так и непосредственно влечебно-профилактических учреждениях. При этом весьма важным является наряду с использованием метода спонтанных сообщений внедрение в практику таких современных методов выявления неблагоприятных побочных эффектов лекарственных средств, как активный мониторинг, анализ реестров и баз данных, содержащих сведения о заболеваемости и смертности, анализ зависимости осложнений фармакотерапии от потребления лекарств.
В заключение необходимо отметить, что в изучении ятрогенных осложнений лекарственной терапии и их профилактике ведущую роль должны играть медицинские и фармацевтические работники практического здравоохранения. Ни в коем случае нельзя «загонять» проблему ошибок при фармакотерапии вглубь и прятать ее.
Практика и отдельные исследования показали, что именно боязнь обвинения в некомпетентности и возможного наказания больше всего препятствуют активному участию в этой работе большинства специалистов [20]. В связи с этим на всех уровнях системы здравоохранения должна быть создана деловая доброжелательная атмосфера экспертизы сообщений об осложнениях лекарственной терапии с целью выявления наиболее типичных ошибок, причин их возникновения и разработки мер их предотвращения, а не с целью наказания за прошлые ошибки.
Участие врачей, медицинских сестер, провизоров и фармацевтов в этой работе является их гражданским и профессиональным долгом и в конечном итоге может спасти жизнь и сохранить здоровье тысячам людей. Не случайно в «Этическом кодексе врача», одобренном на II Пироговском съезде, сказано, что сообщение о побочных действиях лекарств является профессиональным долгом медицинского работника.
Abstract
The problem of adverse drug events is very actual problem I at present. Its prevalence causes deep concernment in practitioners and patients. The popularization of spontaneous messages method is the first attempt in this course. Besides that it is impossible to solve the problem of medical mistakes without medical society involvement. That is why this problem requires a big attention and the specialist’s employment. One of the main factors is the practitioner’s activity in the accounts of adverse drug effects and medical mistakes. Only such information might be the base of recommendations for medical workers and can prevent ialrogenic drug complications.
Литература:
1. Quality of Health Care in America Committee. The Institute of Medicine Report on Medical Errors: Misunderstanding Can Do Harm. Med. Gen. Med., September 19, 2000.
2. Seeger J.D., Kong S.X., Schumock G. T. Characteristics associated with ability to prevent adverse-drug reactions in hospitalized patients. Pharmacotherapy, 1998, Nov-Dec, 18(6), 1284-1289.
3. Johnson J.A., Bootman J.L. Drug-related morbidity and mortality. A cost-of-illness model // J. Arch. Intern. Med., 1995, Oct. 9; 155 (18), 1949-1956.
4. Imbs J.L., Pouyanne P., Haramburu F. et al. Jatrogenic medication: estimation of its prevalence in French public hospitals. Regional Centers ol Pharmacuvigiaincc. Therapie 1999; 54 (1), 21-27.
5. Muehlberger N., Schneeweis S., Hasford J. ADRs Monitoringt Pharmacoepidemiology and drug safety, 1997, 6, Suppl.3, 71-77.
6. Pirmohamed U., Breskenridge A.M., Kiteringham N.R. et al. Adverse drug reactions. BMJ, 1998, 316, 1295-1298.
7. UK Department of Health. An organization with a memory. 2000, December.
8. Moore N.D., Lecaintre D., Noblet C. et al. Frequency and cost of serious adverse drug reactions in a department of general medicine. Br. J. Clin. Pharmacol. 1998, 45 (3), 301-308.
9. Leape L., Brennan Т., Laird N. etal. The nature of adverse events in hospitalized patients: Results of the Harvard Medical Practice Study. New Engl. // J. Med., 1991, 324, 377-384.
10. Billings С. Incident reporting systems in medicine and experience with the aviation safety reporting systems. A Tale of Two Stories: (contrasting Views of Patient Safety. National Patient Safety Foundation, American Medical Association, Chicago Illinois, 1998.
11. Olsen P.M., Lorentzen H., Thomsen K., Fogtmann A. Medication errors in a pediatric department. Ugeskr. Laeger. 1997, Apr 14, 159 (16), 2392-2395.
12. Adverse Drug Events. Substantial problem but magnitude uncertain. US General Accounting Office. 2000, February, 1-12.
13. Wllson R., Runciman W., Gibberd R. et al. The quality in Australian health care study. Med. J. Aust., 1995, 163, 458-471.
14. Quality of Care Patient Safety. WHO, 2002, Resolution EB, 109, 16.
15. Thomas P., Lombardi D. Closing the Loop — Implementing Quality Improvement Processes and Advances in Technology to Decrease Medication Errors. FASHP.
16. Астахова A.B., Лепахин В.К. Проблемы безопасности лекарственных средств в России // Фармацевтический мир, 1997, №2, 10-12.
17. V Российский национальный конгресс «Человек и лекарство» // Безопасность лекарств. 1998, № 2, с. 14-15.
18. Истратов С.Ю., Брайцева Е.В., Вартанян И.Р. Взаимодействие лекарственных средств // Новая аптека, 2000, № 9, с. 34-38.
19. Vincent С., Knox E. Clinical risk modification, quality, and patient safety: interrelationships, problems, and future potential. Best. Pract. Benchmarking. Healthc. 1997, Nov-Dec, 2(6), 221-226.
20. Williams D., Kelly A., Feely J. Drug interactions avoided a useful indicator of good prescribing practice. Br. J. Clin. Pharmacol. 2000, Apr. 49(4), 369-372.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Роза Ягудина о том, какие нюансы важно учитывать сотруднику аптеки, изучая информацию о лекарствах
Роза Исмаиловна Ягудина, доктор фармацевтических наук, профессор, зав. кафедрой организации лекарственного обеспечения и фармакоэкономики, зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И.М. Сеченова (Москва), главный редактор журнала «Фармакоэкономика. Современная фармакоэкономика и фармакоэпидемиология».
Информация о лекарственных средствах: грани одного явления
Лекарства — это целый мир, и с каждым лекарственным препаратом связано несколько информационных полей. В первую очередь, это информация, о фармакологических свойствах препарата. Это то, что в наибольшей степени интересно покупателям. Этот материал включает данные о фармакологических свойствах, фармакодинамике, фармакокинетике.
Кроме того, с каждым препаратом связана информация об условиях его хранения, с его физико-химическими свойствами, стабильностью. Еще один аспект — это правила отпуска. Препараты могут относиться к контролируемым группам, которые отпускаются только по рецепту. Вдобавок есть информация, связанная с законодательным регулированием обращения лекарственных средств. Кроме того, есть информация, связанная с экономическими аспектами, с ценой препарата, фармакоэкономическими характеристиками препарата. Существует информация, связанная с историей разработки и применения препаратов.
Безусловно, для аптечных работников, связанных с отпуском препаратов населению, важнейшее значение имеют фармакологические свойства препарата — механизм действия, противопоказания, безопасность препарата, взаимодействие с лекарственными средствами, с пищей, режим дозирования, хронофармакология и так далее.
Секреты имени
Жизнь препарата начинается с его имени. Лекарственные средства, как и человек, имеют несколько имен.
Химическое название лекарственных препаратов
Это название присваивается в соответствии с требованиями Международного союза по чистой и прикладной химии (IUPAC). Оно важно для химиков, например, для тех, кто контролирует качество препаратов. Также эта информация нужна разработчикам препарата, она позволяет воспроизвести структуру действующего вещества.
Международное непатентованное название (МНН)
Международное непатентованное наименование лекарственных средств это одно из важнейших названий для специалистов в области медицины и фармации. Оно присваивается действующему веществу в лекарственном препарате, имеет всемирное признание и является общественной собственностью. МНН отражает суть действия препарата и присваивается специальной комиссией Всемирной организации здравоохранения в соответствии со специальной процедурой. В 1953 году был опубликован первый перечень МНН лекарственных средств. Сейчас ВОЗ регулярно выпускает журнал «WHO Drug Information» и справочник «International Nonproprietary Names for Pharmaceutical Substance. Cumulative List» со списком Международных непатентованных наименований.
В ряде стран действуют также национальные непатентованные названия, например, в странах с инновационной фармацевтической промышленностью — в Японии, США, Великобритании. В России нет системы национальных названий.
Международное непатентованное наименование необходимо для того, чтобы мы могли однозначно понимать, с каким именно препаратом имеем дело во всем том многообразии лекарств, которое появляется после истечения срока действия патента на оригинальный препарат. Дело в том, что, кроме международного непатентованного названия, многие лекарства имеют еще и торговые названия. Например, существует 52 торговых названия для МНН диклофенак, 38 торговых названий для МНН ципрофлоксацин, 33 торговых названий для МНН парацетамол и так далее. Кроме того, на основе одних и тех же фармацевтических субстанций создаются разные ЛП. Например:
нитроглицерин — 25 ЛП;
пенициллин — 55 ЛП;
парацетамол — 125 ЛП;
диклофенак — 205 ЛП.
Итого: на основе четырех фармацевтических субстанций создано 410 ЛП.
В настоящее время общее количество МНН достигает примерно 8000 и продолжает ежегодно увеличиваться на 100–120 новых названий.
Международные непатентованные наменования, относящиеся к веществам одной фармакологической группы лекарственных средств, должны иметь «общие основы» (comon stems), исходя из которых врачи и фармацевты могут определить их принадлежность к конкретной группе лекарственных средств, обладающих сходными фармакологическими свойствами. Чаще всего в наименовании лекарств используются древнегреческие и латинские корни, однако в последнее время наметилась тенденция к использованию также корней из европейских языков.
Торговое название
Торговое наименование лекарственного средства — это наименование, под которым проводится регистрация ЛП и реализация его на фармацевтическом рынке. Торговые названия могут быть брендовыми (патентованные названия, товарные знаки), а могут представлять собой просто общеродовое наименование — в этом случае препарат именуется по его МНН. Названия-бренды регистрируются в качестве товарных знаков и охраняются законодательством в сфере защиты интеллектуальной собственности.
Иногда бренд, за счет его широкой известности, может стоить даже дороже, чем сам препарат. Например, все знают ЛП «Но-шпа», но далеко не все – дротаверин. Продвижение брендов — это основная цель рекламной активности компании. Однако сейчас ситуация будет меняться, поскольку с 1 июля 2013 года вступит в силу приказ Минздрава России, который устанавливает необходимость выписки рецептов по международным непатентованным названиям (Приказ Минздрава России от 20 декабря 2012 г. № 1175н «Об утверждении порядка назначения и выписывания лекарственных препаратов, а также рецептурных бланков на ЛП, порядка оформления указанных бланков, их учета и хранения»).
Пример
|
Химическое название |
5-метокси-2-[[(4-метокси-3,5-диметил-2-пиридинил)метил]сульфинил]-1Н-бензимидазол |
|
Международное непатентованное название |
омепразол |
|
Торговое название |
Плеом 20; Омипикс; Лосек; Лосек-МАПС; Гастрозол; Зероцид; Ромесек; Промез, Омитокс; Улкозол; Омитокс; Оцид; Ультоп; Хелицид; Омепрус; Цисагаст; Оцид; Омекапс; Омез; Омепразол-Акри; Омепразол-Н.С.; Омепразол-Рихтер; Омепразол Сандоз; Омепразол |
Смертельная ошибка в названии
Название препарата можно считать элементом, обеспечивающим безопасность его применения. В Соединенных Штатах Америки было проведено исследование причин ошибок в использовании лекарств, приведших к смерти пациента. В 10% случаев причиной ошибки было смешение названий препарата! (Источник: Анализ 469 сообщений о смертельных ошибках в США за 6 лет. Phillips J. et all. JAMA, 1998, 279, 1200-5.) Если вместо одного препарата использовать другой со схожим названием, это может привести к летальному исходу. Именно поэтому выбору наименований препаратов уделяется особое внимание.
В РФ экспертиза проводится в соответствии с требованиями ФЗ «Об обращении лекарственных средств». Невозможно придумать любое название препарата, какое хочется, и выпустить его на рынок. Существуют особые правила составления названий, способствующие безопасности их использования.
Есть еще одна проблема, которую зачастую не воспринимают всерьез, но она может приводить к серьезным ошибкам — это неразборчивость почерка врача в рецепте. Во времена Советского Союза с этой проблемой даже специально боролись: в аптеках собирали неразборчиво написанные рецепты, а затем проводили собрания в больницах по этому поводу. Сейчас, конечно, такие методы уже неактуальны. Вероятно, эта проблема будет решаться за счет выписки рецепта с помощью компьютера.
Что изменит выписка рецептов по МНН
С 1 июля 2013 года во всех рецептах будут указываться только МНН лекарственных препаратов. Что это означает для сотрудников аптек? Конечно, еще большую ответственность, чем ранее, поскольку начнется массовая выписка рецептов по МНН и придется намного чаще консультировать пациентов при выборе препаратов в рамках одного МНН. Но этой ответственности не стоит бояться, поскольку и сегодня в соответствии с действующим законодательством аптечный работник может осуществлять синонимическую замену в рамках одного МНН. Сориентироваться в большом ассортименте ему помогают компьютерные базы и справочники. Однако сотрудник аптеки должен также удерживать в голове информацию об особенностях дозирования, взаимодействия препарата, особенностях разных лекарственных форм.
В скором времени на законодательном уровне будет разработан список взаимозаменяемых препаратов, который должен облегчить работу сотрудника аптеки. Необходимость этого перечня обусловлена тем, что не все препараты, выпущенные в рамках одного МНН, можно считать стопроцентно взаимозаменяемыми. Например, не всегда взаимозаменяемы биосимиляры (подробнее об этих препаратах можно прочитать в КС №3, 2013 «Биосимиляры: новая группа лекарственных средств и проблема идентичности», – прим. ред.). Работник аптеки должен быть очень внимательным при проведении консультации. Он должен провести экспертизу рецепта, уточнить, нет ли аллергии на препарат, какие есть сопутствующие заболевания и так далее — для этого существуют целые алгоритмы консультирования. Вдобавок специалист аптеки должен внимательно отнестись к выбору лекарственной формы, поскольку не все лекарственные формы взаимозаменяемы. При отсутствии лекарственного средства с необходимой дозой действующего вещества не всегда можно заменить его на синоним, поскольку, например, таблетки покрытые оболочкой зачастую нельзя делить на части, иначе действующее вещество будет инактивировано или не будет обеспечено его пролонгированное действие. Задачи, стоящие перед сотрудником аптеки, очень сложны, отчего требования к фармакологической подготовке аптечных работников будут постоянно повышаться.
Инструкция по применению
Важный вопрос, связанный с информацией о лекарственных средствах, — это то, как она распространяется, где ее можно найти. Самый массовый источник информации о лекарственных средствах — инструкция по медицинскому применению, которая является неотъемлемой частью досье о препарате.
Очень важно, чтобы инструкция содержала максимально полную информацию о лекарственном препарате. Например, в 90-е годы инструкции по применению ЛП, выпущенных в рамках одного МНН, могли настолько сильно различаться по объему представленной в них информации о противопоказаниях и побочных действиях, что непосвященному потребителю могло показаться, что синоним, у которого меньше побочных действий, более безопасен. На самом деле все наоборот. Чем более подробно компанией-производителем составлена инструкция по применению, тем выше степень доказательности эффективности и безопасности этого препарата. Почему еще серьезные авторитетные компании уделяют такое большое внимание информации о препарате? Потому что если компания не укажет в инструкции по применению какое-то побочное действие или противопоказание и это выявится в ходе применения, то пациент может подать в суд. За рубежом есть примеры подобных исков к компаниям. Например, в 2010 году одна из крупнейших мультинациональных фармацевтических компаний выплатила 400 тысяч долларов США семье человека, погибшего от применения одного из препаратов. Как выяснилось, препарат оказался не до конца испытан.
До 2000 года в Российской Федерации в инструкциях по применению лекарственных препаратов в рамках одного и того же МНН можно было найти очень разную информацию. Именно поэтому в 2001 году было законодательно закреплено требование о том, что в отношении противопоказаний и побочных действий инструкции по применению ЛП в рамках одного МНН должны быть сопоставимы с типовой клинико-фармакологической статьей (ОСТ «Государственный информационный стандарт лекарственных средств. Основные положения», ОСТ 91500.05.0002-2001). Это официальный документ, содержащий сведения об основных свойствах лекарственного средства, определяющих его эффективность и безопасность.
Сегодня на практике можно встретить примеры различия в инструкциях по применению препаратов, выпущенных в рамках одного международного непатентованного наименования. Например, в инструкции по применению «Анальгина» (МНН метамизол натрия) в качестве противопоказаний указаны «аспириновая астма», заболевания крови, а также заболевания, сопровождающиеся бронхоспазмом. А в инструкции по применению препарата с торговым названием «Метамизол натрия» эти противопоказания не указаны. Немного различаются и списки побочных действий. В инструкции по применению «Анальгина» указаны не описанные для «Метамизола натрия» побочные действия: снижение артериального давления, нарушение функции почек и другие побочные эффекты. А в инструкции для «Метамизола натрия» описаны не упомянутые для «Анальгина» побочные действия — гранулоцитопения, геморрагии.
Что должна содержать инструкция по применению
Проект инструкции по применению лекарственного препарата должен содержать сведения, предусмотренные пп.16 п. 3 статьи 18 ФЗ «Об обращении лекарственных средств» № 61 от 12.04.2010:
а) наименование лекарственного средства (международное непатентованное или химическое и торговое наименования);
б) лекарственная форма с указанием наименований и количественного содержания (активности) фармацевтических субстанций и вспомогательных веществ;
в) фармакотерапевтическая группа лекарственного препарата;
г) показания для применения;
д) противопоказания для применения;
е) режим дозирования, способ введения, при необходимости время приема ЛП, продолжительность лечения (в том числе у детей до и после одного года);
ж) меры предосторожности при применении;
з) симптомы передозировки, меры по оказанию помощи при передозировке;
и) указание, при необходимости, особенностей действия лекарственного препарата при первом приеме или при его отмене;
к) описание, при необходимости, действий врача (фельдшера), пациента при пропуске приема одной или нескольких доз ЛП;
л) побочные действия при применении лекарственного препарата;
м) взаимодействие с другими лекарственными препаратами и (или) пищевыми продуктами;
н) указание возможности и особенностей медицинского применения ЛП беременными женщинами, женщинами в период грудного вскармливания, детьми, взрослыми, имеющими хронические заболевания;
о) сведения о возможном влиянии лекарственного препарата для медицинского применения на способность управлять транспортными средствами, механизмами;
п) срок годности и указание на запрет применения ЛП по истечении срока годности;
р) условия хранения;
с) указание на необходимость хранения лекарственного препарата в местах, недоступных для детей;
т) указание, при необходимости, специальных мер предосторожности при уничтожении неиспользованных лекарственных препаратов;
<…>
ф) наименование, адрес производителя лекарственного препарата и адрес места производства лекарственного препарата;
х) условия отпуска.
Другие источники информации
Существует огромное количество источников информации о лекарственных средствах, например, справочники, среди которых есть официальные и неофициальные. Последние имеют в первую очередь рекламные цели. Какие из источников информации в первую очередь важны для сотрудника аптеки?
Государственный реестр лекарственных средств — это главный официальный документ, который содержит информацию о лекарственных средствах и издается в России ежегодно. Этот реестр определяет номенклатуру лекарств, являющуюся важнейшей характеристикой национального фармацевтического рынка и здравоохранения любой страны.
Неофициальные справочники. Например, ВИДАЛЬ, РЛС, «Большая Российская энциклопедия лекарств», «Синонимы лекарственных средств», «Фармакологический справочник», «Справочник лекарственных средств» и другие. Важно обратить внимание на то, что законодательно никак не регулируется качество информации, которая размещается в справочниках о препаратах. В связи с этим об одних и тех же препаратах в различных справочниках сведения могут быть представлены по-разному. И ориентироваться только на неофициальные справочники нельзя. Они могут быть качественными, но у них своя специфическая задача — дать основную, а не исчерпывающую информацию. При сравнении статей в различных справочниках о препаратах, выпущенных в рамках одного МНН под разными торговыми названиями, выясняется, что список противопоказаний, показаний, побочных действий может отличаться.
Запомнить всё — задача специалиста аптеки
Порой и специалисты, и далекие от медицины и фармации люди недооценивают опасность лекарств и значительно больше внимания уделяют своей безопасности в других сферах жизни. Между тем, по статистике, вероятность несчастного случая вследствие авиакатастрофы составляет только 1 на 3 миллиона. А вот риск возникновения несчастного случая в результате лечения составляет 1 на 300. В Америке в год от побочных реакций на лекарства умирает более 100 тысяч человек, это в два раза больше, чем от транспортного травматизма (46 тысяч человек в год). За правильность лекарственной терапии в первую очередь отвечает врач, но не меньшую ответственность несет и специалист аптеки, отпускающий препараты.
На какую информацию в первую очередь должен обратить внимание специалист аптеки при отпуске препарата? На целый список сведений — это и фармакокинетика, и фармакодинамика, и режим дозирования, и взаимодействие препарата. Провизор должен не просто отпустить препарат, он должен провести целый комплекс процедур, связанных с экспертизой рецепта, с информированием пациента. В этом суть нашей профессии. Пациент зачастую не способен сам правильно понять содержание инструкции по применению. И если специалист аптеки не разъяснит ему все важные моменты, то в итоге пациент может неправильно применять или хранить лекарство.
Для того чтобы постоянно развиваться как профессионал, сотрудник аптеки должен постоянно учиться — читать инструкции, изучать базу данных о препаратах. Нельзя учиться раз в пять лет на курсах повышения квалификации. Нужно развиваться постоянно. Именно поэтому во всем мире вводится практика кредитной системы, когда человек в течение пяти лет набирает «кредиты» за счет участия в конференциях и различных мероприятиях. Эти кредиты засчитываются вместо части времени, которое он должен был бы провести на официальных курсах раз в пять лет. Конечно, в организации обучения персонала аптеки большую роль играет ее руководитель. Он должен понимать, что квалифицированный персонал — важнейшее конкурентное преимущество аптеки!
АННОТАЦИЯ
В обзоре рассматриваются проблемы неэффективности/эффективности лекарств с привлечением литературных и собственных наблюдений. Большое внимание уделено проблеме плацебо-эффекта. Приводятся сведения о вкладе плацебо-эффекта в конечный фармакотерапевтический эффект антиангинальных, антидепрессивных, противосудорожных препаратов, а также валокордина и корвалола. В качестве примеров выбраны фенибут, кавинтон, иммуномодуляторы и ноотропы. Рассмотрена поучительная история создания ноотропного и транквилизирующего препарата фенибут, в основе которого лежит простая и замечательная идея структурного сходства с ГАМК. Кавинтон является не только средством для улучшения мозгового кровотока и метаболизма, но еще и обладает собственными противосудорожными свойствами, а также способностью усиливать действие традиционных противоэпилептических препаратов. При использовании иммуномодуляторов необходимо тщательно взвешивать показания к клиническому применению, поскольку «раскачка» иммунной системы не исключает в дальнейшем развития онкологической патологии. Рассматриваются проблемы и побочные реакции, возникающие при использовании пептидных препаратов и аминокислот. В частности, проблемы связанные с оценкой фармакокинетических параметров и проницаемостью через ГЭБ. Подчеркивается сложность проблемы и необходимость тщательного анализа всех доступных сведений о лекарственном препарате, прежде чем прикреплять к нему ярлык «неэффективности».
ABSTRACT
The review considers the problems of inefficiency / effectiveness of drugs with the involvement of literary and personal observations. Much attention is paid to the placebo effect. Data on the contribution of the placebo effect to the final pharmacotherapeutic effect of antianginal, antidepressant, anticonvulsants, as well as valocordin and corvalol are presented. Examples are Phenibutum, Cavinton, immunomodulators and nootropics drugs. An instructive story of the creation of a nootropic and tranquilizing drug, Phenibut, is based on a simple and remarkable idea of structural similarity with GABA. Cavinton is not only a means to improve cerebral blood flow and metabolism, but also has its own anticonvulsant properties, as well as the ability to enhance the action of traditional antiepileptic drugs. When using immunomodulators, it is necessary to carefully weigh the indications for clinical use, since the «buildup» of the immune system does not exclude the development of oncological pathology in the future. The problems and side reactions that occur when using peptide drugs and amino acids are considered. In particular, the problems associated with the assessment of pharmacokinetic parameters and permeability through the BBB. It emphasizes the complexity of the problem and the need for a thorough analysis of all available information about the medicinal product, before attaching a label of «inefficiency» to it.
Ключевые слова: неэффективные лекарства, плацебо, фенибут, кавинтон, иммуномодуляторы, ноотропы.
Keywords: ineffective drugs, placebo, phenibutum, cavinton, immunomodulators, nootropics.
Ко мне неоднократно обращались врачи с просьбой дать разъяснения по поводу «неэффективных» лекарств. Просмотрел информацию в Интернете. Впечатление удручающее. Список неэффективных лекарств составлен кем попало и с весьма примитивным анализом. Этот список «кочует» из одной публикации в другую практически без изменений, но с тенденцией к нарастанию. Ссылки идут на PubMed и Cochrane Reviews, якобы как на самые надежные источники с позиций доказательной медицины. В свое время я пытался оценить некоторые противоэпилептические препараты, опираясь на Cochrane Reviews. И ничего не понял. У меня при лечении нескольких сотен больных с использованием терапевтического мониторинга получались совсем неплохие результаты [3,4], а Cochrane Reviews доказывали с помощью мета анализа, что пользы от терапевтического мониторинга нет никакой [23]. Вот и получается, что не всегда можно доверять Cochrane Reviews.
Известный и авторитетный доктор Мясников на своем сайте приводит список лекарств с недоказанной эффективностью (111 наименований). Просто приводит и все. В общем, просмотр нескольких десятков сайтов ничего не прояснил. Доказательной базы с точки зрения профессионала никакой. Зато неэффективных лекарств – море разливанное.
Теперь о неэффективных лекарствах – пользы от них вроде нет. Но есть плацебо эффект, значит, польза есть? Сомневающимся и желающим поглубже ознакомиться с проблемой, могу порекомендовать монографию проф. Лапина Изяслава Петровича [8], одного из авторитетнейших психофармакологов СССР, России и не только[1].
Процитирую некоторые фрагменты из книги: «меня, врача, нередко спрашивают про магов, колдунов и их коллег: «Они действительно помогают?» Ожидают обычно отрицательного ответа. Удивляются ответу: «Помогают». Иногда добавляю: «И глоток воды помогает. И одно доброе слово помогает». Медикам отвечаю, добавляя: «И плацебо помогает. Еще как!».
Что такое «плацебо»? Происхождение слова относят к латинскому переводу Библии [22], где оно обозначало предмет или явление, которое нравится, приносит удовольствие (от латинского placeo — нравиться, быть довольным). В профессиональном жаргоне, действительно, «плацебо» и «пустышка» используются как синонимы. Все, что мы знаем о кажущихся чудесами мощных плацебо-эффектах, восстает против называния плацебо пустышкой. Одним из наиболее признанных определений «плацебо» является следующее [22]: «Плацебо — любой компонент лечения, который намеренно используется ввиду его неспецифического, психологического или психофизиологического действия или который используют ради его ожидаемого, но неизвестного больному и врачующему, направленного неспецифического влияния на больного, симптом или болезнь». Несколько примеров из книги [8].
Урежение и облегчение приступов стенокардии — один из «классических» примеров положительного плацебо-эффекта. Величина плацебо-эффекта колебалась в значительных пределах, составляя в среднем 35-40%. В ряде случаев плацебо-эффект превосходил у тех же больных действие известных антиангинальных лекарств[2].
Антидепрессивный плацебо-эффект колеблется от 30 до 40% случаев; у больных с более короткими и менее глубокими эпизодами он может достигать 50% и быть практически неотличимым от наиболее эффективных антидепрессантов [14]. В целом, улучшение наступает на фоне плацебо у примерно одной трети депрессивных больных, в процессе приема антидепрессантов у примерно двух третей[3].
Цитата из книги [8]: «ко мне неоднократно обращались пожилые люди, иногда в очень преклонном возрасте, бывшие сограждане, уже много лет живущие в США, Израиле, Германии, с просьбой прислать… валокордин и корвалол[4], которые раньше «отлично помогали». Не принималось во внимание, что «раньше» — это двадцать и больше лет тому назад, когда они были намного моложе и здоровее, и им помогали многие лекарства, даже сравнительно «легкие». Старания родных и местных медиков убедить, что сейчас можно применить современные лекарства, которые значительно эффективнее валокордина и корвалола, оказывались тщетными, тем более, что новейшие современные препараты действительно не помогали просившим эти два «проверенных и верных» лекарства. Не имели успеха и попытки заменить валокордин комбинациями его действующих начал — фенобарбитала и этилбромизовалерианата — с добавлением мятного и хмелевого масел. Нужны были «старые» валокордин или корвалол. Когда же им доставляли «их» лекарства, они их принимали с большим удовольствием и надеждой на быстрый успех. Оба лекарства продолжали помогать, как было много-много лет тому назад».
Уже к 1991 году накопилось 14 сообщений об оценке плацебо-эффекта у 204 больных эпилепсией в процессе двойного слепого контроля эффективности противосудорожных препаратов [15]. Обнаружено, что плацебо-эффект составляет половину эффекта противосудорожных препаратов. У больных с большими припадками и кратковременной потерей сознания не обнаружили различий в эффективности препаратов и плацебо[5].
Для анализа из обширного списка «неэффективных» препаратов, мной выбраны фенибут, кавинтон, иммуномодуляторы и ноотропы.
Фенибут
Это отечественный препарат ноотропного и транквилизирующего действия, в создании которого проф. Лапин принимал участие в начале 60-х годов. Фенибут структурно очень похож на гамма-аминомасляную кислоту (ГАМК). Дальше цитирую из книги [8]: «идея о подражании ГАМК, медиатору торможения, оставалась исключительно притягательной, тем более, что лавинообразно нарастал поток информации о роли ГАМК в функциях ЦНС. ГАМК не проникает в мозг[6]. Надо исправить этот дефект. И мы поняли, что необходимо повысить проникновение ГАМК в мозг. Надо повысить ее растворимость в липидах (основной среде мозговой ткани). Был известен прием, как это сделать, и мы им воспользовались. Липидорастворимость повышается введением в молекулу фенильного кольца. Мы обратились к химикам-синтетикам с кафедры органической химии, руководимой профессором В. В. Перекалиным, Педагогического института им. А. И. Герцена с просьбой предоставить нам какое-нибудь фенильное производное ГАМК, лучше, как мы ожидали, бета-фенильное производное, то есть иметь фенильное кольцо в бета-положении ГАМК. Так был получен фенибут (сначала назывался «фенигама») — препарат принципиально нового типа действия.
Рис. 1. Структура ГАМК и фенибута. logP – индикатор гидрофильности/липофильности. Чем он меньше или имеет отрицательные значения, тем более препарат гидрофилен и, соответственно, менее липофилен. Видно, что фенибут более липофилен в сравнение с ГАМК.
Препарат был впервые исследован фармакологически в лаборатории психофармакологии, клинически — в отделениях Института им. В. М. Бехтерева. Здесь он получил путевку в жизнь. Фенибут проникает в мозг, и это проявляется его разнообразными центральными фармакологическими эффектами. Самым неожиданным в истории фенибута оказалось то, что он не оказывал противосудорожного действия на животных, несмотря на достижение основной цели — проникновения в мозг. Но транквилизирующее и ноотропное действие у него обнаружили. Простые, на первый взгляд, вопросы (подражание действию ГАМК, проникновение в мозг) превратились, как обычно бывает по мере расширения и углубления исследований, в сложные проблемы: спектр психофармакологической активности, соотношение мозговых структур, вовлеченных в механизм действия, экстраполяция экспериментальных данных на клинический уровень и многие другие. Самый длинный путь проделал фенибут в космос, где стал одним из основных средств аптечки космонавтов благодаря своему стабилизирующему эмоциональное состояние и ноотропному действию».
Сомневающимся рекомендую почитать отзывы практикующих врачей, их в Интернете достаточно и почти все дают ему позитивную оценку. От себя добавлю, что препарат малотоксичен, возможно, из-за структурного сходства с ГАМК – естественного тормозного медиатора в мозгу человека и потому вреда организму практически не наносит.
Кавинтон
Он тоже попал в разряд неэффективных лекарств. Поскольку я посвятил этому препарату несколько лет и, как мне кажется не зря, позволю дать некоторые пояснения. В экспериментах препарат оказывал противосудорожное действие, причем, мы использовали стандартные модели общепризнанные в мировой научной практике. Препарат эффективно защищал крыс от электрошоковых судорог, а в комбинации с традиционными антиконвульсантами кавинтон заметно усиливал их противосудорожное действие. Наиболее эффективными оказались его комбинации с фенобарбиталом и карбамазепином [7]. Основой противосудорожного эффекта кавинтона является его вмешательство в нейромедиаторный обмен. Острое (т.е. однократное) введение кавинтона вызывало достоверное повышение уровня норадреналина, серотонина, 5-гидроксииндолуксусной кислоты и ГАМК в мозгу крыс, тогда как концентрация дофамина не изменялась. При хроническом (т.е. многократном) введении эти тенденции сохранялись, за исключением серотонина, уровень которого снижался до исходных значений, уровень же его основного метаболита – 5-гидроксииндолуксусной кислоты – оставался повышенным.
В клинических испытаниях кавинтон (0.5-1 мг/кг) в качестве средства add-on-терапии к базовым противоэпилептическим препаратам, улучшал состояние у 38% пациентов. Надо отметить, что «противосудорожные» дозы заметно выше суточных, рекомендованных для лечения сосудистых церебральных заболеваний – 15-20 мг/сутки (для человека весом 70 кг, это 0.2-0.3 мг/кг). В тот период, а это было 25-30 лет назад, мы не имели возможности оценить фармакокинетику кавинтона, но в экспериментах мы выяснили, что помимо собственного защитного действия от судорог, кавинтон способен увеличивать концентрацию фенобарбитала в мозговой ткани примерно на 20% (экспериментальные данные) [6].
Несомненным достоинством кавинтона является его высокий терапевтический индекс и соответственно редкое развитие побочных эффектов, которые мы зарегистрировали у 2.8% больных. Один из наших пациентов, желая поскорее вылечиться от эпилепсии, принял за день 50 таблеток (250 мг) и на следующий день еще столько же. После чего пришел к нам попросить еще таблеток. Нашему изумлению не было предела, поскольку никаких побочных реакций у него не было. Этот факт обнадежил нас перед испытаниями кавинтона на новорожденных, перенесших внутричерепную мозговую травму. Потому разовая доза при в/в введении составила 1 мг/кг, а суточная 8-10 мг/кг. Оценивали как ближайшие, так отдаленные последствия включения кавинтона в схемы традиционной терапии. Особенно показательны результаты обследования детей через 1 год, когда был отмечен отчетливый превентивный эффект кавинтона в отношении судорожного синдрома. Если в контрольной группе он имелся у 4 (44%) детей, а судорожная готовность у 3 (33%), то в основной группе судорожного синдрома не было ни в одном случае, а судорожная готовность отмечена только у 1 (5%) ребенка [5]. Эти данные вошли в несколько изданий известного справочника Машковского «Лекарственные средства».
Что касается публикаций по кавинтону в PubMed, то их насчитывается 722 (наши там тоже есть) и отнюдь не все они малозначащие, как уверяют некоторые писатели из Интернета. Недавно выпустили кавинтон форте в таблетках по 10 мг. На мой взгляд, и этого мало, можно было бы по 20 или 25 мг и в такой же дозировке инъекционные формы.
Это я написал то, в чем более или менее разбираюсь, т.е. в нейрофармакологии и в чем принимал личное участие. Дальше выскажу субъективное мнение о некоторых других лекарственных препаратах.
Иммуномодуляторы
Гуморальный иммунитет реализуется с помощью В-лимфоцитов. Клеточный иммунитет реализуется с помощью фагоцитов и Т-лимфоцитов. Гуморальный ответствен за уничтожение бактерий. Клеточный иммунитет оказывает противовирусное, противогрибковое, противоопухолевое действие, надежно защищает организм от проникновения паразитов. Именно клеточный иммунитет принимает активное участие в отторжении разных чужеродных тканей, также в разных видах аллергических реакций.
Если иммунитет активировать (вакцинами, инфекционной болезнью), то за фазой стимуляции следует гораздо более продолжительная фаза угнетения. Опасность в том, что такая периодическая «раскачка» иммунной системы имеет непредсказуемые последствия, особенно по риску развития онкологии и, особенно, в отдаленном периоде. Через много лет, когда о вмешательстве в иммунитет (фармакологические препараты, вакцинация) все давно забыли, не исключается развитие злокачественных опухолей (я неспроста выделил противоопухолевое действие жирным курсивом). Изучение отдаленных последствий фармакологического вмешательства в иммунную систему практически никто не исследовал и справедливости ради надо сказать, что это является необычайно трудной задачей. В соответствии со здравым смыслом, «раскачка» иммунной системы в первую очередь может осложниться заболеваниями крови, например, лейкозами, поскольку кровь это самая активная и постоянно обновляемая ткань и потому самая уязвимая. Потому я с большой осторожностью отношусь к фармакологической интервенции в иммунную систему.
К настоящему времени создано достаточно много препаратов (иммуносупрессоры) и вакцин для лечения онкологических больных, но однозначных и убедительных результатов пока немного. Хотя направление, несомненно, перспективное.
Пожалуй, нигде в мире нет такого разнообразия препаратов, вмешивающихся в иммунную систему – активаторы, модуляторы, супрессоры – несколько десятков наименований. Зачем такое разнообразие – непонятно. Если уж есть желание подкорректировать иммунитет, то вполне достаточно было бы 2-3 наименований, но действительно эффективных. К тому же оценить состояние иммунной системы по лабораторным показателям задача непростая (трактовка результатов сложна и неоднозначна, особенно когда оценивается много показателей). По клиническим признакам тоже не всегда удачно получается, поскольку сильно влияет субъективный фактор.
Уверяют, что тималин[7] и эпиталамин[8] улучшают показатели сердечнососудистой, эндокринной иммунной и нервной систем, гемостаза и метаболизма [11]. В экспериментах эти и другие пептиды увеличивали продолжительность жизни мышей на 30-40%, а у людей комбинация тималина и эпиталамина снижала уровень смертности в 4,1 раза по сравнению с контролем [11]. Результаты проведенного исследования позволили сделать вывод о том, что тималин и эпиталамин являются высокоэффективными геропротекторами и, несомненно, должны использоваться в медицинской и социальной практике в качестве средств сохранения здоровья и профилактики возрастной патологии у лиц старше 60 лет для увеличения активного периода жизни. Результаты, конечно, интересные, но неплохо бы подтвердить эти результаты многоцентровыми независимыми исследованиями. И уточнить вклад плацебо-эффекта.
Указанные препараты лишены побочных эффектов, как уверяют заинтересованные исследователи, но любой фармаколог знает, что не существует лекарств, полностью лишенных побочных эффектов. Мы наблюдали развитие судорожных синдромов у 8 детей в возрасте от 1 года до 7 лет, получавших кортексин[9] и эпиталамин. Причем, именно в связи с приемом этих препаратов, поскольку судороги развивались через 1-2 дня после начала терапии. Хотя заинтересованные авторы уверяют, что он обладает противосудорожным действием [12]. И в PubMed обнаружилось 3 публикации (cortexin and seizures) из России об эффективности кортексина при эпилепсии (одна экспериментальная и две клинические). Информации о проникновении кортексина и эпиталамина через ГЭБ найти не удалось.
Еще страшнее ситуация с прививками АКДС. В период с 1988 по 1998 мы наблюдали 15 детей в возрасте до 1 года в Областной Детской Клинической Больнице г. Читы. У них развились судороги, у некоторых неоднократные, в тот же или на следующий день после вакцинации. Впоследствии у 4 из 15 детей развилась настоящая эпилепсия, требующая постоянного лечения. В литературе также описаны случаи возникновения инфантильного спазма после противокоревой прививки вакциной, содержащей целые микробные клетки [20].
У меня накопилось много вопросов по пептидным препаратам: а как определяли эффективную дозу? Какие у них фармакокинетические параметры? Например, даже в учебнике биохимии под редакцией Северина приводятся данные о t1/2 некоторых пептидов (АКТГ, инсулин и пр.). Так вот, период полувыведения в пределах 3 – 25 мин. А дальше что? Организм свободен от пептидов или куда они деваются вообще? Проходят ли через ГЭБ, кто-нибудь это исследовал и есть ли принципиальная возможность такого анализа? Как устанавливались интервалы между введениями при курсовом применении, если они должны быть сопоставимы с величиной t1/2. Тогда получается, что их надо чуть ли непрерывно лить в организм? Потому есть определенные сомнения в ноотропных свойствах кортексина и не только. Буду благодарен, если кто-нибудь доброжелательно прояснит ситуацию.
Ноотропы
Ноотропил (пирацетам) структурно сходен с ГАМК, проходит через ГЭБ.
Хотя как проходит? Он еще более полярен, чем ГАМК (logP:-1.73)! Однако с учетом приличных дозировок – 1200-4800 мг в сутки – не исключено попадание части препарата в мозг. Другой препарат – дипептид ноопепт (N-phenylacetyl-L-prolyglycine ethyl ester, logP: 0.54) принимают в дозах 10-30 мг, а t1/2 его 30-60 мин. Т.е. его эффективная доза примерно в 1000 раз меньше в сравнение с пирацетамом [9].
Глицин или аминоуксусная кислота (logP: -1.39) через ГЭБ не проходит. Возможно, частичное проникновение при использовании больших доз сублингвально, например, при лечении ишемического инсульта [16]. Лечение глицином 1-2 г/день сопровождалось тенденцией к снижению смертности в течение 30 дней, т.е. благоприятный клинический эффект минимален. Возможно, из-за недостаточной дозы. При лечении шизофрении глицин применяли в дозах 0.4-0.8 г/кг/сутки или примерно 30-60 г/сутки. Только в этом случае уменьшалась негативная симптоматика. Критический уровень глицина в плазме необходимый для достижения терапевтического эффекта составил 600-1000 mM, что значительно выше нормальной концентрации в 200 mM [18]. Улучшить биодоступность глицина в мозг, можно путем создания его менее полярных производных. Например, N,N-дибензилглицин (logP: 2.97), хорошо проходит через ГЭБ, оказывает противосудорожное действие и проявляет защитный эффект при токсическом стрессе [1]. Здесь использован тот же подход, что и при создании фенибута – получение более липофильных (менее полярных) веществ. Утверждение, что глицин эффективен в качестве вспомогательного лекарственного средства при наличии эпилептических приступов у больного, не имеет серьезных доказательств.
Пиритинол (энцефабол). По структуре пиритинол отличается от ноотропных препаратов ГАМКергической природы. Он может рассматриваться как удвоенная молекула пиридоксина, содержащая дисульфидный «мостик» (-S-S-). Но в отличие от витамина В6 (пиридоксин, пиридоксаль, пиридоксамин) обладающего противосудорожным действием, например, при пиридоксин-зависимой эпилепсии [13], среди противопоказаний к использованию пиритинола значатся склонность к судорогам и эпилепсия.
Церебролизин – интересно само название, которое дословно можно перевести как «растворяющий мозг». Его получают ферментативным гидролизом белка мозга животных. Он состоит из аминокислот (85%) и низкомолекулярных пептидов (15%). Препарат регулирует энергообмен, синтез белка в мозге и потребление кислорода, защищает нейроны от ишемических и нейротоксических повреждений [2]. Основное показание к применению – энцефалопатии различного генеза [10]. В общем, сильно похож на тималин, кортексин, эпиталамин и другие пептиды. Основной компонент церебролизина – аминокислоты, среди которых одно из доминирующих мест занимают возбуждающие – глутамат и аспартат, судорожное действие которых в доказательствах не нуждается. Наши собственные наблюдения за 13 детьми с grand mal, свидетельствуют о том, что дополнительное назначение им церебролизина, даже в условиях оптимально подобранной фармакотерапии противосудорожными препаратами, привело к учащению припадков у 11 из них. Известно, что защитная функция ГЭБ менее развита к моменту рождения и в раннем возрасте. Возможно, это и было причиной возникших осложнений, даже с учетом плохой проницаемости возбуждающих нейроаминокислот: в мозгу концентрация всех аминокислот составляет 5-10% от их уровня в плазме, за исключением глутамата – его концентрация в мозгу составляет около 80% от его уровня в плазме [17].
Мне вообще непонятно, зачем такое разнообразие ноотропов, тем более, что нет никаких доказательств что они улучшают память или повышают IQ. Вот что пишет по этому поводу ИП Лапин (цитата из книги [8]): «в самом деле, какие этапы исследования проходит психотропный препарат? Сначала на лабораторных животных. Здоровых (!) животных. Потом, после требуемых законом оценок безопасности препарата на животных, он получает разрешение Фармкомитета (в США — Food and Drug Administration — FDA) на клиническое испытание. На больных (!) людях. Такой скачок — от здоровых животных к больным людям. Выпадают, по крайней мере, два звена: больные животные и здоровые люди. Трудно на здоровых лабораторных животных предсказать действие нового препарата на больного человека. Так что преклиническая психофармакология априорно имеет принципиальные ограничения. Больные животные? Модели болезней? Если многие заболевания удается со значительными ограничениями моделировать на животных (авитаминозы, инфекционные, воспалительные, наследственные, эндокринные, онкологические, травмы и др.), то психические заболевания, «душевные болезни», то есть болезни души, как они долгое время назывались, удовлетворительно смоделировать на лабораторных животных вряд ли возможно».
Таким образом, экспериментальных моделей, с помощью которых можно тестировать потенциальные ноотропы, не существует. Да и зачем, если природа уже давно создала самые эффективные ноотропы внутри нас – тиреоидные гормоны. Больше века назад старые профессора с успехом использовали экстракты щитовидной железы животных и сохраняли активность и память до самых преклонных лет.
Приклеить ярлык «неэффективный препарат» особого труда не составляет, особенно когда фармакологические эффекты размытые и нечеткие. И точно также его можно причислить к «эффективным» и доказать с помощью хитрых биохимических манипуляций в эксперименте (на здоровых животных) и в клинике (на больных людях). Проще когда эффекты однозначны. Например, противосудорожные препараты (есть судороги – нет судорог), антиаритмические (есть аритмия – нет аритмии), бронхолитики (есть бронхоспазм – нет бронхоспазма) и т.п.
О БАДах даже говорить не хочется, поскольку они лекарствами не являются, хотя ими завалены все аптеки. И число их нарастает.
Кстати, нарастает количество не только БАДов. Зачем, нам например, несколько десятков b-адреноблокаторов, которые отличаются друг от друга в основном по цене и минимально по клинической эффективности. Или новые малоэффективные противосудорожные препараты, которые в отличие от традиционных, неэффективны в качестве средств монотерапии. Или антидепрессанты, довольно токсичные препараты с массой побочных эффектов и малопонятным механизмом действия. Примеры можно продолжать до бесконечности, а между тем, вполне достаточно иметь 4-6 препаратов из перечисленных групп и всем будет хорошо (кроме фармацевтов). Ну а какие препараты назначать, а от каких воздержаться, думающий доктор решит сам. И грамотный пациент тоже.
Список литературы:
1. Введенский В.Ю., Нефедова Т.В., Дерягина Э.Н., Малышев В.В., Ощепкова О.М., Корытов Л.И., Носкова Л.К., Пивоваров Ю.И. N,N-дибензилглицин и его производные, обладающие способностью проникать через гематоэнцефалический барьер. Патент РФ, номер 2086238, 1997 г.
2. Громова О.А., Торшин И.Ю., Гусев Е.И., Никонов А.А., Лиманова О.А. Молекулярные механизмы воздействия аминокислот в составе церебролизина на нейротрансмиссию. Нейротрофические и нейропротективные эффекты аминокислот// Трудный пациент. – 2010. – № 4. – С. 25-31.
3. Дутов А.А., Гольтваница Г.А., Биктимеров Р.Р., Федотова А.А., Темникова И.В., Левашина Е.Ю. Лечение фармакорезистентной эпилепсии комбинацией фенобарбитала и дифенина// Неврологический вестник. – 2004. – № 3-4. – С. 40-42.
4. Дутов А.А., Гольтваница Г.А., Биктимеров Р.Р., Федотова А.А., Темникова И.В., Левашина Е.Ю. Монотерапия эпилепсии фенобарбиталом и дифенином: сравнительный анализ// Неврологический вестник. – 2004. – № 1-2. – С. 40-42.
5. Дутов А.А., Гольтваница Г.А., Волкова В.А., Суханова О.Н., Лаврищева Т.Г., Петров А.П. Кавинтон в профилактике судорожного синдрома у детей, перенесших родовую травму// Ж. невропатол. и психиатрии. – 1991. – № 8. – С. 21-22.
6. Дутов А.А., Гольтваница Г.А., Волкова В.А., Темникова И.В., Федотова А.А. Кавинтон в терапии и профилактике эпилепсии// Журнал неврологии и психиатрии. – 2001. – № 11. – С. 59-61.
7. Дутов А.А., Карпов В.Н., Толпышев Б.А., Гладун В.Н. Фармакологический анализ противосудорожного действия кавинтона// Фармакол. и токсикол. – 1987. – № 1. С. – 17-20.
8. Лапин И.П. Плацебо и терапия. Серия «Мир медицины». – СПб.: Издательство «Лань», 2000. – 224 с.
9. Островская Р.У., Гудашева Т.А., Воронина Т.А., Середенин С.Б. Оригинальный ноотропный и нейропротективный препарат ноопепт// Экспериментальная и Клиническая Фармакология. – 2002. – №5. – С. 66-72.
10. Петрухин А.С., Пылаева О.А. Перспективы применения препарата церебролизин в неврологии и его место в клинической практике детского невролога// Русский журнал детской неврологии. – 2012. – № 3. – С. 27-40.
11. Хавинсон В. Х., Морозов В. Г. Геропротекторная эффективность тималина и эпиталамина// Успехи геронтол. – 2002. – № 10. – С. 74-84.
12. Хавинсон В.Х., Кузник Б.И., Рыжак Г.А. Пептидные биорегуляторы – Новый класс геропротекторов. Сообщение 2. Результаты клинических исследований// Успехи геронтол. – 2013. – № 1. – С. 20-37.
13. Baxter P. Pyridoxine-dependent and pyridoxine-responses seizures// Developmental Medicine & Child Neurology. – 2001. Vol. 43. – P. 416–420.
14. Brown W. Predictors of placebo response in depression// Psychopharmacol. Bull. – 1988. Vol. 24. – P. 14-17.
15. Drory V.E., Korczyn A.D. Apparent placebo effect in epilepsy// New Trends Clin Psychopharmacol. – 1991. Vol. 5. – P. 49-56.
16. Gusev E.I., Skvortsova V.I., Dambinova S.A., Raevskiy K.S., Alekseev A.A., Bashkatova V.G., Kovalenko A.V., Kudrin V.S., Yakovleva E.V. Neuroprotective effects of glycine for therapy of acute ischaemic stroke// Cerebrovasc Dis. – 2000. Vol. 10. – P. 49-60.
17. Hawkins R.A., O’Kane R.L., Simpson I.A. and Vina J.R. Structure of the Blood–Brain Barrier and Its Role in the Transport of Amino Acids// J. Nutr. – 2006. – Vol. 136. – P. 218–226.
18. Javitt Daniel C. Glutamate and schizophrenia: phencyclidine, N-methyl-D-aspartate receptors, and dopamine-glutamate interactions// International Review of Neurobiology. – 2007. Vol. 78. – p. 69-108.
19. LaRoche S.M. and Helmers S.L. The New Antiepileptic Drugs. Scientific Review// JAMA. – 2004. Vol. 291. – P. 605-614.
20. Miller C.L. Convulsions after meales vaccination (letter)// Lancet. – 1983. Vol. 8343. – P. 215.
21. Mula M. Investigational new drugs for focal epilepsy// Expert Opin Investig Drugs. – 2016. Vol. 25. – P. 1-5.
22. Shapiro A. The placebo effect. Principles of Psychopharmacology. N. Y.: Academic Press. – 1978.
23. Tomson T., Dahl M.L. and Kimland E. Therapeutic monitoring of antiepileptic drugs for epilepsy// Cochrane Database Syst. Rev. – 2007. – Vol. 24(1).
[1] Из личного общения с Изяславом Петровичем могу утверждать, что это человек исключительной честности, порядочности и доброты. К сожалению, в 2012 году Изяслав Петрович ушел из жизни.
[2] Безвредный и безопасный валидол тоже попал в разряд неэффективных лекарств. Однако, он способен достаточно эффективно купировать приступы стенокардии. Механизм действия: содержащийся в Валидоле ментол при сублингвальном приеме раздражает холодовые рецепторы, вызывающие рефлекторное расширение коронарных сосудов. Кроме того, валидол не вызывает такого побочного эффекта как головная боль, характерного для нитратов и потому пациенты нередко предпочитают валидол нитроглицерину.
[3] На протяжении всех 30 лет с момента введения в практику первого классического антидепрессанта имипрамина, остается загадкой, почему первые признаки ослабления депрессии появляются не раньше 10-14-го дня от начала лечения. Механизм явления до сих пор неизвестен.
[4] Их тоже включили в список неэффективных лекарств
[5] Новые противоэпилептические препараты, внедренные в период с 1993 по 2000 год, не имеют никаких преимуществ перед традиционными (дифенин, карбамазепин, вальпроат) и в основном применяются как дополнение (add-on) к базовой терапии традиционными препаратами. Частота судорог под их влиянием уменьшается на 30-50%. О полном прекращении приступов речи не идет. Также как о частоте встречаемости фармакорезистентных форм заболевания, которая составляла 20-25% и с внедрением новых препаратов ничего не изменилось [19,21].
[6] Как и большинство аминокислот, включая простейшую аминоуксусную, т.е. глицин
[7] Препарат вилочковой железы
[8] Эпиталамин — препарат полипептидной природы, выделенный из эпиталамо-эпифизарной области мозга животных
[9] Кортексин — препарат полипептидной природы, выделенный из коры головного мозга животных
Список литературы:
1. Введенский В.Ю., Нефедова Т.В., Дерягина Э.Н., Малышев В.В., Ощепкова О.М., Корытов Л.И., Носкова Л.К., Пивоваров Ю.И. N,N-дибензилглицин и его производные, обладающие способностью проникать через гематоэнцефалический барьер. Патент РФ, номер 2086238, 1997 г.
2. Громова О.А., Торшин И.Ю., Гусев Е.И., Никонов А.А., Лиманова О.А. Молекулярные механизмы воздействия аминокислот в составе церебролизина на нейротрансмиссию. Нейротрофические и нейропротективные эффекты аминокислот// Трудный пациент. – 2010. – № 4. – С. 25-31.
3. Дутов А.А., Гольтваница Г.А., Биктимеров Р.Р., Федотова А.А., Темникова И.В., Левашина Е.Ю. Лечение фармакорезистентной эпилепсии комбинацией фенобарбитала и дифенина// Неврологический вестник. – 2004. – № 3-4. – С. 40-42.
4. Дутов А.А., Гольтваница Г.А., Биктимеров Р.Р., Федотова А.А., Темникова И.В., Левашина Е.Ю. Монотерапия эпилепсии фенобарбиталом и дифенином: сравнительный анализ// Неврологический вестник. – 2004. – № 1-2. – С. 40-42.
5. Дутов А.А., Гольтваница Г.А., Волкова В.А., Суханова О.Н., Лаврищева Т.Г., Петров А.П. Кавинтон в профилактике судорожного синдрома у детей, перенесших родовую травму// Ж. невропатол. и психиатрии. – 1991. – № 8. – С. 21-22.
6. Дутов А.А., Гольтваница Г.А., Волкова В.А., Темникова И.В., Федотова А.А. Кавинтон в терапии и профилактике эпилепсии// Журнал неврологии и психиатрии. – 2001. – № 11. – С. 59-61.
7. Дутов А.А., Карпов В.Н., Толпышев Б.А., Гладун В.Н. Фармакологический анализ противосудорожного действия кавинтона// Фармакол. и токсикол. – 1987. – № 1. С. – 17-20.
8. Лапин И.П. Плацебо и терапия. Серия «Мир медицины». – СПб.: Издательство «Лань», 2000. – 224 с.
9. Островская Р.У., Гудашева Т.А., Воронина Т.А., Середенин С.Б. Оригинальный ноотропный и нейропротективный препарат ноопепт// Экспериментальная и Клиническая Фармакология. – 2002. – №5. – С. 66-72.
10. Петрухин А.С., Пылаева О.А. Перспективы применения препарата церебролизин в неврологии и его место в клинической практике детского невролога// Русский журнал детской неврологии. – 2012. – № 3. – С. 27-40.
11. Хавинсон В. Х., Морозов В. Г. Геропротекторная эффективность тималина и эпиталамина// Успехи геронтол. – 2002. – № 10. – С. 74-84.
12. Хавинсон В.Х., Кузник Б.И., Рыжак Г.А. Пептидные биорегуляторы – Новый класс геропротекторов. Сообщение 2. Результаты клинических исследований// Успехи геронтол. – 2013. – № 1. – С. 20-37.
13. Baxter P. Pyridoxine-dependent and pyridoxine-responses seizures// Developmental Medicine & Child Neurology. – 2001. Vol. 43. – P. 416–420.
14. Brown W. Predictors of placebo response in depression// Psychopharmacol. Bull. – 1988. Vol. 24. – P. 14-17.
15. Drory V.E., Korczyn A.D. Apparent placebo effect in epilepsy// New Trends Clin Psychopharmacol. – 1991. Vol. 5. – P. 49-56.
16. Gusev E.I., Skvortsova V.I., Dambinova S.A., Raevskiy K.S., Alekseev A.A., Bashkatova V.G., Kovalenko A.V., Kudrin V.S., Yakovleva E.V. Neuroprotective effects of glycine for therapy of acute ischaemic stroke// Cerebrovasc Dis. – 2000. Vol. 10. – P. 49-60.
17. Hawkins R.A., O’Kane R.L., Simpson I.A. and Vina J.R. Structure of the Blood–Brain Barrier and Its Role in the Transport of Amino Acids// J. Nutr. – 2006. – Vol. 136. – P. 218–226.
18. Javitt Daniel C. Glutamate and schizophrenia: phencyclidine, N-methyl-D-aspartate receptors, and dopamine-glutamate interactions// International Review of Neurobiology. – 2007. Vol. 78. – p. 69-108.
19. LaRoche S.M. and Helmers S.L. The New Antiepileptic Drugs. Scientific Review// JAMA. – 2004. Vol. 291. – P. 605-614.
20. Miller C.L. Convulsions after meales vaccination (letter)// Lancet. – 1983. Vol. 8343. – P. 215.
21. Mula M. Investigational new drugs for focal epilepsy// Expert Opin Investig Drugs. – 2016. Vol. 25. – P. 1-5.
22. Shapiro A. The placebo effect. Principles of Psychopharmacology. N. Y.: Academic Press. – 1978.
23. Tomson T., Dahl M.L. and Kimland E. Therapeutic monitoring of antiepileptic drugs for epilepsy// Cochrane Database Syst. Rev. – 2007. – Vol. 24(1).
Как принимать витамин Д, железо и Омегу-3 так, чтобы они были полезны, а не навредили? Почему стоит внимательно изучать состав так называемых спортивных БАДов? Что ещё, кроме гиалуроновой кислоты и коллагена, важно для молодости кожи? Врач высшей категории, эндокринолог Либеранская Наталья Сергеевна делится полезными рекомендациями, которые помогут справиться с сезонным авитаминозом и сохранить здоровье.
Ошибка №1. Не следить за уровнем витамина Д
Витамин Д положительно влияет на инсулинорезистентность и обмен веществ, способность противостоять ОРВИ и окислительному стрессу, снижает риск развития онкологии и отклонений в развитии плода во время беременности. Более того, этот витамин помогает избавиться от хандры и снижает болевые ощущения во время родов.
Среди людей в регионах с низким уровнем инсоляции (к ним относится Санкт-Петербург) дефицит витамина Д очень распространен. Однако принимать его для профилактики не стоит, поскольку это всё-таки стероидный гормон. Узнать его уровень в организме можно только после специального лабораторного анализа крови на Д-гормон, и только после этого при необходимости корректировать дефицит.
Ошибка №2. Не знать, какой именно витамин Д принимать
Холекальциферол — неактивная форма витамина Д, именно она нужна для коррекции его дефицита, чтобы все системы организма работали исправно, и вы чувствовали себя хорошо. Препарат холекальциферола безопасен, вероятность его передозировки мала. Но есть и другая, активная форма витамина Д — кальцитриол. Его можно принимать только под контролем врача и строго по медицинским показаниям.
Ошибка №3. Принимать кальций без нормализации витамина Д и магния
Кальций — важный минерал, он поддерживает хорошее состояние костей и зубов, отвечает за свёртываемость крови и рост, поддерживает тонус мышц и нервную систему. Достаточное поступление кальция необходимо для профилактики и лечения остеопороза, а также артериальной гипертензии – повышенного давления.
Но кальций не усвоится, если в организме не хватает витамина Д и магния. Таким образом, принимать кальций будет просто бессмысленно.
Ошибка №4. Принимать витамин Д – не всегда означает нормализовать его уровень
Витамин Д имеет свойство плохо усваиваться в следующих ситуациях:
- при проблемах с желчным пузырём (точнее, с желчным оттоком): витамин Д является жирорастворимым, а желчь необходима для всасывания жиров;
-
при воспалительных заболеваниях кишечника и нарушениях микрофлоры; -
при избыточном весе: Д-гормон депонируется жировой тканью, поэтому пациентам с ожирением нужно принимать витамин Д в бо́льших дозах; -
при генетических отклонениях, когда отсутствуют рецепторы, восприимчивые к витамину Д.
Ошибка №5. Не принимать Омега-3
Для чего нужно принимать Омега-3 полиненасыщенную кислоту? Она поддерживает остроту зрения, красоту кожи, защищает сосуды от повреждений. Наш головной мозг на 30% состоит именно из Омега-3 жирных кислот.
Но дело в том, что это вещество не синтезируется в организме самостоятельно. К сожалению, даже приверженцы средиземноморской диеты не всегда получают достаточное количество Омега-3. Жирная кислота содержится в жирной рыбе, льняном, облепиховом и горчичном маслах.
Взрослым ежедневно следует принимать 2 г Омега-3 — и даже больше.
Точную дозировку подберёт врач после анализа, который называется Омега-3 индекс.
Кроме того, у Омега-3 в капсулах есть преимущества перед той же красной рыбой: хорошая очистка жирных кислот от вредных примесей, которые мы можем получать вместе с рыбой, пойманной в водоёме.
Ошибка №6. Не различать Омега-3 и Омега-6
Омега-3 и Омега-6 – это полезные и важные для организма ненасыщенные жирные кислоты. Однако принимать Омега-6 дополнительно нет необходимости: этот компонент мы в достаточном количестве получаем из пищи: растительных масел, мяса птицы, овсянки и других продуктов. Избыток Омега-6 может сыграть на руку воспалительным процессам в организме.

Ошибка №7. Игнорировать железо (ферритин)
Дефицит железа приводит к анемии, быстрой утомляемости, мышечной слабости, сухости кожи, выпадению волос. Женщины находятся в группе риска по потере железа из-за менструации, не получают нужное количество этого микроэлемента и вегетарианцы.
Ошибка №7. Принимать железо вслепую
В плане усвоения железо — особенно капризный микроэлемент. Принимать его следует с осторожностью. Дело даже не в том, что препарат в каплях окрашивает зубную эмаль. Избыток железа откладывается во внутренних органах (печень, поджелудочная, щитовидная железа), приводя к серьёзным нарушениям: гемохроматозу, циррозу, гепатиту, меланодермии (пыльно-бронзовый цвет кожи).
Железо плохо усваивается с молочными продуктами и кофе.
Напротив, витамин С, В12, фолиевая кислота способствуют благоприятному усвоению железа.
Ошибка №9. Доверять спортивным БАДам
Некоторые спортсмены и увлекающиеся фитнесом принимают протеины для ускорения роста мышц и так называемой сушки. Одним из самых популярных препаратов — казеин, который изготавливается из обыкновенного коровьего молока. Казеин дешёвый в производстве, однако подходит он далеко не всем.
Чем же он вреден? Попадая в организм, он превращается в казоморфин, который вызывает привыкание, может провоцировать воспаления слизистой кишечника, аутоиммунные заболевания, отёчность и заторможенность.
Протеин казеин не следует принимать тем, у кого есть проблемы с ЖКТ, а также индивидуальная непереносимость лактозы и казеина.
Ошибка №10. Для кожи нужны только коллаген и гиалуроновая кислота
После 35-40 лет кожа начинает стареть: наблюдается недостаток пептидов коллагена и гиалуроновой кислоты. В этом случае на помощь приходит инъекционная косметология и капсулы — в качестве вспомогательного метода борьбы с признаками возрастных изменений.
Однако для кожи полезны и другие компоненты:
- половые гормоны;
-
витамин С; -
сера; -
кремний; -
железо; -
цинк.





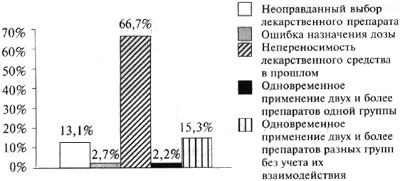
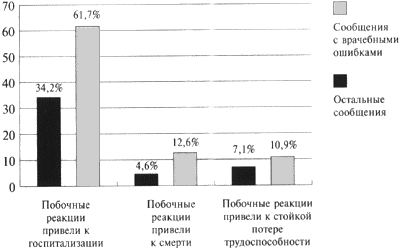

/Dutov.files/image001.jpg)
/Dutov.files/image002.jpg)
