Когда правый не прав
У большинства населения диагноз «врожденный порок сердца» (ВПС) воспринимается как какое-то одно заболевание. Например, как ангина, грипп или понос.
Но это далеко не так, а количество разновидностей врожденной патологии сердца переваливает за сотню. Эти разнородные заболевания значительно разнятся между собой по причинам, изменениям внутренней структуры сердца и кровообращения в нем, степени сердечной недостаточности, а главное – по прогнозу жизни.
С некоторыми из пороков сердца, не леченых хирургически, можно дожить до старости, но большинство врожденных сердечных пороков требуют безотлагательного хирургического и поддерживающего терапевтического лечения. Есть и несовместимые с жизнью пороки.
Мало того, сложные пороки сердца зачастую ассоциируются с другими дефектами и аномалиями развития внутренних органов и систем организма, с хромосомными болезнями и синдромами, что еще больше усугубляет жизненный и социальный прогноз.
Никому из родителей не хочется услышать эти страшные слова: «У вашего ребенка порок сердца!» Но, к сожалению, традиционный менталитет «авось пронесет!» приводит к тому, что во время беременности сердце плода качественно не обследуется на УЗИ, всех удовлетворяет такое «подробное» его описание, как «без особенностей». А дальше, когда рождается ребенок с ВПС, начинается хождение по мукам.
Среди прочих пороков сердца, о которых мы уже не раз говорили, есть и синдром гипоплазии правых отделов сердца.
Этот вид патологии сердца относится к редко встречающимся врожденным порокам развития сердечно-сосудистой системы, его частота составляет около 2.5—5,6% среди всех врожденных пороков сердца, а соотношение мужчин и женщин с этим пороком 3 : 2 соответственно.
Суть этого порока заключается в недоразвитии и уменьшении объема правого желудочка, заращении, гипоплазии или стенозе устья легочной артерии и/или гипоплазии или атрезии (заращения) трехстворчатого клапана.
Возвращая Вас к началу нашей беседы, укажем, что и в этой разновидности порока сердца существует масса его вариантов — изолированная гипоплазия правого желудочка, стеноз легочной артерии с интактной межжелудочковой перегородкой, атрезия легочной артерии с интактной межжелудочковой перегородкой, атрезия трехстворчатого клапана с дефектом межжелудочковой перегородки, «верхом сидящий» трехстворчатый клапан, аномалия Уля (Uhl) правого желудочка, несбалансированная форма общего атриовентрикулярного канала и т.д.
Даже при клинически самом легком варианте этого порока редко кто больных живет дольше 30 лет, а у пациентов, у которых гипоплазия правого желудочка сочетается со стенозом легочной артерии и атрезией трикуспидального клапана, без хирургического лечения смерть наступает на первом году жизни, иногда – в первый месяц.
Приводим собственное наблюдение: беременность 17 недель, представлен вариант порока, характеризующийся наличием гипоплазии правого желудочка, атрезии трехстворчатого клапана (створки трехстворчатого клапана утолщены, спаяны и связаны короткими толстыми сухожильными нитями), сопутствующими дефектами межпредсердной и межжелудочковой перегородок, нормальным расположением магистральных сосудов, при этом нормально сформированы и функционируют морфологически левый желудочек, митральный клапан и аорта, однако устье легочной артерии гипоплазировано.
Что же делать пациенткам, у которых подозревается этот порок сердца плода:
1.Еще раз провести экспертное УЗИ сердца (ЭХОКГ) плода ( так как этот вид порока сердца относится к т.н. «трудным» для диагностики, высока вероятность неточностей и ошибок первичного диагноза). Требуется уточнить разновидность порока и его прогноз. Оптимальные сроки ЭХОКГ плода – 18-22 нед, однако наши статьи и наша практика демонстрируют возможности очень ранней – с 11 нед беременности – диагностики пороков сердца плода, чему могут позавидовать лучшие европейские клиники.
2.При подтверждении данного диагноза до наступления жизнеспособности плода обычно рекомендуют прерывание беременности, в других же случаях требуется уведомить родителей о возможном неблагоприятном прогнозе. При сохранении беременности необходима регулярное ЭХОКГ- исследование плода в целях своевременной диагностики у него сердечной недостаточности. Необходима дородовая консультация кардиохирурга, генетика, неонатолога. Родоразрешение проводят только в специализированных многопрофильных центрах, где возможно оказать экстренную кардиохирургическую помощь ребенку.
На фото и видео из собственной практики:
ЭХОКГ здорового плода: равные размеры желудочков сердца.
УЗИ сердца плода, 17 нед беременности. Гипоплазия правого желудочка, дефекты межжелудочковой и межпредсердной перегородок, атрезия трехстворчатого клапана.
Тот же случай. ЭХОКГ плода, режим ЦДК – отчетливо демонстрируется нормальный кровоток в левом желудочке, через митральный клапан, и отсутствие кровотока через атрезированный трехстворчатый клапан, кровонаполнение правого желудочка осуществляется через дефект межжелудочковой перегородки.
ЭХОКГ плода, режим ЦДК. ТВИ. 11 недель беременности. Симметричное кровонаполнение обоих желудочков сердца в норме
ЭХОКГ плода с синдромом гипоплазии правых отделов сердца:
на фоне нормальной функции митрального клапана отчетливо видно утолщение, уплотнение и отсутствие раскрытия створок трехстворчатого клапана, значительная асимметрия размеров желудочков: правый << левого, четко видны низкий дефект межпредсердной перегородки и высокий дефект межжелудочковой перегородки.
Назад
УЗИ диагностика – почему результаты процедуры могут быть недостоверными
Могут ли результаты УЗИ быть неточными, и зависит ли достоверность диагностики от самого пациента? Ультразвуковое исследование считается одним из самых информативных и безопасных методов обследования. Процедуру назначают детям и взрослым, ослабленным больным. По результатам диагностики выставляют диагноз и назначают лечение, поэтому необходимо, чтобы ошибки при проведении исследования были исключены по максимуму.
Типичные причины ошибок при проведении УЗИ
Разработка ультразвуковой диагностики позволила значительно улучшить качество лечения. При помощи ультразвуковых волн патологические изменения можно обнаружить на самой ранней стадии развития и, исходя из результатов, назначить ту терапию, которая предотвратит развитие осложнений.
УЗИ диагностика часто назначается из-за ее безопасности для здоровья и возможности получения данных в течение нескольких минут. Однако не всегда написанное заключение является достоверным. Ошибки в исследовании объясняются самыми разными причинами, к их числу в первую очередь относят:
- Устаревшее оборудование. Старые аппараты выдают далеко не идеально четкое изображение и создают картинку с помехами, это мешает проведению обследования и не позволяет получить достоверные данные о внутренних органах. В итоге врач может не увидеть патологические изменения, камни и те нарушения, которые требуют немедленного хирургического вмешательства;
- Отсутствие у врача необходимых знаний и опыта. УЗИ диагностика считается операторзависимой процедурой. Если врач не владеет основными алгоритмами, не имеет преставлений об особенностях исследования, не повышает своевременно квалификацию, то велика вероятность с его стороны пропустить те моменты, которые являются значимыми для постановки диагноза. Иногда врачебные ошибки объясняются обычной усталостью специалиста.
- Неправильную подготовку. Ультразвуковое обследование органов мочевыделения, брюшной полости и ряда других систем требуют предварительной подготовки. Она может заключаться в соблюдении диеты, в наполнении мочевого пузыря, в отказе от курения на несколько часов. Правила подготовки каждому пациенту должен объяснить врач или медсестра. Если рекомендации больным игнорируются, то изображение может получиться нечетким или недостоверным;
- Неверную информацию со стороны пациента. Например, гинекологическое УЗИ должно приводиться на определенный день менструального цикла. Если женщина даст врачу неверную информацию о сроках цикла, то ему будет трудно правильно оценить видимые при диагностике нарушения.
Может ли УЗИ ошибиться, если пациент скроет информацию о принимаемых препаратах? Это одна из вероятных причин ошибок при проведении ультразвуковой диагностики. Медикаменты могут влиять на скорость кровотока, на перистальтику и иные процессы в организме. Если больной скажет обо всех принимаемых препаратах, то врач функциональной диагностики сможет выполнить процедуру с учетом влияния лекарств на работу внутренних органов.
Как получить достоверные результаты
Часто ли ошибается УЗИ-диагностика, и как сделать так, чтобы результат был достоверным? Это волнует не только пациентов, но и врачей, так как им необходимо выбрать соответствующее патологии лечение. Вероятность ошибок будет минимальной, если диагностику выполнит квалифицированный врач функциональной диагностики на современном оборудовании и с соблюдением протокола процедуры. Лучше всего на УЗИ записываться в частные медицинские центры, так как именно в таких клиниках используются инновационные аппараты, а врачи заинтересованы в оказании качественной помощи клиентам.
Центр «Нейропсихолог» располагает самыми лучшими аппаратами для УЗИ диагностики, а наши врачи имеют достаточный опыт для того, чтобы определить сложные патологии. Записаться на ультразвуковое обследование можно на любое удобное время по телефону.
Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет.
Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн.
С появлением ультразвуковой диагностики диагностировать заболевания стало намного проще. Многие болезни, не дающие симптомов на начальных стадиях, отлично определяются с помощью ультразвука.
Но, к сожалению, и при ультразвуковой диагностике также случаются ошибки. Почему же такое происходит и как получить максимально точное описание УЗИ?
Причины, не зависящие от пациента. Выбирайте правильную клинику!
- Плохое качество аппаратуры. Не секрет, что в дешёвых клиниках используются далеко не новые УЗ-аппараты, снабжённые устаревшим программным обеспечением. Изображение, создаваемое такой техникой, далеко не идеально.
- Во время консультации врач может пропустить небольшие патологические очаги, опухоли камни, кисты. В результате больной уходит с УЗИ с уверенностью, что он здоров, а на самом деле в его организме развивается серьёзная болезнь. Поэтому, если врач после УЗИ в участковой поликлинике сказал, что все хорошо, лучше перепровериться у другого специалиста в более солидном медучреждении.
- Отсутствие нужных программ обучения. УЗИ-диагностика, как и другие медицинские отрасли не стоит на месте. Чтобы постоянно быть на плаву, врачам нужно постоянно повышать квалификацию и стажироваться, на что у многих учреждений просто нет денег.
- Отсутствие у персонала должного опыта. Больницы, стараясь снизить стоимость диагностики, принимают на работу вчерашних студентов, практически не имеющих опыта, которым можно платить меньше. Такой молодой специалист, возможно, знает, как выглядят органы в норме, но вряд ли имеет достаточный опыт, чтобы оценить, имеющиеся патологии. Для этого нужно проработать много лет. Кроме того, существуют редкие болезни, и частные случаи заболеваний, распознать которые может только опытный врач УЗист.
- Нарушение протокола УЗИ. Органы принято осматривать в определённой последовательности, что дает возможность выяснить первопричину патологии. Например, при обнаружении узкого места (стеноза) или непонятного расширения в органе врач должен смотреть все близлежащие области, чтобы понять, чем вызвано такое нарушение и к чему оно привело. Однако, некоторые специалисты, особенно молодые, просто констатируют факт патологии, не найдя ее причин. Польза от такой консультации УЗИ весьма сомнительна.
- Усталость врача – такая ситуация возникает сейчас в клиниках, существующих за счёт низких цен и большого количества посетителей. В результате врач в кабинете УЗИ, который вынужден много часов подряд осматривать больных, банально устаёт и может пропустить болезни.
- Неправильный выбор метода УЗИ. Некоторые органы можно осмотреть на УЗИ несколькими способами. Например, рассмотреть женские половые органы женщины можно через брюшную стенку, прямую кишку и половые пути. Однако, пациенток с большим избыточным весом осматривать через переднюю брюшную стенку нецелесообразно, поскольку толстый слой подкожной жировой клетчатки исказит картину. Максимально правильную диагностику в этом случае можно сделать только при трансвагинальном обследовании. Поэтому неправильный подбор методики осмотра приведёт к искажению результатов.
Поэтому, чтобы получить правильное заключение врача УЗИ, нужно выбирать клинику, где установлена современная аппаратура и работают квалифицированные врачи. В этом случае вероятность ошибок гораздо ниже. Нужно обязательно ориентироваться на цену. Дешёвая услуга не может быть качественной.
Если в расшифровке УЗИ, что-то показалось странным и подозрительным, лучше не рисковать и пройти диагностику у другого специалиста.
Ошибки со стороны пациента
- Неправильная подготовка. К сожалению, не все больные придерживаются врачебных рекомендаций по подготовке к процедуре. Недобросовестное соблюдение диеты и употребление продуктов выделяющих газы, искажает картину происходящего в органах брюшной полости. Перед некоторыми видами УЗИ нельзя курить, поэтому даже одна выкуренная сигарета способна повлиять на результат. Если подготовка к УЗИ вызвала вопросы, их нужно задать врачу, направляющему на УЗИ обследование.
- Предоставление неверной информации. Придя на УЗИ матки и яичников, женщина должна знать дату последней менструации, поскольку картина состояния органов репродуктивной сферы напрямую зависит от дня цикла. Если пациентка даст неправильную информацию, врачу будет гораздо сложнее сориентироваться в ситуации.
- Прием препаратов, о которых не было сообщено врачу. Лекарственные средства влияют на работу органов, поэтому принимать их перед УЗИ-диагностикой нельзя. О приеме любых лекарственных средств нужно обязательно сообщить врачу, проводящему диагностику.
Поэтому чтобы врач на УЗИ поставил правильный диагноз, нужно при подготовке к обследованию строго выполнять врачебные рекомендации. Чем лучше подготовлен пациент, тем точнее будет результат УЗИ.
Соблюдая эти несложные правила получить максимально точные данные о состоянии своего здоровья, по достоинству оценив преимущества УЗ-диагностики.
Суть метода
УЗИ сердца (эхокардиография) – это метод исследования с применением ультразвука, который помогает оценить состояние органа. Во время процедуры специальный аппарат вырабатывает поток ультразвуковых волн, не слышимых ухом человека. При достижении волнами исследуемого органа происходит их отражение и обратный возврат. Аппарат фиксирует полученные сигналы и на их основе выдает изображение органа на экране.
УЗИ сердца помогает оценить размеры органа, состояние клапанов и слоев, особенности кровообращения. Метод абсолютно безопасный и не вызывает болезненных ощущений у пациента.
Чем отличается ЭХО от УЗИ сердца
Многие пациенты задаются вопросом, в чем отличие ультразвукового исследования сердца от ЭХО и какой метод выбрать.
Никаких отличий между ними нет. Эхо-КГ и УЗИ сердца – это одна и та же процедура с разными названиями.
Эхокардиография, или Эхо-КГ, это такая же ультразвуковая диагностика с элементами электрокардиографии, как и УЗИ сердца. Само обследование принято называть УЗИ сердца, хотя медицинское название у него именно Эхо-КГ.
Когда назначают УЗИ сердца
Ультразвуковое исследование сердечной мышцы назначает врач-терапевт или кардиолог, детский педиатр или детский кардиолог. Обследование проводится в профилактических целях при наличии факторов риска развития сердечных патологий у здоровых людей, а также в качестве диагностики при подозрении на явные кардиологические нарушения.
Плановые показания к проведению процедуры
-
Новорожденным детям для выявления врожденных пороков
-
Подросткам после 14 лет, когда ускоренный рост дает большую нагрузку на сердечно-сосудистую систему
-
Беременным для оценки общего состояния сердечной мышцы
-
Спортсменам, профессионально занимающимся спортом
Диагностические показания к проведению процедуры
-
болезненные ощущения в области сердца и за грудиной
-
одышка
-
слабость и бледность кожных покровов
-
отечность
-
регулярная потеря сознания и головокружение
-
регулярные головные боли и озноб
-
выявление шумов
-
частое повышенное артериальное давление, гипертония
Противопоказания к проведению процедуры
-
ожирение второй, третьей степени
-
значительные анатомические деформации
-
серьезные травмы грудной клетки
-
кожные воспаления в области грудной клетки
-
повышенное оволосенение в области груди у мужчин
Другие варианты ультразвукового исследования сердца
-
Чрезпищеводная эхокардиография. Нахождение специального датчика в пищеводе пациента помогает подобраться к сердцу максимально близко и исследовать все изменения
-
Стесс ЭхоКГ. Ультразвуковое обследование сердца при выполнении физических нагрузок или его стимуляция при помощи введения лекарственных средств
Что позволяет увидеть эхокардиография
-
Анатомические особенности сердца пациента
-
Взаимоотношения камер и стенок сердца, крупных сосудов
-
Взаимоотношение сердца с другими органами
-
Состояние перикарда и наличие жидкости в полости
-
Состояние клапанов сердца
-
Состояние сократимости сердечной мышцы
Что показывает УЗИ сердца
-
Размер и параметры сердечных камер
-
Структура и состояние сердечной мышцы
-
Состояние клапанов сердца
-
Целостное состояние стенок
-
Масса и толщина миокарда
-
Наличие жидкостей и новообразований
-
Форма и сократимость желудочков и предсердий
-
Состояние кровотока в сердце
Какие заболевания и отклонения показывает УЗИ сердца
-
Инфаркт миокарда и предынфарктное состояние
-
Врожденные и приобретенные пороки сердца
-
Ишемическая болезнь
-
Желудочковая недостаточность
-
Недостаточность клапанов и стеноз
-
Тромбоз сердечной мышцы
-
Аритмия
-
Кардиомиопатия
-
Воспалительный процесс перикарда
-
Гипертония
-
Хроническая сердечная недостаточность
Необходима ли подготовка к ультразвуковому исследованию сердца
Никакой определенной подготовки к ультразвуковому исследованию сердца нет. Но для точности и достоверности показателей рекомендуется соблюдать некоторые правила.
-
Исключение физических нагрузок за день до проведения процедуры
-
Исключение кофе, алкоголя за сутки
-
Исключение острой и жирной пищи
-
За 2 часа до приема ничего не есть, не курить
-
Сохранение спокойствия перед процедурой
-
Удаление волосяного покрова, если имеется на груди
Наиболее частые причины ошибок при проведении эхокардиографического исследования
Результат ультразвукового исследования напрямую зависит от опыта и квалификации врача, который проводит процедуру. Существует ряд определенных причин, которые затрудняют обследование.
-
Повышенная масса тела пациента
-
Заболевания легких
-
Гиперстеническое телосложение
-
Тревожность и плач у детей
Синонимы: УЗИ сердца, эхокардиография, эхокардиоскопия, ЭХОКС, ЭХОКГ.
Эхокардиография — ультразвуковое исследование сердца, позволяющее провести оценку всех структур и функциональное состояние органа.
Обследование проводится врачом функциональной диагностики в амбулаторных или стационарных условиях в течение 15-30 минут, редко длительность доходит до 60 минут, но только в очень сложных случаях и совместно с консилиумом врачей.
Показания
Патологий, при которых необходимо провести эхокардиографию довольно много, и все они связаны так или иначе с дифференциальным диагнозом болезней сердца или аорты. К срочным показаниям для трансторакальной ЭХОКГ относятся:
- острые, колющие, режущие боли в области сердца, которые пациент ощущает впервые;
- давящие, сжимающие боли, возникшие в первый раз или усилившиеся по интенсивности и продолжительности;
- внезапно возникшая одышка.
Кроме того обязательно периодическое исследование сердца при его хронических заболеваниях и при наличии факторов риска:
- ишемическая болезнь сердца, в том числе стенокардия, развившийся ранее инфаркт миокарда;
- миокардит;
- бактериальный эндокардит (воспаление внутренней оболочки сердца);
- пороки сердца — приобретенные и врожденные;
- протезированные клапаны;
- некоторые малые аномалии развития сердца (двустворчатый аортальный клапан, пролапс митрального клапана);
- кардиомиопатия;
- артериальная гипертензия;
- опухоли сердца;
- заболевания аорты;
- сердечная недостаточность;
- шумы в сердце;
- нарушения ритма сердца;
- травмы грудной клетки;
- профессиональные занятия спортом.
Виды эхокардиографии
Ультразвуковое исследование сердца проводится разными способами:
Трансторакальная ЭХО-КГ
Фото: классическое положение тела при проведении обычного УЗИ сердца.
Через грудную клетку. Используются обычные ультразвуковые датчики небольшого размера, которые специалист прикладывает к коже. Это наиболее часто используемое в практике исследование из-за простоты самой процедуры и доступности оборудования.
Противопоказаний к трансторакальной ЭХО-КГ нет, однако обследование может быть затруднено в при невозможности проведения исследования на левом боку. Например при тяжелой степени сердечной недостаточности, когда пациент не в состоянии находиться в положении лежа из-за возникающей выраженной одышки. Также сложности возникают при наличии у больного заболеваний легких, которые увеличивают их воздушность (хроническая обструктивная болезнь легких — ХОБЛ) и тем самым препятствуют проникновению ультразвука до сердца. Также существуют и другие патологические состояния, которые могут усложнить обследование.
После трансторакального обследования в покое осложнений не бывает.
Стресс-эхокардиография
Это специфическая методика процедуры позволяющая оценить работу сердца в условиях повышенной активности человека. Для этого в начале проводят обычное трансторакальное исследование, а потом дают физическую нагрузку (приседания, велотренажер) или проводят фармакологическую пробу для имитации повышения физической активности. Первый вариант более предпочтителен, поскольку более физиологичен и вероятность проявления какой-либо нежелательной реакции минимальна. Естественно рядом с пациентом необходимо присутствие врача-реаниматолога и кардиолога, которые смогут адекватно и своевременно отреагировать на острые ситуации (выраженный болевой синдром в области сердца, шок, потеря сознания, остановка сердца, аритмии и т.д.).
При исследовании с физической нагрузкой или фармакологической пробой могут появиться:
- аллергия на лекарственный препарат;
- аритмия;
- боли в области сердца;
- потеря сознания;
- шок и др.
Перечисленные реакции возникают крайне редко и быстро купируются (излечиваются) при наличии рядом реаниматолога или кардиолога.
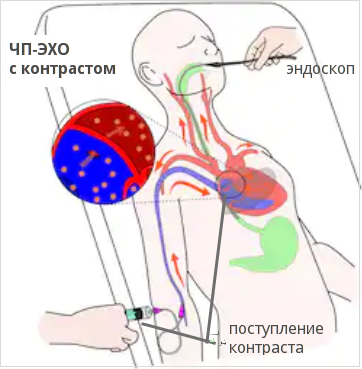
Черспищеводная ЭХО-КГ (ЧПЭХО)
Процедура похожа на ФГДС — используется специальный эндоскоп с ультразвуковым датчиком на конце, который доктор вводит через рот до уровня сердца (на эндоскопе присутствуют специальные отметки с расстоянием). Датчик прижимается к стенке пищевода и изображение органа появляется на экране монитора аппарата. Этот вид обследования проводится реже, так как это более сложная технология, предусматривающая использование отдельного датчика с эндоскопом и специально обученного специалиста функциональной диагностики и медицинской сестры.
ЧПЭХО проводят, когда нет возможности провести трансторакальное исследование: выраженная подкожно жировая клетчатка, серьезные легочные заболевания, или просто в силу конституции человека легкие большей частью прикрывают сердце. Кроме того доступ через пищевод позволяет с большей точностью выявить дефекты межжелудочковой и межпредсердной перегородок, а также обнаружить тромб в ушке левого предсердия, которое не визуализируется при трансторакальном доступе. Такая процедура обязательна к проведению перед лечением (электроимпульсная терапия — восстановление ритма с помощью небольшого разряда дефибриллятора) определенных видов аритмий.
Из-за большей инвазивности ЧПЭХО для его проведения существует ряд противопоказаний:
- крайне тяжелое состояние пациента;
- заболевания пищевода — злокачественные новообразования, стриктуры (сужения), дивертикулы, варикозное расширение вен пищевода, эзофагит1.
Во время ЧПЭХО осложнения также крайне редки и связаны в первую очередь с введением эндоскопа. К таковым относятся перфорация пищевода или повреждение его стенки и голосовых связок. Кроме того возможно появление аритмии.
Фото: схема проведения чреспищеводного УЗИ с контрастом
ЭХО-КГ с контрастом (контрастное УЗИ сердца)
Также выделяют эхокардиографию с контрастированием правых камер сердца с использованием обычного физиологического раствора в качестве контрастного вещества и контрастное УЗИ всего сердца с помощью инновационного препарата SonoVue (Соновью). Этот препарат представляет собой микропузырьки с газообразным содержимым. Благодаря свойству ультразвука отражаться от границы сред с разной плотностью (наибольшая разница плотности на границе ткань-газ), контраст “светится”. Такая методика появилась сравнительно недавно и позволяет:
- более четко определить размеры полостей сердца,
- выявить с большей точностью минимальные дефекты перегородок и другие пороки сердца;
- более точно определить функцию левого желудочка за счет проникновения контраста внутрь сердечной мышцы.
ЭХО-КС с контрастированием используется и при доступе через грудную клетку, и через пищевод.
УЗИ с контрастом обычно проводится для диагностики пороков сердца и для подтверждения разрыва миокарда.
Проведение эхокардиографии с контрастированием противопоказано при:
- остром коронарном синдроме;
- нестабильной стенокардии;
- инфаркте миокарда в острой стадии;
- острой сердечной недостаточности III-IV степени;
- тяжелой легочной гипертензии;
- острых стадиях неврологических заболеваний;
- неконтролируемой артериальной гипертензии;
- нахождении пациента на ИВЛ;
- беременности и грудном вскармливании;
- аллергии на компоненты контрастного вещества.
Осложнения при контрастировании ограничиваются локальными реакциями в месте введения препарата в вену или артерию и теоретически непереносимостью препарата. Основную опасность при исследовании с контрастированием представляет то, что его чаще проводят в совокупности с физической нагрузкой или фармакологической пробой, соответственно и осложнения те же.
Как проводится УЗИ сердца
Во время эхокардиоскопии доктор использует различные режимы УЗ аппарата:
- одномерный (М-режим),
- двумерный (В-режим),
- режим допплера (оценка скорости потоков крови в камерах и сосудах),
- цветового допплера — ЦДК (для определения направления потоков крови и выявления патологических),
- энергетический допплер (регистрирует сам факт наличия кровотока в сосудах),
- тканевой допплер (более глубокая оценка сократимости миокарда, основанная на исследовании характера движения стенок от датчика и к нему),
- 3D-эхокардиография (максимальную пользу приносит перед операциями на клапанах — они практически полностью визуализируются до вмешательства, что важно для определения тактики хирургом).
Трансторакальное УЗИ
Эхокардиография через грудную клетку проводится в кабинете ультразвуковой или функциональной диагностики. Иногда в стационаре из-за тяжести пациента и невозможности транспортировки для его обследования используют переносной аппарат УЗИ. Медсестра или врач просят больного раздеться сверху до пояса, в том числе необходимо снять нижнее белье женщинам. Далее пациенту необходимо лечь на кушетку на левый бок и положить левую руку под голову. При этом головной конец кушетки немного приподнят — так достигается максимальное расстояние межреберных промежутков для лучшей визуализации сердца.
Положение больного по отношению к врачу может быть различное, все зависит от предпочтений последнего и обустройства кабинета. Пациент может быть повернут лицом или спиной к доктору, головой к аппарату или от него.
Специалист смазывает датчик УЗ-проводящим гелем для лучшего контакта с кожей, прикладывает его к левой части грудной клетки, визуализирует сердце, выводя стандартные позиции его для произведения измерений.
Чреспищеводное ЭХОКГ
Чреспищеводное ЭХО проводится строго натощак в кабинете УЗИ или функциональной диагностики. Берут согласие пациента на проведение исследования, объяснив перед этим всю его суть и ход событий. Горло орошают лидокаином с помощью спрея, просят удалить зубные протезы и лечь на кушетку на левый бок, согнув ноги в коленях и положив руки под щеку или на живот. В рот вставляется загубник, чтобы пациент не прикусил зонд. Затем врач вводит эндоскоп. В начале просит больного совершить глотательные движения для более легкого продвижения аппарата. Доведя до определенной позиции, врач начинает само обследование. Оно длится 10-20 минут.
ЭХОКГ с контрастом
При использовании контрастного вещества его вводит в одну из вен или артерий на бедре — зависит от вида препарата и цели исследования. При этом УЗ датчик остается на пациенте, чтобы вовремя зарегистрировать все данные и провести измерения.
Расшифровка результатов
Во время исследования врач оценивает линейные размеры и объемы камер сердца, локальную и общую (фракция выброса) сократимость и скорость кровотока через клапаны, в сосудах.
Основные показатели2:
| Показатель | Значение для женщин | Значение для мужчин | ||||||
|---|---|---|---|---|---|---|---|---|
| норма | незначительное нарушение | умеренное нарушение | значительное нарушение | норма | незначительное нарушение | умеренное нарушение | значительное нарушение | |
| Толщина межжелудочковой перегородки | 6-9 мм | 10-12 мм | 13-15 мм | более 16 мм | 6-10 мм | 11-13 мм | 14-16 мм | более 17 мм |
| Толщина задней стенки левого желудочка | 6-9 мм | 10-12 мм | 13-15 мм | более 16 мм | 6-10 мм | 11-13 мм | 14-16 мм | более 17 мм |
| Масса миокарда левдого желудочка (ММЛЖ) | 66-150 г | 151-171 г | 172-192 г | более 193 г | 66-150 г | 151-171 г | 172-192 г | более 193 г |
| Индекс ММЛЖ (более значимый показатель — учитывает рост пациента) | 43-95 г/м2 | 96-108 г/м2 | 109-121 г/м2 | более 122 г/м2 | 49-115 г/м2 | 116-131 г/м2 | 132-148 г/м2 | более 149 г/м2 |
| Фракция выброса | более 55% | 45-54% | 30-44% | менее 30% | более 55% | 45-54% | 30-44% | менее 30% |
| Сократимость | не нарушена |
В заключении пациент может обнаружить следующие термины:
- акинез — отсутствие сокращения мышцыстенки;
- гипокинез — минимальное сокращение;
- дискинез — асинхронность сокращений стенок;
- гипертрофия — утолщение;
- диастолическая дисфункция — нарушение расслабления сердечной мышцы;
- систолическая дисфункция — нарушение сократительной способности миокарда;
- дилатация — расширение полости.
Что показывает ЭХОКГ
В процессе проведения процедуры врач проводит структурную визуализацию и гемодинамическую (допплерография)3.
Структурная визуализация включает:
- Визуализация перикарда (например, для исключения перикардиального выпота);
- Визуализация левого или правого желудочка и их полостей (для оценки гипертрофии желудочков, аномалии движения стенок, а также для визуализации тромбов);
- Визуализация клапанов (митральный стеноз, стеноз аорты, пролапс митрального клапана);
- Визуализация магистральных сосудов (рассечение аорты);
- Визуализация предсердий и перегородок между камерами сердца (врожденный порок сердца, травматические повреждения).
Допплерография:
- Визуализация кровотока через сердечные клапаны (клапанный стеноз и регургитация)
- Визуализация кровотока через камеры сердца (расчет сердечного выброса, оценка диастолической и систолической функции сердца)
ЭХОКГ при сердечной недостаточности
- Дает возможность определить причины развития хронической формы (ХСН)
- Фракция выброса левого желудочка:
- снижена (систолическая ХСН);
- нормальная (диастолическая ХСН).
- Оценка диастолической функции;
- Размеры полостей сердца;
- Систолическое давление легочной артерии (норма до 50 мм рт ст);
- Жидкость в полости перикарда.
ЭХОКГ при нарушениях ритма сердца
Важно! Тахикардия затрудняет проведение исследования и точность оценки полученных результатов.
Используется трансторакальная ЭХОКГ и ЧП ЭХОКГ.
Важные параметры:
- Размеры полостей сердца, особенно предсердий
- Наличие тромбов
- Оценка фракции выброса не всегда достоверна
ЭХОКГ для оценки состояния онкологических больных
Поражение сердца у онкологических больных:
- опухолевая интоксикация;
- кардиотоксичность химиопрепаратов;
- кардиотоксичность лучевой терапии.
Показания к специализированной эхокардиографии для определения кардиотоксичности:
- всем пациентам с онкологическими заболеваниями перед началом лечения;
- получающим химиотерапию или лучевую терапию (после каждого курса);
- получавшим в прошлом химиотерапию или лучевую терапию (регулярность зависит от схемы лечения).
Сравнительная характеристика ЭХОКГ с другими методами
Эхокардиография несмотря на свою огромную пользу остается все-таки субъективным методом. Врачами по-разному проводятся измерения и трактуются некоторые показатели. Порой одной ЭХО-КГ бывает недостаточно или провести ее невозможно в силу каких-либо причин. Тогда на помощь придут другие методики исследования сердца:
- Электрокардиограмма — самый простой способ выявить сердечные проблемы. Аппаратами ЭКГ оснащены все лечебно-профилактические учреждения страны и машины скорой помощи. ЭКГ выявляет нарушения ритма и дает вероятную характеристику локальной сократимости (изменения при инфаркте миокарда), однако при ЭХО-КГ все может выглядеть совершенно по-другому.
- Рентгенография органов грудной клетки позволяет определить границы сердца и выявить кардиомегалию. Для точной диагностики причин необходима визуализация органа.
- Магнитно резонансная томография используется для уточнения данных эхокардиографии, изучения морфологии, функций сердечных камер, клапанов. Сейчас она все больше используется для диагностики некоронарогенных болезней миокарда, различных кардиомиопатий.
- Компьютерная томография с контрастированием очень эффективна при исследовании коронарных артерий. Ее стоимость меньше КАГ (коронароангиография) Также можно определить все размеры и объемы сердца, но не даст возможности видеть его работу в реальном времени.
- Коронарная ангиография (КАГ) — “золотой стандарт” в исследовании коронарных артерий с помощью контрастного вещества с выявлением стенозов и последующим возможным их стентированием (способ расширения просвета сосуда). Ее недостатки — очень высокая стоимость и инвазивность процедуры.
- Позитронно-эмиссионная томография — редкое исследование с введением радиофармпрепарата. Прекрасно визуализирует участки с недостаточным кровоснабжением (ишемия) миокарда
Эхокардиография является основным и самым доступным методом визуализации сердца, позволяющим поставить точный диагноз, своевременное лечение, а также оценить его эффективность. Несмотря на субъективность метода, при постоянном обучении, повышении квалификации, обмене опытом с коллегами специалист повышает свою грамотность в обследовании и сводит к минимуму возможность ошибок.
Эхокардиография не стоит на месте. Продолжаются попытки дополнить метод все новыми возможностями визуализации, некоторые из них позволяют максимально объективно проводить исследования и минимизировать различия толкования между разными специалистами.
Источники:
- 1. Саидова М.А. Чреспищеводная эхокардиография: показания, техника проведения. — Болезни сердца и сосудов, №4 2007.
- 2. Marwick T.H., пер. с англ.: к.м.н. Крикунова П.В. Рекомендации по применению эхокардиографии при артериальной гипертензии у взрослых: отчет Европейской ассоциации по сердечно-сосудистой визуализации (EACVI) и Американского эхокардиографического общества (ASE). Системные гипертензии. №2 2017.
- 3. Ishak A Mansi, MD. Echocardiography. — Medscape, Jan 2014.