Добавил:
Upload
Опубликованный материал нарушает ваши авторские права? Сообщите нам.
Вуз:
Предмет:
Файл:
Оказание первой реанимационной помощи.doc
Скачиваний:
6
Добавлен:
14.09.2019
Размер:
1.58 Mб
Скачать
Недостаточная
эффективность реанимации может быть
связана с типичными ошибками.
Ошибки
при проведении ИВЛ:
-
Воздух
не проходит. Не восстановлена проходимость
дыхательных путей. Возможно, неправильно
запрокинута голова, западение языка,
инородные предметы в ротовой полости. -
Воздух
проходит не в легкие, а в желудок –
неправильное положение дыхательных
путей. Следует удалить воздух из желудка,
повернув пострадавшего на бок и надавив
на область желудка. При этом возможна
рефлекторная рвота. Нужно повернуть
пострадавшего на бок, очистить ротовую
полость и продолжить ИВЛ. -
Обязательно
нужно освободить пострадавшего от
сдавливающей одежды: расстегнуть
ремень, ослабить галстук, воротник и
т.д. -
Отсутствие
эффекта может быть связано с отсутствием
герметичности между ртом пострадавшего
и спасателя . -
Возможно,
плохо зажат нос. -
Избыточный
выдох. Может привести к гипервентиляции
у спасателя и даже потере сознания.
Вдувание должно быть спокойным, не
форсированным. -
Резкое
сильное вдувание может привести к
рефлекторной рвоте у пострадавшего. -
Ошибкой
является отсутствие контроля за
экскурсиями грудной клетки.
Ошибки
при проведении непрямого массажи сердца:
-
Неправильно
выбрана точка на грудине. Выше и ниже
нужной точки (середина нижней трети
грудины, выше мечевидного отростка)
реанимация неэффективна и даже опасна. -
Недостаточный
прогиб грудной клетки (менее чем на 4-5
см). -
Избыточное
давление и неправильное приложение
компрессий могут привести к перелому
ребер. Это не является противопоказанием
к дальнейшей реанимации, но говорит о
том, что реанимация не совсем правильно
осуществляется. -
Реанимация
должна проводиться только на твердой
ровной поверхности. Недопустимо
подкладывать под лопатки кирпичи, доски
и т.п. -
Руки
спасателя должны быть максимально
выпрямлены. Он должен находиться строго
в рекомендованной позе, производя
компрессии массой тела, а не силой рук. -
Недостаточный
темп компрессий. Компрессии должны
осуществляться со скоростью 100 толчков
в минуту.
7. Отработка практических навыков сердечно-легочной и мозговой реанимации на тренажере «Максим 3»
Тренажер
«Максим 3» предназначен для обучения
сердечно-легочной и мозговой реанимации.
Тренажер
позволяет проводить следующие манипуляции:
—
непрямой массаж сердца;
-искусственную
вентиляцию легких (ИВЛ) способами «изо
рта в рот» и «изо рта в нос»;
—
имитировать состояние пострадавшего
(пульс, зрачки и т.д.)
Контролировать:
—
правильность положения головы и состояние
поясного ремня;
-правильность
проведения непрямого массажа сердца;
—
достаточность воздушного потока при
проведении ИВЛ;
—
правильность проведения тестовых
режимов реанимации пострадавшего одним
или двумя спасателями;
—
состояние зрачков пострадавшего.
Технические
характеристики
Тренажер
снабжен электронным пультом контроля,
с помощью которого определяется
правильность положения головы, состояние
поясного ремня, достаточность вдуваемого
воздуха, усилие компрессии, правильность
положения рук при непрямом массаже
сердца, правильность проведения
реанимации одним или двумя спасателями,
состояние зрачков, появление пульса.
Тренажер
можно использовать в трех режимах:
-
Учебный
– используется для отработки отдельных
элементов реанимации; -
Тестовый
– режим реанимации одним спасателем; -
Тестовый
режим реанимации двумя спасателями.
После
правильного проведения комплекса
реанимации тренажер автоматически
«оживает»: появляется пульс на сонной
артерии, что сопровождается звуковыми
сигналами, сужаются зрачки.
Электронный
пульт контроля позволяет наглядно
демонстрировать процесс реанимации.
Подготовка
тренажера
-
Положить
тренажер горизонтально, подключить
адаптер к сети 220В 50 Гц или специальным
кабелем к автономному источнику 12-14В. -
Включить
тумблер подачи питания, расположенный
на задней панели электронного пульта.
При этом на пульте включится зеленый
сигнал «ВКЛ. СЕТЬ», а также красные,
сигнализирующие о том, что пояс
пострадавшего не расстегнут, а голова
не запрокинута (аналогичные сигналы
на настенном табло).
Режимы
использования
Учебный
режим
Используется
для отработки отдельных действий. Каждое
действие контролируется сигналом на
табло. Зеленый – правильно, красный –
не правильно.
Порядок
действий
-
Обеспечить
правильное запрокидывание головы. При
правильных действиях (угол запрокидывания
15-200
) включается зеленый сигнал. -
Расстегнуть
пояс. Включится зеленый сигнал «Пояс
расстегнут» -
Правильно
расположить руки на грудине пострадавшего.
При неправильном положении – красный
сигнал. -
Начать
компрессии. Зеленый сигнал «Положение
рук» загорится при прикладываемом
усилии 25± 2 кгс и глубине продавливания
3-5 см. При усилии больше 32 кгс и смещении
грудины более, чем на 5 см, включается
2 красных сигнала «Перелом ребер». -
Провести
по правилам ИВЛ. Зеленый сигнал
«Нормальный объем воздуха» включается
при скорости воздушного потока не менее
2 л/с и объем не менее 400-500 см3. -
Проконтролировать
на сонной артерии тренажера наличие
пульса можно, включив кнопку «Пульс». -
Проверить
состояние зрачков пострадавшего,
оттянув веко вверх. Зрачки расширены
– пострадавший в состоянии клинической
смерти. При включении кнопки пульса
зрачки сужаются. Кроме этого при каждом
правильном нажатии при выполнении
непрямого массажа сердца происходит
сужение зрачков. -
В
случае работы с демонстрационным табло,
вся световая индикация о действиях
спасателей идентична сигналам на
электронном пульте. -
После
выполнения всех учебных действий
необходимо нажать кнопку «Сброс».
Включится зеленый индикатор «Сброс».
Режим
реанимации одним спасателем (режим
«2-15»)
Порядок
действий:
-
Нажать
кнопку «Сброс». Включится зеленый
индикатор «Сброс». -
Убедиться
в правильном положении головы (зеленый
сигнал). -
Расстегнуть
пояс (зеленый сигнал). -
Выбрать
режим 2-15, нажав на кнопку. -
Начать
реанимационные мероприятия (2 ИВЛ и 15
компрессий, 5-6 циклов в течение минуты). -
При
неправильных действиях включается
один из красных сигналов на пульте
контроля и красный сигнал «Сбой режима».
При верных действиях спасателя через
1 минуту тренажер «оживает» появляется
пульс на сонной артерии, зрачки сужаются.
Реанимации
двумя спасателями (режим «1-5»)
-
Нажать
кнопку «Сброс». Включится зеленый
индикатор «Сброс». -
Убедиться
в правильном положении головы (зеленый
сигнал). -
Расстегнуть
пояс (зеленый сигнал). -
Выбрать
режим «1-5», нажав на кнопку. -
Начать
реанимационные мероприятия (1 ИВЛ и 5
компрессий, 10-12 циклов в течение минуты). -
При
неправильных действиях включается
один из красных сигналов на пульте
контроля и красный сигнал «Сбой режима».
При верных действиях спасателя через
1 минуту тренажер «оживает» появляется
пульс на сонной артерии, зрачки сужаются. -
После
окончания работы с тренажером выключить
тумблер подачи питания на задней панели,
при этом погаснет зеленый сигнал «ВКЛ.
СЕТЬ». Отключить блок питания от сети.
ЛИТЕРАТУРА
-
Акулов
А.Н., Ивершин А.П., Кейзер Б.Б. Опыт работы
реанимационной бригады при транспортировке
пострадавших в результате землетрясения
// Дальневосточный мед. журнал. — 1995. —
№1. – С.24. -
Богоявленский
И.Ф Оказание первой медицинской, первой
реанимационной помощи на месте
происшествия и в очагах чрезвычайных
ситуаций. — Санкт-Петербург: «ОАО Медиус»,
2005. – 307 с. -
Барчук
Н.И. Медицина экстремальных ситуаций.
Минск: Высш. Шк., 1998. – 240 с. -
Бубнов
В.Г., Петров С.В. Первая помощь в
экстремальной ситуации. Практическое
руководство. – М.:АСТ, 2010, — 96 с. -
Великорецкий
А.К Первая помощь до прихода врача. –
М: «Медицина», 1972. – 95 с. -
Основы
безопасности жизнедеятельности и
первой медицинской помощи / Под ред.
Р.И. Айзмана, С.Г. Кривощекова,
И.В.Омельченко. – Новосибирск, Сибирское
университетское изд-во, 2004. – 396 с. -
Особенности
патологии поражения, диагностики и
оказания экстренной медицинской помощи
населению при стихийных безствиях и
других катастрофах (Частные вопросы
медицины катастроф) / Под ред. Рябова
Г.А.- М: РАМН, 1993. — 208 с. -
Первая
помощь / Под ред. онитенко Ю.Ю. —
Санкт-Петербург, «Норинт», 2004. – 224 с. -
Ужегов
Г.Н. Большая энциклопедия доврачебной
помощи. – М.: «ОЛМА МедиаГрупп», 2009. —
528 с. -
Физиология
человека / Под ред. Р.Шмидта, Г.Тевса. в
3х т. Изд.2-е. — М: «Мир», 1996. -
Хван
Т.А., Хван П.А. Безопасность жизнедеятельности.
Практикум. — Ростов-на-Дону: «Феникс»,
2006. – 317 с. -
Шаховец
В.В.. Виноградов А.В. Первая медицинская
помощь в чрезвычайных ситуациях. — М:
«Редакция журнала «Военные знания»,
2000. – 56 с.
ОКАЗАНИЕ
ПЕРВОЙ РЕАНИМАЦИОННОЙ ПОМОЩИ В
ЭКСТРЕМАЛЬНЫХ СИТУАЦИЯХ С ОТРАБОТКОЙ
ПРАКТИЧЕСКИХ НАВЫКОВ НА ТРЕНАЖЕРЕ
Составитель
Анна Алексеевна Николаева
Учебно-методическое
пособие
Федеральное
государственное бюджетное образовательное
учреждение высшего профессионального
образования
«Нижегородский
государственный университет
им.Н.И.Лобачевского»
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
27.03.2015167.94 Кб3ОИ.doc
- #
- #
- #
- #
- #
- #
- #
- #
Типичные ошибки при проведении непрямого массажа сердца
• Нет жесткой основы для проведения массажа сердца.
• Резкие, рывкообразные и поэтому слишком короткие массажные толчки.
• Не вертикальное направление массажного толчка.
• Паузы более 5 секунд при переходе от массажа к ИВЛ и обратно.
• Сдавление груди в проекции мечевидного отростка, а не нижней половины грудины — опасность повреждения печени при переломе мечевидного отростка грудины.
• Смещение массажной площадки в стороны от средней линии — опасность множественных переломов ребер вплоть до «разбитой грудной клетки» и неэффективной фазой декомпрессии.
• Руки отрываются от грудины и резко ставятся на нее снова — опасность повреждений ребер.
• Спасающий забывает регулярно контролировать эффективность своих действий.
Как избежать ошибок
• Чем больше масса тела спасающего, тем меньше переломов ребер. Этот парадокс связан с тем, что ему достаточно небольших наклонов корпуса, чтобы достичь прогиба груди пациента на 5 см, в то время, как «щуплый» реаниматор этой цели добивается за счет увеличения скорости толчка.
• Проверяйте каждый раз: массажная площадка находится на два пальца выше конца грудины, а не на нем!
• Выполняйте массаж, «зависнув» над телом пациента, чтобы избежать толчков в боковом направлении!
• Следите, чтобы пальцы массирующих ладоней были направлены вверх, выполняя массаж лишь основанием ладони!
Специалисты — представители большинства Европейских стран, включая Россию, периодически обновляют стандарты и правила проведения реанимации. Этим руководит Европейский Реанимационный Совет (European Resuscitation Council) на основании анализа сотен тысяч проведенных реанимаций в разных странах Европы. Далее в тексте — современный Стандарт сердечно-легочной реанимации, предложенный в 2005 году Европейским Реанимационным Советом.
Порядок выполнения реанимационных мероприятий
по рекомендациям Европейского Реанимационного Совета
2005 года
1. При обнаружении лежащего неподвижно человека, прежде всего, убедитесь в собственной безопасности!
• Отсутствие оголенных электропроводов.
• Пет разлития горючих или взрывоопасных жидкостей.
• Пригодная для дыхания атмосфера.
• Нет грозящих падением деталей строительных конструкций.
• Устойчивость аварийного транспортного средства.
2. Встряхните пострадавшего за плечи и громко окликните его: «Что с вами?» (фото 39). Рекомендуется сделать это дважды.

3. Если пострадавший не р е а г и р у е т на о к л и к и встряхивание — немедленно позовите на помощь кого-либо из
окружающих: Просто попросите остаться пока с вами (фото 40).

4. Примените один изописанных выше приемов восстановления проходимости дыхательных путей. Рекомендуется и спользовать прием запрокидывания головы с приподниманием подбородка (фото 41).

5. Для того, чтобы проверить, дышит пострадавший или нет, наклонитесь щекой к его лицу так, чтобы можно было видеть его грудь. В течение 10 секунд попытайтесь:
• УВИДЕТЬ дыхательные движения грудной клетки;
• УСЛЫШАТЬ шум дыхания;
• ПОЧУВСТВОВАТЬ тепло выдыхаемого воздуха своей щекой (фото 42), иначе говоря, определить «признаки жизни».

6. Если дыхание есть, переведите пострадавшего в « стабильное боковое положение» (фото 43), вызовитескорую медицинскую помощь, регулярно проверяйте правильность дыхания.

7. Если дыхание отсутствует, немедленно попросите помощника вызвать скорую медицинскую помощь, обязательно указав при этом на отсутствие дыхания и сознания (фото 44). ВНИМАНИЕ! Тотчас после остановки сердца у пострадавшего могут оставаться слишком частые или, наоборот, редкие и шумные вдохи! Не путайте их с нормальным дыханием! При любых сомнениях действуйте как при отсутствии дыхания!

8. Немедленно приступайте к проведению 30 массажных толчков подряд (фото 45). Не забывайте о темпе массажа 100 в минуту! Не забывайте о глубине массажных толчков: 4-5 см!

9. Сделайте два искусственных вдоха, по возможности, используя средства защиты органов дыхания (фото 46). Не забывайте о постоянном поддержании проходимости дыхательных путей!.

10. Чередуйте серии массажных толчков с искусственными вдохами в соотношении 30 толчков: 2 вдоха: 30 толчков: 2 вдоха и так далее до прибытия скорой медицинской помощи (фото 47,48).

Бели спасающих больше чем один, они меняются каждые 1-2 минуты, чтобы предотвратить усталость. Старайтесь не прерывать массаж сердца во время смены реаниматоров.
Метод реанимации «только массаж» может использоваться в следующих случаях:
• если вы не в состоянии или не можете заставить себя дышать кому-либо «рот в рот», допускается проводить только компрессии грудной клетки;
• если проводится только массаж, он должен быть непрерывным, не реже 100 толчков в 1 минуту;
• паузу для повторного контроля состояния пострадавшего сделайте только если он начнет дышать сам; других поводов для прерывания реанимации быть не должно. Не прекращайте реанимации до следующих случаев:
• прибывает скорая медицинская помощь и принимает проведение реанимации «из рук в руки»;
• пострадавший начинает дышать самостоятельно;
• крайняя усталость при длительной реанимации не позволяет вам эффективно продолжать ее (полное мышечное истощение).
Если пострадавший начал дышать сам, но остается без сознания, переведите его в стабильное боковое положение:
• ближнюю к вам руку пострадавшего отведите под прямым углом к телу и слегка согните в локте ладонью вверх (фото 49);

• той вашей рукой, что ближе к голове пострадавшего, возьмите его другую руку в замок, ладонь к ладони и приложите ладонь пострадавшего к его щеке фиксируя своими пальцами голову пострадавшего;
• другой рукой согните дальнее от вас колено пострадавшего подтянув его вверх (фото 50);
• давлением руки на колено бережно поверните пострадавшего на себя, удерживая его голову на своей ладони так, чтобы она поворачива лась одновременно с туловищем;
• бережно уложите его так, как показано на фото 51;
• еще раз проверьте дыхание и пульс.

Продолжайте наблюдать за состоянием пострадавшего до прибытия скорой медицинской помощи. В любой момент будьте готовы возобновить проведение реанимации.
Из этой статьи вы узнаете: в каких ситуациях нужно проводить искусственное дыхание и непрямой массаж сердца, правила проведения сердечно-легочной реанимации (СЛР), последовательность действий при остановке сердца у потерпевшего. Распространенные ошибки при выполнении закрытого массажа сердца и искусственного дыхания, способы их устранения.
Непрямой массаж сердца (сокращенно НМС) и искусственное дыхание (сокращенно ИД) – основные компоненты сердечно-легочной реанимации (СЛР), которую проводят людям при остановке дыхания и кровообращения. Эти мероприятия позволяют поддержать поступление к головному мозгу и сердечной мышце минимального количества крови и кислорода, которые необходимы для сохранения жизнедеятельности их клеток.
Однако даже в странах с часто проводимыми курсами по технике искусственного дыхания и непрямого массажа сердца, реанимационные мероприятия проводятся лишь в половине случаев наступления остановки сердца за пределами лечебного учреждения. Выполнение реанимационных мероприятий – единственный шанс на жизнь у человека с остановкой сердца и дыхания.
Современные рекомендации по СЛР идут по пути максимального упрощения реанимационных действий. Одна из целей такой стратегии – максимальное привлечение людей, находящихся вблизи от потерпевшего, к оказанию помощи. Клиническая смерть – это та ситуация, когда лучше сделать что-то неправильно, чем совершенно ничего не предпринимать.
Именно из-за этого принципа максимального упрощения реанимационных мероприятий в рекомендации внесена возможность проведения только НМС, без ИД.
Искусственное дыхание «рот в нос» выполняется в случае, если открыть рот больному не удаётся (например, из-за спазма).
•Уложив пострадавшего на прямую поверхность, запрокинуть ему голову (если для этого нет противопоказаний).
•Проверить проходимость носовых путей.
•По возможности челюсть нужно выдвинуть.
•После максимального вдоха нужно вдувать воздух в нос пострадавшему человеку, одной рукой плотно закрывая ему рот.
•После одного вдоха посчитать до 4 и делать следующий.
Если случилось отравление или сердечный приступ, получена травма или глубокий порез, необходимо вызвать скорую помощь. Согласно данным Росстата, только 61 % опрошенных ждали приезда медицинской бригады менее 20 минут. В остальных случаях ожидание длилось в среднем 40 минут. В этот период пострадавшему также необходима первая помощь. Часто от грамотности действий человека, оказывающего эту помощь, зависит жизнь пострадавшего.
Среди ваших знакомых вряд ли найдется тот, кто ни разу не читал, не слышал или не видел, как правильно делать искусственное дыхание, накладывать шину при переломе или жгут при кровотечении. Но мало кому приходилось применять эти знания на практике. Тем более правильно. И это приводило к осложнению состояния пострадавшего.
Какие ошибки чаще всего допускают при оказании доврачебной помощи?
1. Перемещение человека, получившего травмы.
Если пострадавший получил перелом при падении с высоты, ДТП или стихийном бедствии, каждое его передвижение, попытки поднять на ноги или изменить положение тела недопустимы. Из-за этих действий возникают кровотечения, смещение поврежденных позвонков, разрывы внутренних органов и спинного мозга. Передвижение пострадавшего допустимо только в экстренных ситуациях, например, при высокой вероятности взрыва автомобиля, в котором он находится.
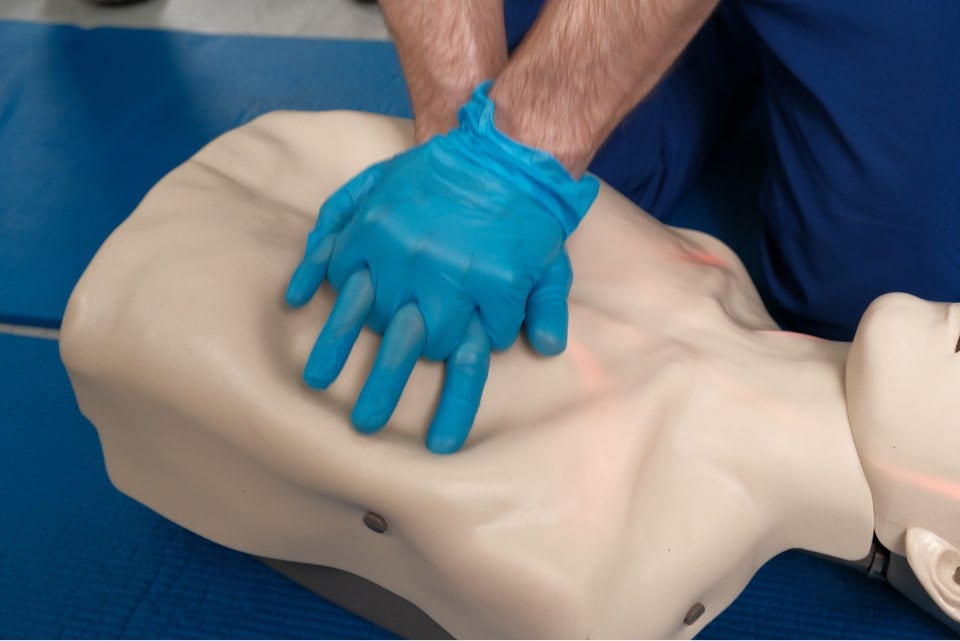
2. Неверный или необоснованный массаж сердца.
Если обнаружили человека, потерявшего сознание, не спешите сразу начинать массаж сердца. Для начала проверьте пульс. Если получилось прочувствовать его, значит массировать сердце не нужно. Если пульсация отсутствует, то массаж сердца следует выполнять таким образом:
- надавливать основанием ладони, не отрывая руки от грудной клетки.
Правильное положение руки при массаже сердца: на 4 см выше от конца грудины. Другое расположение ладони может привести к перелому ребер;
- нажимать уверенными плавными толчками;
- надавливать только вертикально.
3. Применение жгута при каждом сильном кровотечении.
Большинство людей думает, что каждое сильное кровотечение останавливается только при помощи жгута. На самом деле он необходим только при повреждении артерии.
Если из раны обильно вытекает пульсирующая струя крови ярко-алого цвета, значит, повреждена артерия. Необходимо быстро остановить потерю крови, которая блокируется только перетягиванием артерии выше места повреждения.
Чем перетягивать при повреждении артерии:
- жгутом;
- ремнем;
- крепкой веревкой.
Правила наложения:
- жгут накладывается только при повреждении артерии при ранении плеча или бедра;
- должен находиться выше раны, но максимально близко к ней;
- накладывают только поверх одежды, тканевой или бинтовой подкладки;
- перед наложением жгут необходимо поместить за поврежденную конечность и растянуть;
- остановку кровотока обеспечивает первый оборот жгута. Каждый последующий оборот приблизительно наполовину перекрывает предыдущий;
- время наложения необходимо зафиксировать и передать врачу или указать в записке и поместить под жгут;
- наложенный жгут всегда должен быть виден. Его нельзя закрывать одеждой;
- артерия может быть пережата не больше 30 минут зимой и 60 минут летом;
- когда жгут наложен, конечность необходимо обездвижить и утеплить.
Что делать, если допустимое время наложения жгута закончилось, а скорая помощь не подоспела:
- пальцем прижать артерию выше жгута;
- снять его на 15 минут;
- слегка помассировать поврежденную конечность, если есть возможность;
- наложить жгут повторно немного выше предыдущего места;
- повторно пережать артерию жгутом можно максимум на 15 минут.
Если у пострадавшего кровотечение темного цвета, значит, повреждена вена и наложения тугой повязки будет достаточно.
4. Наклон головы назад при кровотечении из носа.
Если кровотечение из носа и удалось остановить наклоном головы назад, то избавиться от причины его появления таким способом не выйдет. В результате подобных действий кровь стекает в желудок и провоцирует другие осложнения.
Чтобы остановить кровоток, чаще всего достаточно опустить голову вперед и плотно закрыть ноздри ватными тампонами.
5. Попытки разжать зубы при судорогах.
Если у человека начался приступ эпилепсии, ни в коем случае нельзя разжимать ему челюсти. Тем более твердыми предметами. Такие действия наносят вред зубам и могут привести к перекрытию трахеи.
Правильные действия при приступе эпилепсии:
- пострадавшего повернуть на бок;
- обеспечить сохранение позы до прекращения приступа.
6. Нанесение масла на ожоги.
Смазывание ожога маслом не облегчает состояние пострадавшего. Это бесполезная трата времени.
Ожог обрабатывается прохладной водой. Таким образом снижается температура поврежденных тканей. Далее на пораженный участок наносится специальная мазь.
7. Самостоятельное вправление вывихов непрофессионалом.
Человек без медицинского образования не способен определить, какая именно травма получена пострадавшим: ушиб, перелом или вывих. Поэтому самостоятельно вправлять что-либо опасно. Такие действия приводят к усугублению проблемы, а не ее решению. Правильные действия: дождаться приезда скорой помощи.
8. Неверное наложение шины.
Чаще всего люди, оказывающие доврачебную помощь, допускают следующие ошибки при наложении шины:
- стремятся выправлять место перелома;
- не накладывают тканевую прокладку между шиной и конечностью;
- ограничиваются фиксацией только участка с переломом. Правильно: обездвижить и прилегающие суставы.
9. Хлопки по спине поперхнувшегося.
Хлопать по спине пострадавшего опасно. Постукивания приводят к проникновению постороннего предмета глубже в дыхательные пути.
Безопасные действия:
- руками обхватить подавившегося сзади;
- резко надавить на солнечное сплетение.
10. Самостоятельное удаление травмирующего предмета из раны.
Обнаружили в ране у пострадавшего режущий предмет: осколок стекла, кусок металла или пластика? Не извлекайте его самостоятельно: он может сдерживать кровотечение. Удалять травмирующие предметы из раны может только врач через проведение операции.
Запомните эти распространенные ошибки, которые допускаются при оказании доврачебной помощи. Они осложняют состояние пострадавших и могут привести к летальному исходу. Облегчайте их самочувствие до приезда бригады скорой помощи правильно.
Если вы не работаете на скорой или в «горячих точках», то ситуации, в которых кому-то угрожает опасность, в вашей жизни встречаются довольно редко. Однако происходят они всегда в неподходящее время – когда мы не готовы. И тогда можно оказать первую помощь и даже спасти жизнь, а можно и довольно серьезно навредить. MedAboutMe рассказывает, какие самые частые ошибки совершают люди и как их не допустить.
Без паники!
Самая первая ошибка – начинать паниковать и хвататься за голову (хотя хуже хвататься за смартфон и снимать ролик). Взять себя в руки очень важно, как минимум, для того, чтобы позвонить и вызвать специалистов на помощь. В некоторых ситуациях счет идет на минуты, и тратить их на собственные переживания никак нельзя.
Согласно соцопросам, большинство россиян (более 60%) не считает оказание первой помощи своей задачей. Причем основные причины – нет знаний и навыков (82%), опасение навредить (67%).
Но порой первая помощь требует совсем небольших усилий!
Как правильно вызвать скорую помощь?
Самостоятельно позвонить несложно. Намного сложнее добиться, чтобы кто-то из окружающих это сделал. У реаниматологов есть печальные истории, когда на одного пострадавшего приходились десятки очевидцев – и ни одного звонка в скорую помощь.
Причину нашли психологи: если вокруг вас и пострадавшего собралось больше двух людей, начинается рассредоточение ответственности. Большинство считает, что кто-то уже позвонил или позвонит.
Что делать? Не кричать «вызовите скорую помощь», а обратиться к конкретному человеку и потом уточнить, был ли звонок. Точно также надо действовать, если нужно огородить проезжую часть или встретить бригаду медиков в метрополитене.
Телефон экстренных служб – 112.
Телефон скорой помощи – 103.
По ним можно звонить, даже если ваш номер заблокирован или на счету нет денег.
Не ищите пульс на запястье

Если человек потерял сознание, в первую очередь надо понять, есть ли дыхание и пульс. Большинство умеет определять пульсацию на запястье – во только при нарушениях или остановке кровообращения этот навык практически бесполезен.
Если кровоток нарушается, первым делом кровь будет направляться к самым важным органам – к мозгу и сердцу. А периферические артерии на конечностях будут спазмированы. Так что пульс надо научиться определять на сонной артерии.
Сонная артерия пролегает с краю шейной мышцы, которая идет от угла нижней челюсти (под ухом) вниз. Найдите мышцу, не важно, слева или справа, и сдвиньте пальцы в сторону кадыка. Запомните место, где хорошо ощущается пульсация.
Определяют пульс на сонной артерии у другого человека, прикладывая четыре пальца. Не нажимайте на нее, это опасно. Достаточно легкого касания.
Не нужно давать лекарства!
Немало печальных историй связаны с тем, как людям с подозрением на сердечный приступ добровольные «спасатели» давали нитроглицерин – и не по одной таблетке. Или же при потере сознания, не связанной с сердцем, прибегали к «сердечным» препаратам. Так делать нельзя.
Нитроглицерин – препарат, который дают по показаниям и только на фоне высокого давления. Если инфаркт миокарда или иная сердечная патология развиваются на фоне пониженного давления, у человека может развиться кома. У остальных «сердечных лекарств» тоже немало противопоказаний.
Людям в полубессознательном или бессознательном состоянии нельзя ничего засовывать или вливать в рот. Даже в том случае, если причина состояния – диабет и что-то сладкое могло бы помочь.
Все препараты – только если пострадавший ориентируется в происходящем и сообщает, что ему нужно. Кроме того, о названии лекарства и дозе нужно будет сообщить сотрудникам скорой помощи.
Ложку в рот при эпилепсии? Забудьте это немедленно!
Удивительно, но среди россиян старше 30 лет 90% хоть раз видели приступ эпилепсии, а правильно реагировать на него умеют немногие.
- Самый стойкий и самый опасный миф о помощи при эпилептическом приступе: нужно вставить в рот ложку. Большинство до сих пор уверены, что при припадке человек откусит себе язык, поэтому нужно обязательно разжать зубы и всунуть в рот предмет потверже. Он уже стоил многим больным эпилепсии зубов, а некоторым и более серьезных последствий, когда зубные осколки попадали в дыхательные пути или пищевод.
- Есть и более странные убеждения: что надо вставить в рот плотную трубку (например, футляр от пишущей ручки) или же вытянуть язык и приколоть его к воротнику. Никакой пользы от перечисленных манипуляций нет, а вред огромен.
Все это нужно немедленно забыть, а если кто-то на ваших глазах пытается такое сделать или советует, уберечь больного от вредительства. Еще раз: даже пена розового цвета – не повод засовывать что-то в рот!
Единственное, что действительно необходимо: подложить что-нибудь мягкое под голову или постараться придерживать ее, оберегая от ударов. Можно также попробовать аккуратно повернуть человека на бок, чтобы избежать аспирации пеной. Если не выходит – повернуть на бок по окончании судорог.
Ну и позвонить в скорую помощь, засечь длительность приступа и побыть с человеком до ее приезда.
Температурные ожоги лечим только водой!
Никакой мочи, масла, сметанки, спиртовых растворов и прочих субстанций. Места ожогов нужно держать под прохладной водой (не ледяной) как минимум 15 минут, оптимально – пока обожженное место не онемеет. Это нужно, чтобы тепловая энергия не распространялась и не травмировала глубокие ткани.
После онемения накладываем любую стерильную повязку и ждем врачей или едем в травмпункт.
Единственное исключение: химические ожоги. Здесь вода будет только вредить: надо аккуратно снять одежду и постараться стряхнуть вещество с кожи пострадавшего (не голыми руками). Все остальное – дело врачей.
Не надо стучать по спине, если подавился взрослый
Подавиться можно по-разному. Если все сопровождается сильным кашлем, то угрозы жизни нет: воздушный поток проходит, а кусок пищи раздражает горло. Часто в такой ситуации нормальному вдоху мешает страх – так что лучше не хлопать по спине, а помочь успокоиться.
А вот в серьезном случае, когда ни кашлянуть, ни вдохнуть не получается, надо действовать решительно. Но не стучать по спине: кусок пищи может спуститься ниже. Тут нужен прием Хаймлиха (Геймлиха).
- Встаньте сзади подавившегося человека, положите кулак ему на солнечное сплетение так, чтобы большой палец пришелся на место ниже ребер, но выше пупка. Накройте кулак второй рукой.
- Сильно нажмите несколько раз на это место. Там находится диафрагма, воздух из нее сможет вытолкнуть пищу или иной предмет, попавший в горло.
Если подавился ребёнок:
- малыша надо крепко взять за ноги одной рукой, повернуть вниз головой лицом к себе, второй рукой похлопать по спинке. Делайте это над чем-нибудь мягким или коленями второго человека, ребёнок может вырываться;
- второй вариант: положите ребёнка животом себе на левое колено, его ноги зажмите предплечьем, левой рукой удерживайте его плечи и шею, правой похлопайте между лопатками;
- в такой же позе можно надавить на корень языка, чтобы стимулировать кашель или рвоту;
- ребёнка постарше надо уложить на твердую поверхность на живот и постучать между лопатками.
Не надо вытаскивать пострадавших из машины
Если после аварии человек выходит из машины сам, нужно помочь, отвести в сторону, дать возможность сесть или лечь. Не поощрять двигаться, наоборот – в состоянии шока многие не способны оценить, есть ли травмы.
Если же человек зажат в машине, не может двигаться – трогать нельзя. Это опасно смещением позвонков, обломков костей при переломах или обильным кровотечением, если есть проникающая рана. Так ситуация из той, в которой врачи могут помочь, становится инкурабельной («неизлечимой»).
Машины после аварии взрываются крайне редко. А вот негативные последствия активной «помощи» окружающих наблюдаются достаточно часто.
Не надо вытаскивать предметы из раны
К счастью, о том, что нельзя вытаскивать нож из раны, нас уже учит кинематограф. К несчастью, все еще встречаются фильмы, где герой спокойно это делает, зажимает рану рукой и идет дальше. Почему это неверно?
Если острый предмет разрушил ткани, но он в то же время перекрывает сосуды – просто потому, что находится в ране. Дальнейшее кровотечение приостанавливается. А вот когда его удаляют, кровь начинает вытекать особенно сильно. Если повреждены крупные сосуды – пострадавшего можно потерять в считанные минуты.
Что делать? Разговаривать, попробовать прижать место у раны, лучше стерильной салфеткой. Если нет – то просто быть рядом, спросить имя, записать адрес, дождаться врачей.
Наложение жгута – случай особый
Это еще одно стойкое заблуждение: если кровотечение сильное, то нужен жгут. Жгут накладывать надо, если кровь буквально бьет фонтаном, пульсирует, практически видно разорванную артерию. Это редкие ситуации.
Чаще всего кровотечение не настолько мощное и тяжелое. Его можно замедлить, если прижать место раны при помощи салфеток и собственных рук, давящей повязки. А неправильным применением жгута можно вызвать ситуацию, когда придется ампутировать часть тела без показаний – просто из-за последствий неграмотной первой помощи.
Дыхание рот в рот уже не актуально

Совсем недавно нас учили делать искусственное дыхание «рот в рот» и «рот в нос» как стандарт оказания первой помощи. Однако сегодня это стоит оставить врачам – у них есть специальные приспособления, которые действительно работают (мешок Амбу).
Согласно европейским исследованиям, приемы искусственного дыхания при остановке сердца не оказывают влияния на выживаемость пациентов.
Непрямой массаж сердца: новые стандарты
Раньше считалось, что надо делать и массаж, и искусственное дыхание. Начнем с того, что одному человеку это не по силам, а по новым стандартам и двоим будет непросто. Так что в критической ситуации концентрируйтесь на сердце. Как и что делать, если у человека вдруг пропало дыхание и пульс?
- Положить пострадавшего на спину на твердую поверхность.
- Одну ладонь основанием упереть в грудную клетку, сверху крест-накрест положить вторую.
- Энергично и сильно нажимать прямыми руками и ладонями на грудь, так, чтобы грудина прогибалась на 3-4 см.
- Важно: по современным стандартам надо делать 100 нажатий в минуту.
Не останавливаться, если сломалось ребро – это происходит с характерным хрустом, только следить за силой нажатия. Это не лучший вариант, но спасать надо сердце и мозг.
Лучший вариант понять, как сильно и как часто надо нажимать, что делать и что не делать в экстренных ситуациях – пройти курсы первой помощи и опробовать все на манекенах и специальных тренажерах.
Научный подход к созданию в Российской Федерации системы оказания первой помощи пострадавшим. / Лысенко К.И., Дежурный Л.И., Неудахин Г.В. // Вестник РАМН – 2012 – 3
Анализ ошибок при оказании первой помощи и психологической поддержки пострадавшим при различных состояниях и травмах / Марченко Е. В. // Социальные аспекты здоровья населения – 2019 – №3
Сердечно-легочная реанимация. / Мороз В.В., Бобринская И.Г., Васильев В.Ю., и др. // Москва: Федеральный научно-клинический центр реаниматологии и реабилитологии – 2017
Непрямой массаж сердца
Непрямой (закрытый) массаж сердца или компрессия грудной клетки – это сжатие мышц сердца между грудиной и позвоночником в целях поддержания кровообращения человека при остановке сердца. Относится к элементарным реанимационным мероприятиям.
Внимание! Нельзя проводить закрытый массаж сердца при наличии пульса.

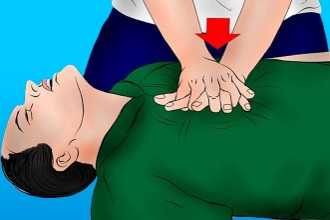
1. Уложите пострадавшего на плоскую твердую поверхность. На кровати и других мягких поверхностях проводить компрессию грудной клетки нельзя.
2. Определите расположение у пострадавшего мечевидного отростка. Мечевидный отросток – это самая короткая и узкая часть грудины, её окончание.
3. Отмерьте 2-4 см вверх от мечевидного отростка – это точка компрессии.
4. Положите основание ладони на точку компрессии. При этом большой палец должен указывать либо на подбородок, либо на живот пострадавшего, в зависимости от местоположения лица, осуществляющего реанимацию. Поверх одной руки положите вторую ладонь. Надавливания проводятся строго основанием ладони – ваши пальцы не должны соприкасаться с грудиной пострадавшего.
5. Осуществляйте ритмичные толчки грудной клетки сильно, плавно, строго вертикально, тяжестью верхней половины вашего тела. Частота – 100-110 надавливаний в минуту. При этом грудная клетка должна прогибаться на 3-4 см.
Грудным детям непрямой массаж сердца производится указательным и средним пальцем одной руки. Подросткам – ладонью одной руки.
Если одновременно с закрытым массажем сердца проводится ИВЛ, каждые два вдоха должны чередоваться с 15 надавливаниями на грудную клетку.


Источник
Сердечно-легочная реанимация (СЛР)
Правила поведения
Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения
Основные признаки жизни у пострадавшего
К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации.
Причины нарушения дыхания и кровообращения
Внезапная смерть (остановка дыхания и кровообращения) может быть вызвана заболеваниями (инфаркт миокарда, нарушения ритма сердца и др.) или внешним воздействием (травма, поражение электрическим током, утопление и др.). Вне зависимости от причин исчезновения признаков жизни сердечно-легочная реанимация проводится в соответствии с определенным алгоритмом, рекомендованным Российским Национальным Советом по реанимации и Европейским Советом по реанимации.
Способы проверки сознания, дыхания, кровообращения у пострадавшего
При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни:
— для проверки сознания участник оказания первой помощи пытается вступить с пострадавшим в словесный и тактильный контакт, проверяя его реакцию на это;
— для проверки дыхания используются осязание, слух и зрение (более подробно техника проверки сознания и дыхания описана в следующем разделе);
— отсутствие кровообращения у пострадавшего определяется путем проверки пульса на магистральных артериях (одновременно с определением дыхания и при наличии соответствующей подготовки). В виду недостаточной точности проверки наличия или отсутствия кровообращения способом определения пульса на магистральных артериях, для принятия решения о проведении сердечно-легочной реанимации рекомендуется ориентироваться на отсутствие сознания и дыхания.
Современный алгоритм проведения сердечно-легочной реанимации (СЛР). Техника проведения давления руками на грудину пострадавшего и искусственного дыхания при проведении СЛР
На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих.
Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы.
При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще.
Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации.
При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали».
При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию:
• место происшествия, что произошло;
• число пострадавших и что с ними;
• какая помощь оказывается.
Телефонную трубку положить последним, после ответа диспетчера.
Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам).
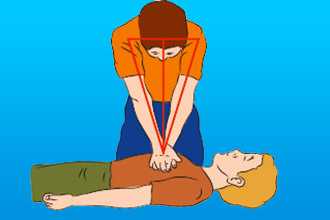
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины.
Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту.
После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания.
Вдохи искусственного дыхания выполняются следующим образом: необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего.
При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки.
В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего.
Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания.
Ошибки и осложнения, возникающие при выполнении реанимационных мероприятий
К основным ошибкам при выполнении реанимационных мероприятий относятся:
— нарушение последовательности мероприятий сердечно-легочной реанимации;
— неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания);
— неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха);
— неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания;
— время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
Самым распространенным осложнением сердечно-легочной реанимации является перелом костей грудной клетки (преимущественно ребер). Наиболее часто это происходит при избыточной силе давления руками на грудину пострадавшего, неверно определенной точке расположения рук, повышенной хрупкости костей (например, у пострадавших пожилого и старческого возраста).
Избежать или уменьшить частоту этих ошибок и осложнений можно при регулярной и качественной подготовке.
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений).
В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.
Реанимационные мероприятия могут не осуществляться пострадавшим с явными признаками нежизнеспособности (разложение или травма, несовместимая с жизнью), либо в случаях, когда отсутствие признаков жизни вызвано исходом длительно существующего неизлечимого заболевания (например, онкологического).
Источник
Правила и техника проведения искусственного дыхания и непрямого массажа сердца
Если пульс на сонной артерии есть, а дыхание отсутствует, немедленно приступают к искусственной вентиляции легких. Сначала обеспечивают восстановление проходимости дыхательных путей. Для этого пострадавшего укладывают на спину, голову максимально опрокидывают назад и, захватывая пальцами за углы нижней челюсти, выдвигают ее вперед так, чтобы зубы нижней челюсти располагались впереди верхних. Проверяют и очищают ротовую полость от инородных тел. Для соблюдения мер безопасности можно использовать бинт, салфетку, носовой платок, намотанные на указательный палец. При спазме жевательных мышц открывать рот можно каким-либо плоским тупым предметом, например шпателем или черенком ложки. Для сохранения рта пострадавшего открытым можно между челюстями вставить свернутый бинт.
Для проведения искусственной вентиляции легких методом «рот в рот» необходимо, удерживая голову пострадавшего запрокинутой, сделать глубокий вдох, зажать пальцами нос пострадавшего, плотно прислониться своими губами к его рту и сделать выдох.
При проведении искусственной вентиляции легких методом «рот в нос» воздух вдувают в нос пострадавшего,закрывая при этом ладонью его рот.
После вдувания воздуха необходимо отстраниться от пострадавшего, его выдох происходит пассивно.
Для соблюдения мер безопасности, и гигиены делать вдувание следует через увлажненную салфетку или кусок бинта.
Частота вдуваний должна составлять 12-18 раз в минуту, то есть на каждый цикл нужно тратить 4-5 сек. Эффективность процесса можно оценить по поднятию грудной клетки пострадавшего при заполнении его легких вдуваемым воздухом.
В том случае, когда у пострадавшего одновременно отсутствуют и дыхание и пульс, проводится срочная сердечно-легочная реанимация.
Во многих случаях восстановление работы сердца может быть достигнуто проведением прекардиального удара. Для этого ладонь одной руки размещают на нижней трети груди и наносят по ней короткий и резкий удар кулаком другой руки. Затем повторно проверяют наличие пульса на сонной артерии и при его отсутствии приступают к проведению непрямого массажа сердца и искусственной вентиляции легких.

Правильность проводимого массажа определяется появлением пульса на сонной артерии в такт с нажатием на грудную клетку.
Через каждые 15 надавливаний оказывающий помощь дважды подряд вдувает в легкие пострадавшего воздух и вновь проводит массаж сердца.
Если реанимационные мероприятия проводят два человека, то один из них осуществляет массаж сердца, другой – искусственное дыхание в режиме одно вдувание через каждые пять нажатий на грудную стенку. При этом периодически проверяется, не появился ли самостоятельный пульс на сонной артерии. Об эффективности проводимой реанимации судят также по сужению зрачков и появлению реакции на свет.
При восстановлении дыхания и сердечной деятельности пострадавшего, находящегося в бессознательном состоянии, обязательно укладывают на бок , чтобы исключить его удушение собственным запавшим языком или рвотными массами. О западении языка часто свидетельствует дыхание, напоминающее храп, и резко затрудненный вдох.
Источник
Обновлено: 04.06.2023
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при п
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при последующей реабилитации. Самым уязвимым и при этом очень важным звеном является первичный реанимационный комплекс, проводимый на месте происшествия, поскольку через 3–5 мин после остановки кровообращения и дыхания при обычной температуре тела развиваются необратимые изменения головного мозга пострадавшего.
Возможны как первичная остановка дыхания, так и первичная остановка кровообращения. Выявление первичной остановки дыхания (инородные тела дыхательных путей, электротравма, утопление, поражение центральной нервной системы (ЦНС) и др.) маловероятно на догоспитальном этапе, так как к моменту прибытия бригады скорой помощи успевает развиться фибрилляция желудочков или асистолия.
Причиной первичной остановки кровообращения могут быть острый инфаркт миокарда, аритмия различного характера, электролитный дисбаланс, тромбоэмболия легочной артерии, разрыв и расслоение аневризмы аорты и т. д.
Различают три варианта прекращения сердечной деятельности: асистолия, фибрилляция и электромеханическая диссоциация. Асистолия может быть первичной или вторично развиться после фибрилляции желудочков. В первом случае шансов на успех реанимации больше, во втором, при истощении резервов миокарда, — меньше. Иногда изолинию на электрокардиограмме (ЭКГ) воспринимают как асистолию, но она может наблюдаться и при неисправности электрокардиографа, случайном отсоединении электродов, низкоамплитудной ЭКГ и т. п. Электромеханическая диссоциация характеризуется наличием электропродукции сердца, но отсутствием сокращения миокарда.
При фибрилляции возникают разрозненные, беспорядочные, неэффективные сокращения миокарда. И здесь имеют значение применение прекордиального удара и рано выполненная дефибрилляция.
Признаками остановки кровообращения являются: потеря сознания; отсутствие пульса на сонных артериях; остановка дыхания; судороги; расширение зрачков и отсутствие их реакции на свет; изменение цвета кожных покровов.
Для подтверждения остановки сердца достаточно наличие первых трех признаков.
Сердечно-легочная реанимация (СЛР) не показана, и ее можно не начинать в случаях: если установлено, что с момента остановки сердца (при нормальной температуре окружающей среды) прошло свыше 25 мин; больные заранее зафиксировали свой отказ от СЛР.
В иных случаях при оказании помощи на догоспитальном этапе СЛР начинается немедленно.
Поводом для прекращения СЛР является отсутствие признаков восстановления кровообращения и дыхания при использовании всех доступных методов СЛР в течение 30 мин.
СЛР на догоспитальном этапе
Она включает в себя элементарное поддержание жизни (по П. Сафару) или первичный реанимационный комплекс (по А. Зильберу):
- восстановление проходимости дыхательных путей;
- искусственную вентиляцию легких (ИВЛ) и оксигенацию;
- непрямой массаж сердца.
Кроме того, производятся мероприятия (рис. 1) специализированного реанимационного комплекса (по А. Зильберу), включающего:
- электрокардиографию и дефибрилляцию;
- обеспечение венозного доступа и введение медикаментозных средств;
- интубацию трахеи.
Восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушается в результате западения языка, аспирации рвотными массами, кровью. Необходимо очистить ротоглотку и выполнить «тройной прием Сафара» — разогнуть голову в шейном отделе позвоночника; выдвинуть нижнюю челюсть вперед и вверх; открыть рот. Если невозможно исключить перелом шейного отдела позвоночника и разгибать голову нельзя, ограничиваются выдвижением челюсти и открытием рта.
Если зубной протез цел, его оставляют в полости рта, так как это сохраняет контур рта и облегчает проведение ИВЛ.
При обструкции дыхательных путей инородным телом пострадавшего укладывают на бок и производят 3–5 резких ударов нижней частью ладони в межлопаточной области, затем пальцем пытаются удалить инородное тело из ротоглотки. Если этот метод неэффективен, то выполняют прием Геймлиха: ладонь реаниматолога укладывается на живот между пупком и мечевидным отростком, вторую руку укладывают на первую и производят толчок снизу вверх по средней линии. После чего также пальцем пытаются удалить инородное тело из ротоглотки.
В связи с опасностью инфицирования реаниматолога при контакте со слизистой рта и носа, а также для повышения эффективности ИВЛ используется ряд приспособлений: устройство «ключ жизни»; пероральный воздуховод; трансназальный воздуховод; фаринго-трахеальный воздуховод; двухпросветный пищеводно-трахеальный воздуховод (комбитьюб); ларингеальная маска.
Большим шагом вперед явилось создание ларингеальной маски. Ларингеальный масочный воздуховод представляет собой интубационную трубку, которая не проходит через голосовую щель в трахею, а имеет на дистальном конце миниатюрную маску, которая надевается на гортань. Манжета, прилегающая к краю маски, раздувается вокруг гортани, обеспечивая герметичность по ларингеальному периметру. Ларенгеальная маска обладает множеством преимуществ, в том числе позволяет обойтись без разгибания головы в шейном отделе, если к этому имеются противопоказания.
Каждый врач скорой помощи должен уметь выполнять интубацию трахеи. Этот метод позволяет обеспечить оптимальную проходимость дыхательных путей, снизить вероятность регургитации при проведении комплекса реанимационных мероприятий, обеспечить более высокое внутрилегочное давление. Кроме того, через интубационную трубку можно вводить некоторые медикаменты.
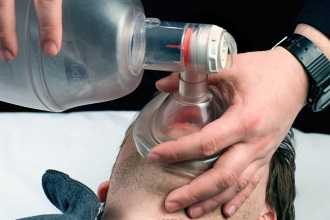
ИВЛ. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента без или с применением специальных устройств. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, поэтому эффективнее ИВЛ атмосферным воздухом, либо кислородо-воздушной смесью. Каждое вдувание должно занимать 1–2 с, а частота дыхательных движений составлять 12–16 в минуту. Адекватность ИВЛ оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
Бригадой скорой помощи обычно используются либо воздуховод, либо лицевая маска и мешок Амбу, либо интубация трахеи и мешок Амбу.
Непрямой массаж сердца. После остановки кровообращения в течение 20–30 мин в сердце сохраняются функции автоматизма и проводимости, что позволяет его «запустить». Основной целью массажа сердца является создание искусственного кровотока. За время проведения непрямого массажа сердца происходит сжатие не только сердца, но и легких, которые содержат большое количество крови. Этот механизм принято называть грудным насосом.
У пациентов с фибрилляцией желудочков и желудочковой тахикардией рекомендуется при отсутствии подготовленного к работе дефибриллятора нанести прекордиальный удар (1–2 резких удара кулаком в область границы средней и нижней трети грудины с расстояния не менее 30 см).
При проведении непрямого массажа сердца пациент должен находиться на твердой поверхности. Одна ладонь реаниматолога располагается на нижней трети грудины по средней линии, вторая упирается в тыльную поверхность первой. Время надавливания и отпускания — 1 с, интервал между компрессиями — 0,5–1 с. Грудина у взрослого должна «продавливаться» на 5–6 см. При выполнении каких-либо лечебных мероприятий перерыв в тракциях не должен превышать 5–10 сек. Критериями эффективности непрямого массажа сердца являются появление пульсовых толчков на сонных артериях, артериальное давление на уровне 60–70 мм рт. ст., изменение цвета кожных покровов.
Если помощь оказывает один реаниматолог, то на два вдувания воздуха выполняются 15 тракций, если работают два реаниматолога, то на одно вдувание воздуха осуществляется 5 тракций.
Электрическая дефибрилляция сердца (ЭДС). Это важнейший компонент СРЛ. ЭДС эффективна только при сохранности энергетического ресурса миокарда, т. е. при регистрации на ЭКГ крупноволновых осцилляций от 0,5 до 1 мВ и более (рис. 2). Если же отмечаются низкие, аритмичные, полиморфные осцилляции, а также асистолия, то начинают с ИВЛ, непрямого массажа и медикаментозной терапии (рис. 3), добиваются перехода асистолии или мелковолновой фибрилляции желудочков в крупноволновую фибрилляцию и применяют ЭДС.
Первый разряд для ЭДС — 200 Дж, при неэффективности второй — 300 Дж, при неэффективности третий — 360 Дж. Перерыв между разрядами минимальный — для контроля ритма. Непрямой массаж сердца и ИВЛ прерываются только на момент разряда. Если первая серия из трех разрядов оказывается неэффективной, то на фоне продолжающейся ИВЛ, непрямого массажа сердца, медикаментозной терапии проводится вторая серия разрядов в той же последовательности.
В настоящее время на догоспитальном этапе применяются автоматические наружные дефибрилляторы, в этом случае ЭКГ регистрируется с электродов дефибриллятора, приложенных к грудной клетке. Дефибриллятор регистрирует ритм сердца и производит его автоматический анализ; при выявлении желудочковой тахикардии или фибрилляции желудочков конденсаторы автоматически заряжаются, и прибор дает разряд. Эффективность автоматических дефибрилляторов очень высока. Кроме автоматических, используются полуавтоматические наружные дефибрилляторы.
Медикаментозная терапия при сердечно-легочной реанимации. Медикаменты при СЛР могут вводиться: в периферическую вену; в центральную вену; в трахею.
По понятным причинам внутримышечный путь введения не показан. При наличии возможности катетеризируется периферическая вена. Если реаниматолог опытный и хорошо владеет методикой пункции центральной вены, можно использовать этот способ. Проблема в том, что в этом случае приходится прерывать реанимационные мероприятия, а перерыв больше, чем на 5–10 с нежелателен. Внутритрахеальный путь удобен, если выполнена интубация трахеи, в крайнем случае можно ввести препараты в трахею через перстнещитовидную мембрану. Эндотрахеально допустимо вводить адреналин, атропин, лидокаин. Препараты лучше развести в 10–20 мл 0,9% раствора натрия хлорида.
Адреналин остается средством выбора при остановке кровообращения. При асистолии и электромеханической диссоциации он «тонизирует» миокард и помогает «запустить» сердце, мелковолновую фибрилляцию переводит в крупноволновую, что облегчает ЭДС. Дозы: по 1–2 мг внутривенно струйно с интервалом 5 мин, суммарно обычно — до 10-15 мг.
М-холинолитик атропин снижает тормозящее влияние ацетилхолина на синусовый узел и атриовентрикулярную проводимость и, возможно, способствует высвобождению катехоламинов из мозгового слоя надпочечников. Он показан при брадисистолии и асистолии. Дозы — 1 мг, можно повторить через 5 мин, но не более 3 мг за время реанимации.
Все антиаритмические препараты оказывают депрессивное действие на миокард и небезвредны для организма пациента. При развившейся фибрилляции желудочков их следует вводить лишь в случае нескольких неудачных попыток ЭДС, поскольку они, подавляя желудочковую эктопию затрудняют восстановление самостоятельного ритма. Лидокаин считается одним из наиболее эффективных средств при рефрактерной фибрилляции желудочков, устойчивой желудочковой тахикардии и тахикардиях неясной этиологии с широким комплексом QRS. Доза для насыщающего внутривенного введения — 1,5 мг/кг струйно (обычно — 75–100 мг). Одновременно начинается введение поддерживающей дозы 2–4 мг в мин. Для этого 1 г лидокаина разводится в 250 мл 5% раствора глюкозы.
Показанием к введению гидрокарбоната натрия можно считать затянувшуюся более чем на 15 мин реанимацию, если остановке сердца предшествовали выраженный метаболический ацидоз или гиперкалиемия. Доза — 1 ммоль/кг, внутривенно однократно, при повторном введении она уменьшается вдвое. Некоторые авторы считают, что при адекватных реанимационных мероприятиях гидрокарбонат натрия следует вводить только под контролем кислотно-основного состояния, поскольку организм значительно хуже адаптируется к алкалозу, чем к ацидозу.
В качестве инфузионных растворов целесообразно использовать 0, 9% раствор хлорида натрия, но наиболее эффективен раствор лактата Рингера по Хартману, а из коллоидов — растворы со средней молекулярной массой, содержащие гидроксиэтилкрахмал — волювен или венофундин.
Во всех случаях показана экстренная госпитализация по витальным показаниям в отделение реанимации и интенсивной терапии.
И. Г. Труханова, доктор медицинских наук, доцент
Е. В. Двойникова, кандидат медицинских наук, доцент
Самарский государственный медицинский университет, Самара
Советы по катетеризации вен при сердечно-легочной реанимации
Советы по сердечно-легочной реанимации (СЛР) у хирургических больных
1. Что такое внезапная сердечная смерть?
Внезапно развившаяся фибрилляция желудочков. Выдвинуто множество теорий ее возникновения. Как это пи удивительно, по электрокардиографические признаки трансмуральиого инфаркта миокарда регистрируются только у 20% больных, перенесших фибрилляцию желудочков и успешную реанимацию во внеболышчпых условиях.
2. Каково главное условие успешной сердечно-легочной реанимации (СЛР)?
Как можно более раннее начало реанимационных мероприятий. Если адекватная СЛР начата в пределах двух минут после возникновения фибрилляции желудочков, то реанимация практически всегда оказывается успешной. Если СЛР начинается позже чем через 4 минуты после возникновения фибрилляции, то восстановить сердечную деятельность удается лишь у 50% больных.
3. Что такое основные реанимационные мероприятия (АВС)?
Восстановление проходимости дыхательных путей (Airway), возобновление дыхания (Breathing), восстановление кровообращения (Circulation). Однако сейчас представления меняются. Если остановка сердца происходит в госпитале, на глазах у медицинского персонала, то первоочередной задачей является проведение электрической дефибрилляции (кардиоверсии), после чего при необходимости переходят к восстановлению проходимости дыхательных путей.
4. Как проводят электроимпульсную терапию (кардиоверсию)?
На электроды дефибриллятора наносят электролитный (токопроводящий) гель. Один электрод дефибриллятора располагают в правой подключичной области, второй — в восьмом межреберпом промежутке слева на средней подмышечной линии (в области верхушки сердца). Специалисты в настоящее время утверждают, что первый разряд не должен превышать по мощности 200 джоулей. Если же мы испуганы (а мы, как правило, пугаемся в подобных ситуациях), то стремимся с первой же попытки “повернуть ручку до упора”, используя максимальную мощность — 360 джоулей.
5. Есть ли в подобных ситуациях неотложная необходимость в обеспечении проходимости дыхательных путей?
Нет. Это мероприятие, хотя и предупреждает нрикусывание языка, может спровоцировать рвоту и спазм голосовых связок у больного, находящегося в полубессознательном состоянии.
6. Какова самая частая причина обструкции дыхательных путей у больного, находящегося в бессознательном состоянии?
Западание надгортанника, а не языка (как думают многие).
7. Как восстановить проходимость дыхательных путей, если имеется подозрение на травму шейного отдела позвоночника?
Для восстановления проходимости дыхательных путей последовательно выполняют три приема: запрокидывание головы, подъем подбородка и выведение вперед нижней челюсти.
У больного, находящегося в бессознательном состоянии, происходит расслабление жевательной мускулатуры. Выведение вперед нижней челюсти почти всегда приводит к ее подвывиху; при этом язык и надгортанник выдвигаются вперед, освобождая дыхательные пути (при минимальном переразгибании шейного отдела позвоночника).
• При дыхании рот в рот в легкие поступает газовая смесь, содержащая 16% кислорода
• При искусственной вентиляции легких воздухом при помощи мешка Амбу в легкие поступает газовая смесь, содержащая 21% кислорода
• При искусственной вентиляции легких мешком Амбу с дополнительной подачей кислорода в легкие поступает газовая смесь, содержащая почти 100% кислорода.
9. Каковы преимущества интубации трахеи? Достижение абсолютно надежной проходимости дыхательных путей. Кроме того, при искусственной вентиляции легких под постоянным положительным давлением, осуществляемой при дыхании рот в рот и при вентиляции легких с помощью маски и мешка Амбу, может нагнетаться воздух в желудок. Раздутый желудок препятствует полноценным движениям диафрагмы и может привести к аспирации желудочного содержимого.
10. Может ли эндотрахеальная трубка (даже с раздутой манжеткой) предотвратить аспирацию?
К несчастью, нет. Если капнуть интубированному больному на язык пару капель метиленовой синьки, вы можете отсосать синий секрет из участка трахеи за раздутой манжетой уже через девяносто секунд.
Видео сердечно-легочной реанимации одним спасателем
11. Как определить необходимый размер интубационной трубки?
Следует выбрать трубку с внутренним диаметром, равным ширине ногтя большого пальца больного. Для взрослого человека весом 70 кг предпочтительнее всего выбрать трубку размером 8,0 мм.
12. Создает ли интубационная трубка значительное сопротивление дыханию?
Как ни удивительно, но нет. Испытайте сами. Возьмите тонкую трубку (с внутренним диаметром 5 мм) и подышите через нее в течение получаса. Вы заплюете слюной всю рубашку, но в остальном не будете испытывать никакого дискомфорта.
13. Как определить, на месте ли находится интубационная трубка?
Чтобы быстро и относительно точно убедиться в правильном положении интубационной трубки, нужно:
(1) выслушать дыхательные шумы с обеих сторон грудной клетки;
(2) убедиться в симметричной экскурсии грудной клетки на вдохе;
(3) произвести аускультацию над эпигастрием (вы не хотите услышать “бульканья” на вдохе) и
(4) цвет слизистых оболочек должен быть розовым (но не синюшным).
Даже если соблюдены три критерия из четырех, необходимо как можно скорее выполнить рентгенографию грудной клетки для объективного подтверждения правильности расположения интубационной трубки.
14. Какая интубация предпочтительнее — через рот или через нос?
Предпочтительнее интубация через рот. При этом способе трубка вводится в трахею через голосовую щель под визуальным контролем, что обеспечивает надежность интубации. Интубация через нос проводится вслепую и относительно противопоказана при челюстно-лицевой травме (возрастает риск введения интубационной трубки в полость черепа через разлом передней черепной ямки) и у больных с известной или предполагаемой коагулопатией (слизистая оболочка носа обильно васкуляризована и повреждение ее интубационной трубкой может привести к массивному носовому кровотечению). Напротив, при подозрении па травму шейного отела позвоночника пазотрахеальпая интубация предпочтительнее, поскольку ее можно выполнить при иммобилизованном шейном отделе позвоночника.
15. Каково значение воздуховода с пищеводным обтуратором?
Никакого. Воздуховод с пищеводным обтуратором был предложен для профилактики раздувания желудка при искусственной вентиляции легких через маску. Трубка с обтуратором может быть установлена быстро. Количество удачных попыток колеблется в пределах 96-99%. Главными недостатками являются риск перфорации пищевода (встречается редко: в 0,2-3% случаев) и непреднамеренное введение обтуратора в трахею, что препятствует полноценной вентиляции легких. Отсутствуют данные, подтверждающие безопасность этого метода у больных с травмой шейного отдела позвоночника; поэтому в настоящее время введение пищеводного обтуратора не рекомендуется при травмах. Кроме того, данный способ не применяется на госпитальном этапе, поскольку существует множество других способов надежного обеспечения проходимости дыхательных путей. В настоящее время применение воздуховода с пищеводным обтуратором не рекомендуется, поскольку альтернативные способы (ларингеальная маска или эндотрахеальная трубка) безопаснее и эффективнее.
16. Опишите правильную методику наружного массажа сердца.
Уложить больного на твердую поверхность — обычно на пол. Человек, оказывающий помощь, должен располагается напротив грудной клетки больного. Поместить руки на область компрессии — место сочленения мечевидного отростка с телом грудины. Руки прямые, плечи — параллельно грудине. Глубина компрессии — 4-5 см.
Выполняя компрессию, не следует отрывать руки от грудины. Если помощь оказывает один человек: на 15 сжатий производится 2 вдоха, далее цикл повторяется. Если же помощь оказывают двое, то 5 сжатий/1 вдох. Частота компрессий грудной клетки: один оказывающий помощь — 80 в минуту; двое — 60 в минуту. Необходимо следить за пульсом на сонной артерии, чтобы контролировать эффективность сердечно-легочной реанимации и восстановление самостоятельного пульса.
17. В чем заключается значение наружного массажа сердца?
Сердечно-легочная реанимация обеспечивает кровоток. Обычно удается обеспечить появление пульса и определимого систолического давления адекватной компрессией грудной клетки. Но чтобы добиться возобновления кровообращения достаточного для перфузии тканей, необходимо пролонгировать фазу сжатия грудной клетки. Удлинение фазы сжатия с 30 до 50% увеличивает кровоток более чем вдвое. Частота компрессий относительно не важна и реанимация с частотой от 40 до 80 компрессионных движений в минуту практически одинаково эффективна.
18. Каковы осложнения наружного массажа сердца?
Видео урок по интубации трахеи
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
1. Является ли катетер в центральной вене лучшим доступом к системе кровообращения?
Да, хотя вопреки всеобщему убеждению большие объемы жидкости могут быть введены в венозную систему через периферические катетеры большого диаметра. Через периферический катетер длиной пять сантиметров и диаметром 14G можно ввести вдвое больше жидкости в единицу времени, чем через центральный катетер размером 16G и длиной 20 см.
Постановка катетера в центральную вену чревата опасными осложнениями, включая пневмоторакс, воздушную эмболию и пункцию артерии. При гиповолемии, когда центральные вены спадаются, а периферические спазмированы, катетеризация вен становится исключительно сложной задачей. Напротив, если вы имеете дело с 55-летним банкиром, не выпускающим изо рта сигару, госпитализированным в отделение интенсивной терапии по поводу кардиогенного шока на фоне инфаркта миокарда, то у него вся венозная кровь будет находиться “перед” сердцем, и, следовательно, его вены будут набухшими и легкодоступными.
P.S. Западные катетеры классифицируются по калибрам. 1G = 0,1мм (G обратно пропорциональны СИ), 1Rt=1/3мм (Fr прямо пропорциональны СИ).
2. Имеет ли катетеризация центральной вены лечебные и диагностические преимущества?
Да. Катетер в центральной вене позволяет вводить лекарства непосредственно в правые отделы сердца. Кроме того, через катетер можно брать пробы крови для определения ее газового состава.
3. Есть ли необходимость следить за газами артериальной крови во время проведения реанимационных мероприятий?
Нет, но контроль за кислотно-щелочным состоянием важен. Газовый состав крови в центральных венах обеспечивает врача клинически значимой информацией о кислотно-щелочном состоянии организма больного:
pH венозной крови + 0,05 = pH артериальной крови
рСО2 венозной крови — 5 мм рт. ст. = рСО2 артериальной крови
Если вы обеспечили проходимость дыхательных путей и вентилируете больного 100% кислородом, то не стоит волноваться о напряжении кислорода в артериальной крови, поскольку вы ничего не сможете с ним поделать.
При наличии катетера в центральной вене вы легко можете много раз брать пробы крови, в то время как повторно пунктировать для этого бедренную артерию во время реанимационных мероприятий невероятно сложно.
4. Что предпочтительнее использовать во время проведения сердечно-легочной реанимации: коллоидные или кристаллоидные растворы?
Имеющиеся данные поддерживают обе точки зрения. Сторонники применения коллоидных растворов утверждают, что эти жидкости остаются в сосудистом русле и, таким образом, являются более эффективными в поддержании внутрисосудистого объема крови. Сторонники применения кристаллоидпых растворов возражают, что в состоянии шока капилляры пропускают в интерстициальную ткань макромолекулы коллоидных растворов, в частности, альбумин.
Многочисленные исследования подтверждают, что введение кристаллоидпых растворов является безопасным, особенно в свете развития легочных осложнений. Учитывая доступность, дешевизну, безопасность, кристаллоидные растворы (и в частности Рингера лактат) являются препаратами выбора в начале проведения реанимационных мероприятий.
Видео урок техники катетеризации подключичной вены
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Сердечно-легочная реанимация — когда, как и что нужно делать
При внезапной остановке сердца и прекращении дыхания нарушается жизнедеятельность организма, развивается состояние клинической смерти. Этот терминальный период составляет 3-5 минут, но он обратим при своевременном выявлении. Экстренная помощь и начало реанимационных мероприятий позволяют восстановить дыхание, кровообращение, сердцебиение и оксигенацию организма. Соблюдение порядка проведения сердечно-легочной реанимации (СЛР) значительно увеличивает шансы спасения каждого пациента. Во внебольничных условиях при оказании помощи решающее значение имеет скорость начала действий после наступления клинической смерти.
Первая помощь заключается в проверке сознания, дыхания, вызове экстренных служб, выполнения сердечно-легочной реанимации, состоящей из непрямого массажа и искусственной вентиляции легких.
Внезапная остановка сердца на улице: что делать до приезда скорой?
Реанимационные мероприятия проводят после констатации состояния клинической смерти, основные признаки которой: отсутствующее дыхание и сердцебиение, бессознательное состояние, расширение зрачков, отсутствие реакции на внешние раздражители. Для достоверного определения тяжести обстановки необходимо определить такие показатели пострадавшего:
- проверить пульс на сонных артериях шеи под челюстным углом — при снижении давления менее 60-50 мм рт. ст. пульс на лучевой артерии внутренней поверхности кисти не определяется;
- осмотреть грудную клетку, проверить наличие самостоятельных дыхательных движений;
- приблизиться к лицу пострадавшего для проверки дыхания, определения вдоха и выдоха (оценка движения воздуха);
- обратить внимание на цвет кожи — синюшность и резкая бледность появляется при прекращении дыхания;
- проверить сознание — отсутствие реакции на раздражители свидетельствует о коме.
Сердечно-легочную реанимацию по новым стандартам проводят лишь в двух случаях. Приступать к выполнению комплекса СЛР следует только после определения пульса и дыхания.
При отчетливом определении пульса на протяжении 10-15 сек и нарушенном атональном дыхании с эпизодами судорожных вздохов требуется искусственное дыхание. Для этого на протяжении минуты необходимо совершать 10-12 вдохов «рот в рот» или «рот в нос». Ожидая скорую помощь, нужно измерять пульс каждую минуту, при его отсутствии показана СЛР.
При несостоятельности самостоятельного дыхания и пульса показан комплекс реанимационных мероприятий строго по алгоритму.
Проверка сознания осуществляется по такому принципу:
- Громко обратитесь к пострадавшему. Спросите, что случилось, как он себя чувствует.
- Если ответа не последовало, задействуйте болевые раздражители. Ущипните за верхний край трапециевидной мышцы или надавите на основание носа.
- Если реакция не последовала (речь, подергивания, попытки защититься рукой) – сознание отсутствует, можно переходить к следующему этапу.
Проверка дыхания:
- Запрокиньте голову назад (держа ее за затылок и подбородок) и отройте рот. Осмотрите его на предмет инородных тел. Если они там есть – удалите их.
- Наклонитесь к лицу и в течение 10 сек. проверяйте дыхание. Вы должны ощутить его щекой, услышать и увидеть движения грудной клетки. В норме достаточно определить 2-3 вдоха.
- Если дыхания нет или ощущается только 1 вдох (что можно считать его отсутствием), можно предполагать прекращение жизненно важной функции.
В подобном случае необходимо вызвать скорую помощь и начать выполнять реанимационные мероприятия при остановке сердца и дыхания.
Этапы сердечно-легочной реанимации по новым стандартам
Крайне важно соблюдать правильный порядок проведения реанимационных мероприятий. Согласно последним медицинским протоколам, для спасения пострадавшего необходимо придерживаться алгоритма «АВС»:
- А — обеспечить проходимость дыхательных путей для оксигенации, устранить перекрытие просвета глотки и трахеи;
- В — выполнить дыхание методом «рот в рот» или «рот в нос»;
- С — восстановить кровообращение методом непрямого массажа.
Техника и порядок проведения непрямого массажа сердца и искусственной вентиляции легких
- Важно соблюдать безопасность, перед началом СЛР необходимо уложить человека на жесткую, устойчивую и твердую поверхность или на пол.
- После этого наклонить голову набок, приоткрыть рот и убедиться, что просвет дыхательных путей не перекрыт. При обнаружении непроходимости — очистить дыхательные пути подручными средствами (платком или салфеткой).
- Для эффективного искусственного дыхания произвести прием Сафара — запрокинуть голову назад, выдвинуть челюсть вперед и кверху, приоткрыть рот одним движением.
- При признаках перелома позвоночника в области шеи только выдвинуть челюсть.
- Комплекс реанимации начинается с 30 компрессионных сжатий грудины, которые выполняет один человек ритмично без перерывов.
- Для этого необходимо поместить правую руку с упором ладони на нижнюю часть грудины по центру, поверх правой руки приложить левую и сплести пальцы.
- Для выполнения массажа сердца руки должны быть прямыми, не согнутыми в локтевых суставах.
- Выполняют 100-120 нажатий в минуту с ритмичной компрессией грудины на 5-6 см вглубь, до полного расширения грудной клетки после сжатия.
- После 30 компрессионных сжатий совершают 2 выдоха в полость рта или носа пострадавшего на протяжении 1 секунды.
- При проведении дыхания методом «рот в рот» необходимо сжать ноздри пальцами перед совершением выдоха.
- Во время двух выдохов следует смотреть на грудную клетку: расправление и поднятие свидетельствуют о правильном выполнении.
- Если грудная клетка не поднимается и не опускается, необходимо проверить, проходимы ли дыхательные пути, возможно понадобится повторить прием Сафара.
- При СЛР нужно обязательно проверять пульс каждые 2 минуты. Реанимируют без остановок до 30- 40 минут.
Критерии эффективности мероприятий
При своевременном начале помощи повышается шанс на спасение человека. Для этого важно четко соблюдать правила проведения сердечно-легочной реанимации. Об эффективном выполнении комплекса СЛР свидетельствует:
- появление пульса на сонных артериях — дабы убедиться, что пульс сохраняется, массаж сердца можно прекратить на 3-5 секунд;
- возвращение реакции зрачков на световой раздражитель — сужение свидетельствует об обогащении оксигенированной кровью головного мозга;
- появление самостоятельного дыхания с полноценным устойчивым вдохом и выдохом, без эпизодов судорожных вдохов с последующим прекращением (апноэ);
- исчезновение синюшности кожи лица, губ, кистей;
После восстановления сердцебиения и дыхания реанимационный комплекс прекращают выполнять, однако пострадавший должен находиться в поле зрения реаниматора до приезда врача
Частые ошибки в оказании помощи
Следует помнить, что неправильно оказанная доврачебная помощь нередко наносит больше вреда, чем ее отсутствие. Следующие ошибочные рекомендации и мифы часто встречаются в интернете (правило четырех «НЕ») :
- Не проверяйте дыхание с помощью зеркальца или перышка — вы тратите время на его поиск, вам может помешать влажность на улице, а при использовании перышка ветер может помешать достоверности результата. В такой ситуации вы ошибочно посчитаете мертвого человека живым.
- Не проверяйте зрачковый рефлекс – это нужно уметь делать правильно и никак не с помощью обычного фонарика. Если человек жив, слишком яркий свет при отдельных заболеваниях может повредить сетчатку. Наконец, существуют неврологические нарушения, при которых этот рефлекс не будет работать у особы с сохраненными витальными функциями.
- Не стоит делать прекардиальный удар. Для этого нужна соответствующая практика, к тому же такой способ не доказан с точки зрения эффективности, а в некоторых случаях может принести еще больший вред.
- Не делайте ИВЛ без защиты (без пленки-клапана) незнакомых людям – высокий риск передачи инфекции. Если во время проведения искусственной вентиляции грудная клетка не подымается, стоит предположить, что воздух проходит в желудок, или же дыхательные пути закупорены. В первом случае ограничьтесь НМС, во втором – очистите рот или примените прием Геймлиха.
Неотложная помощь медицинской бригады: какой алгоритм действий?
Для оказания неотложной помощи при внезапной остановке сердца на выезд приезжает специальная кардиологическая бригада, чья задача – проведение расширенных реанимационных мероприятий и немедленная доставка пациента в больницу. Она работает по протоколу, включающему такую последовательность действий:
- Проверка жизненных показателей и постановка диагноза. Для этого применяют более широкий арсенал оборудования, в том числе электрокардиограф. Необходимо исключить другие причины клинической смерти, такие как кровотечение или блокада.
- Возобновление проводимости верхних дыхательных путей. Для максимально эффективного обеспечения кислорода делают их интубацию.
- Реанимационные мероприятия проводят по тому же алгоритму, что указан выше, но для ИВЛ используют дыхательные маски, мешок Амбу или аппарат искусственной вентиляции.
- При наличии мерцательной тахикардии или фибрилляции желудочков на ЭКГ поднимают вопрос о применении дефибрилляции.
- Производят медикаментозную поддержку путем внутривенного или внутрисердечного введения таких препаратов как «Адреналин» (1 мл 0,1% в 19 мл раствора NaCl 0,9%) и «Кордарон» (при наличии аритмий, 300 мг в/в).
Выводы
Жизнь пациента с остановкой сердца во многом зависит от тех действий, которые будут предпринимать окружающие. Своевременно и качественно оказанная домедицинская помощь значительно повышает шансы на выживание и дальнейшее восстановление высшей нервной деятельности.
Принципы догоспитальной реанимации очень просты, их может сделать практически каждый человек. Врачебную помощь оказывают с использованием большего арсенала средств и препаратов.
Для подготовки материала использовались следующие источники информации.
Публикации в СМИ
Реанимационное пособие или интенсивная терапия невозможны без проведения постоянной трансфузионной терапии и взятия проб крови для лабораторных исследований, зачастую экстренных. В этих условиях необходимо наличие постоянно функционирующего венозного доступа, обеспечивающего как инфузию любого р-ра с оптимальной скоростью и эффективностью, так и возможность лабораторной диагностики и мониторинга. Этой цели служит катетеризация центральных вен.
В реанимационной практике чаще всего пунктируют и катетеризируют подключичную вену, наружную и внутреннюю яремные вены, реже — бедренную и ещё реже — локтевую вены (периферические вены при гиповолемии спадаются и запустевают, поэтому плохо контурируются).
• Подключичная вена •• Показания: шоке любой этиологии, т.к. эта вена в силу анатомических особенностей не спадается при гиповолемии. Кроме того, при использовании подключичной вены обеспечивается хороший комфорт для больного и возможность тщательного ухода даже при длительном пребывании катетера в вене (в течение нескольких месяцев) •• Недостатки катетеризации подключичной вены — высокий риск развития пневмоторакса, возможность ранения подключичной артерии и трудности при необходимости остановки кровотечения (невозможность компрессии).
• Наружная яремная вена •• Показания ••• Доступ к этой вене предпочтительна у пожилых, она хорошо контурируется даже у тучных пациентов ••• Меньше опасность развития пневмоторакса ••• Возможно её быстрое эффективное прижатие в случае возникновения геморрагических осложнений на фоне нарушений свёртывающей системы •• Неудобства — невозможность её длительной эксплуатации из-за некомфортности для пациента, трудностей ухода, сравнительно ненадёжной фиксации.
• Внутренняя яремная вена •• Характерны редкость осложнений, особенно пневмоторакса, хороший контроль в случае геморрагических осложнений, высокая частота успешных катетеризаций даже во время проведения сердечно-лёгочной реанимации •• Недостатки ••• Возможность ранения грудного лимфатического протока или каротидной артерии при катетеризации слева ••• Невозможность её использования при внутричерепной гипертензии и при проведении гемодиализа и выполнении трахеостомии ••• Эта вена может быть коллабирована при глубоком шоке или гиповолемии.
Техника выполнения. Положение больного лёжа на спине, головной конец стола опущен, под спину больного подложен валик, голова больного повёрнута в сторону, противоположную месту пункции. Рука больного на стороне пункции приведена к туловищу, резко супинирована, ассистент тянет её в каудальном направлении. Возможно положение больного по Тренделенбургу. Существует два оперативных доступа пункционной катетеризации подключичной вены.
• Подключичный доступ •• Шприцем с тонкой иглой внутрикожно вводят 0,5% р-р прокаина для создания «лимонной корочки» в точке, расположенной на 1 см ниже ключицы на линии, разделяющей среднюю и внутреннюю треть ключицы. Иглу продвигают медиально по направлению к верхнему краю грудино-ключичного сочленения, непрерывно предпосылая р-р прокаина. Иглу проводят под ключицу и вводят туда остаток прокаина. Иглу извлекают •• Толстой острой иглой, ограничивая указательным пальцем глубину её введения, на глубину 1–1,5 см прокалывают кожу в месте расположения «лимонной корочки». Иглу извлекают •• В шприц вместимостью 20 мл до половины набирают 0,9% р-р хлорида натрия, надевают не очень острую (чтобы избежать пункции артерии) иглу длиной 7–10 см с тупо скошенным концом. Направление скоса должно быть отмечено на канюле. При введении иглы её скос должен быть ориентирован в каудально-медиальном направлении. Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше), при этом глубина возможного введения иглы должна быть ограничена указательным пальцем (не более 2 см). Иглу продвигают медиально по направлению к верхнему краю грудино-ключичного сочленения, периодически потягивая поршень назад, проверяя поступление крови в шприц. При неудаче иглу продвигают назад, не извлекая её полностью, и повторяют попытку, изменив на несколько градусов направление продвижения. Как только в шприце появляется кровь, часть её вводят обратно в вену и вновь насасывают в шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая её отверстие •• В иглу лёгкими вворачивающими движениями до половины вводят проводник, его длина в два с небольшим раза превышает длину катетера. Вновь просят больного задержать дыхание, проводник извлекают, закрывая пальцем отверстие катетера, затем на последний надевают резиновую пробку. После этого больному разрешают дышать. Если больной без сознания, все манипуляции, связанные с разгерметизацией просвета иглы или катетера, находящегося в подключичной вене, производят во время выдоха •• Катетер соединяют с инфузионной системой и фиксируют к коже одиночным шёлковым швом. Накладывают асептическую повязку.
• Надключичный доступ •• Положение больного — как при подключичном доступе •• Врач прокалывает кожу в области угла, образованного латеральной ножкой грудино-ключично-сосцевидной мышцы и верхним краем ключицы, отступив от ключицы на 0,5 см вверх. После прокола кожи иглу направляют под углом 45° к сагиттальной и 15° к фронтальной плоскости ключицы и прокалывают вену. Дальнейшие действия такие же, как и при подключичном доступе.
• После окончания каждой инфузии в катетер вводят 0,1 мл гепарина (так называемый «гепариновый замок»), благодаря чему можно использовать катетер в течение нескольких недель без осложнений.
• При подозрении на тромбоз, флебит или катетерный сепсис катетер подлежит удалению с последующим проведением соответствующих лечебных мероприятий.
Код вставки на сайт
Катетеризация центральных вен
Читайте также:
- Показания и противопоказания для катетеризации периферических артерий у новорожденных
- Показания для стереотаксической операции при гломусной опухоли и ее эффективность
- Операция при меланоме и ее эффективность
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Принципы лечения рефлюксной болезни — ГЭРБ
- Стадийная классификация меланом кожи.
Непрямой массаж сердца (НМС) — первая медицинская помощь при прекращении его работы, оказание которой может осуществляется без профессиональной медицинской подготовки.
Реанимационные действия различаются, в зависимости от количества участников и состояния реанимируемого. Однако несовпадения в методике видны только на последних этапах — во время компрессии. Подготовка к массажу во всех случаях одинакова.
Правила проведения также зависят от возраста: младенец, ребенок до 8 лет, подросток и взрослый реанимируются по-разному. Процедура увеличивает шансы на выживаемость и дает возможность дождаться приезда скорой.
В каких случаях применяется и на что направлен?
Непрямым массажем сердца (также наружным, или закрытым) в медицине называется реанимационное мероприятие, целью которого является поддержание кровообращения.
Принцип процедуры заключается в том, что ритмичное сдавливание органа имитирует его естественную работу и способствует восстановлению сердечной деятельности.
Проблемы с циркуляцией крови могут спровоцировать врожденные и приобретенные заболевания, передозировка наркотическими или медикаментозными средствами, попадение ДТП, поражение электрическим током и т. д.
Показанием к началу оживления организма является клиническая смерть — процесс умирания, который характеризуется отсутствием внешних признаков жизни, при все еще сохраняющемся обмене веществ в тканях и работе мозга.
Переходный период продолжается до десяти минут после остановки работы сердца, далее мозг разрушается и восстановление жизнедеятельности становится невозможным.
Как определить наступила ли у человека клиническая смерть или она уже перешла в стадию биологической?
| Клиническая смерть | Биологическая смерть |
|
|
Основная причина проведения реанимации — это всегда полная остановка сердца. Спасатель должен удостовериться, в отсутствие сердцебиения и только тогда приступать к оживлению организма. А также, обязательным условием проведения процедуры является постоянная оценка состояния реанимируемого.
Эффективность проводимой процедуры оценивают возвращением организма в норму.
У реанимируемого должны:
- прощупываться пульс (пульс считается устойчивым, если не прекращается в течение нескольких минут);
- повыситься артериальное давление;
- двигаться зрачки (сужение);
- нормализоваться оттенок кожи;
- восстановиться возможность дыхания.
Алгоритм и правила выполнения
От техники выполнения зависит то, насколько эффективной будет проводимая реанимация.
Неправильное положение рук и нарушенная последовательность этапов может привести к осложнениям: переломам ребер, тампонаде, пневмотораксу, разрывам внутренних органов (неправильная поза также приведет к снижению частоты надавливаний и последующему прекращению оживления вследствие усталости реаниматора). Именно правильное расположение рук часто предопределяет успех проводимого мероприятия.
Обучающее видео — инструкция, в котором сотрудник медпомощи рассказывает сколько нажатий и в каком ритме нужно делать:
Некоторые осложнения (тампонада, пневмоторакс, воронкообразная грудина) могут стать противопоказаниями к дальнейшему оказанию помощи.
Закрытый массаж сердца представляет собой определенный алгоритм действий, которого следует придерживаться для наибольшей эффективности и избежания осложнений:
- пострадавший должен лежать на спине, на твердой поверхности с приподнятой запрокинутой головой и приподнятыми ногами;
- грудь, шея и живот не должны передавливаться, поэтому расстегните пуговицы на горле, ослабьте ремень;
- обеспечьте проходимость дыхательных путей — ротовая полость должна быть чистой и не содержать слизи, рвотных масс, крови;
- реаниматолог должен располагаться сбоку так, чтобы плечи были над его грудью (встать можно с любой стороны, но для правшей удобнее положение справа, а для левшей слева);
- правильное местоположение рук выбирается поэтапно: найдите место соединения нижних ребер с грудиной, отступите на два пальца вверх и на найденную точку положите основание ладони;
- перед началом оживления организма, выполняется прекардиальный удар — манипуляция, выполняемая единожды по межсосковой линии в центр грудины, наносится кулаком с высоты не более 30 сантиметров, без замаха (иногда даже одним сделанным ударом можно восстановить кровообращение, чтобы сердце заработало, но если улучшения состояния не последовало, то приступайте к реанимации);
- пальцы сцепить в замок (большой палец основной руки нужно расположить таким образом, что об указывал либо в подбородок, либо в ноги).
Методика компрессии:
- следует нажимать строго перпендикулярно и выпрямленными руками;
- место приложения рук не должно меняться (смещение точки оказания давления может вызвать переломы, гематомы, разрывы);
- грудная клетка должна вдавливаться на 3-5 сантиметров, оптимальный темп надавливаний 60-100 в минуту;
- нужно держать руки плотно прижатыми к груди;
- возобновлять надавливания нужно только после возвращения грудной клетки в исходное положение;
- важно соблюдать ритмичность надавливаний и прикладываемое при надавливании усилие.
Наружный массаж сердца неотделим от искусственной вентиляции легких, вместе они называются сердечно-легочной реанимацией (СЛР).
В зависимости от количества спасателей, методика реанимационных действий видоизменяется:
| Правила проведения одним реаниматологом | Правила проведения двумя реаниматологами |
|
|
Время проведения процедуры зависит только от успешности предпринимаемых действий, приезда скорой или вашего физического состояния (сломанные ребра не влияют на продолжительность реанимации). При 80-100 нажатиях на грудину в минуту минимальный срок массажа — 15-20 минут. Максимальный срок зависит от улучшения состояния или наступления биологической смерти.
Применяется также другой способ оживления организма — прямой массаж сердца. При нем возобновление кровотока осуществляется с помощью хирургического вмешательства.
Проводится операция на открытой грудине, при которой врач имитирует работу сердца, сжимая орган в руках с частотой 60-70 сдавливаний в минуту. Данные реанимационные действия запрещено делать при отсутствии профессиональной подготовки и вне условий госпиталя.
На данный момент, предпочтение при реанимации отдается непрямому массажу, а применение прямого может быть обусловлено:
- нарушения циркуляции в раннем послеоперационном периоде;
- нарушения кровообращения вследствие травмы;
- нарушения циркуляции во время операций на груди.
Особенности проведения у детей
Ряд параметров закрытого массажа сердца проводятся по-разному, в зависимости от возраста реанимируемого. Можно провести несколько возрастных границ: ребенок до года, до 8 лет, все, кто старше 8 лет (реанимация подростков не отличается от взрослой). Различные подходы к реанимации детей и взрослых обусловлены величиной внутренних органов, неокрепшей костной структурой и физиологическими особенностями (например, частотой пульса). При этом, порядок подготовки к реанимации для всех случаев одинаков.
Новорожденных и детей до года укладывают на предплечье реаниматолога. Под спину подкладывают ладонь, таким образом, чтобы голова находилась выше туловища и запрокинулась. С детьми до 8 лет сразу переходят к массажу и ИВЛ, без прекардиального удара.
Технология реанимации младенца:
- проводится средним и указательным пальцами;
- скорость надавливаний — 140 в минуту;
- глубина продавливания 1-2 сантиметрам;
- ИВЛ — около 40 вдохов в минуту.
Технология реанимации детей до 8 лет:
- проводится одной рукой;
- скорость надавливаний составляет 120 в минуту;
- глубина продавливания 3-4 сантиметра;
- ИВЛ — 30-35 вдохов в минуту.
Успешность непрямого массажа сердца характеризуется восстановлением основных функций организма, которые человек утрачивает после остановки кровообращения.
Показатель эффективности — организм, возвращающийся в норму. Критерий эффективности оживления организма у детей и взрослых одинаков (об этом свидетельствуют: нормализующийся оттенок кожи, движение зрачка и его форма, прощупывающийся пульс). Массаж, выполненный с ошибками может привести к осложнениям (например, чаще всего ломаются ребра), но его отсутствие — это всегда летальный исход.
Поэтому, при наступлении клинической смерти, необходимо экстренно начинать неотложные реанимационные действия. Главное удостовериться в отсутствие сердцебиения и тяжелых травм грудной клетки. На данный момент, существует множество возможностей научиться правильно выполнять массаж сердца. Если Вы не уверены в своих силах, посмотрите видеоуроки по теме или приобретите проиллюстрированное пособие, в котором проведение реанимации отображено на картинках и фото.