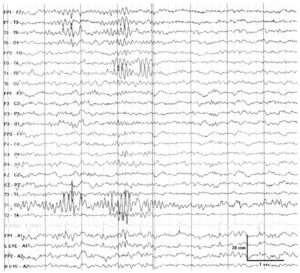
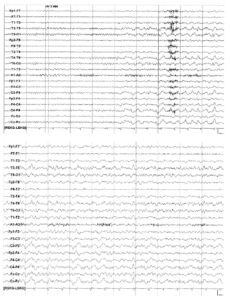
Что такое ЭЭГ головного мозга? Как оно проводится у детей и взрослых? Что показывает электроэнцефалограмма при эпилепсии и о чём говорит расшифровка?
Главные выводы:
- Электроэнцефалограмма – это самая важная проверка при подозрении на эпилепсию у ребёнка или взрослого, которая проверяет наличие эпилептической активности головного мозга, но не подтверждает или опровергает диагноз.
- Патологическая активность может быть зарегистрирована даже у совершенно здоровых людей.
- В большинстве случаев, достаточно одного или двух исследований – нет смысла в отслеживании динамики.
Что такое ЭЭГ головного мозга
ЭЭГ исследование проводится с целью обнаружить эпилептическую активность, определить ёё форму, частоту и локализацию. Результаты теста дают специалистам возможность определить вид эпилепсии и назначить подходящее лечение ребёнку или взрослому.
ЭЭГ (электроэнцефалограмма) – это исследование, которое помогает зарегистрировать электрические волны головного мозга с помощью электродов, прикрепленных к черепу. При эпилепсии у пациента проявляются характерные изменения – эпилептиформная активность.
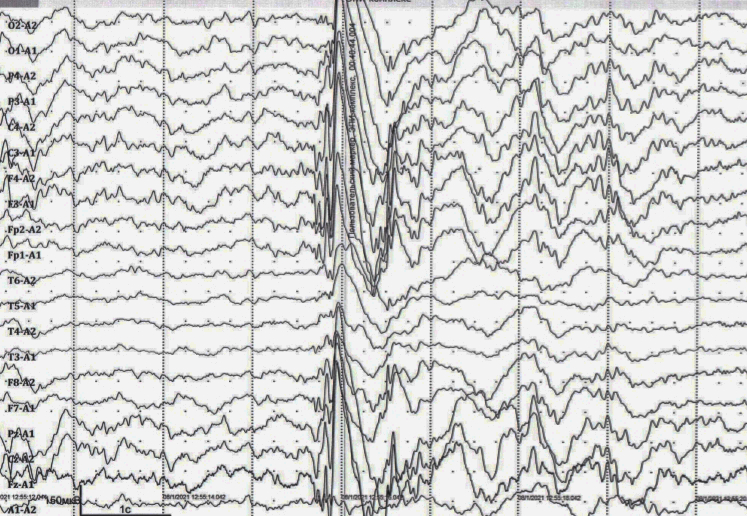
Виды электроэнцефалограммы
Существует несколько видов ЭЭГ, которые назначаются по необходимости, в каждом конкретном случае:
- ЭЭГ в бодрствовании. Исследование в данном случае проводится в неподвижном состоянии, так как движения способны создать помехи, которые усложнят расшифровку.
- ЭЭГ во сне. Данная проверка необходима в тех случаях, когда у ребёнка или взрослого приступы происходят во время ночного или дневного сна.
- Видео-ЭЭГ мониторинг. Проверка проводится, когда есть необходимость подтвердить, что эпилептическая активность, которая регистрируется на электроэнцефалограмме, сопровождается определёнными внешними проявлениями. Видео-ЭЭГ мониторинг обычно проводится детям и взрослым с фармакорезистентной эпилепсией, которым рекомендуется операция.
В процессе проверки пациент проходит ряд стимуляций, которые, в некоторых случаях, помогают вызвать эпилептическую активность. Стимуляции могут быть в виде фотостимуляции (яркого мигающего света) или гипервентиляции (интенсивное дыхание, которое превышает потребности организма в кислороде).
В некоторых случаях, во время проведения ЭЭГ, данные стимуляции помогают определить триггер (причину), способную вызвать приступ у конкретного пациента.
Расшифровка ЭЭГ и что означают результаты
Некоторые пациенты задаются вопросом: как получить хороший результат ЭЭГ? Ответ на данный вопрос крайне прост – невозможно как-либо повлиять на результаты исследования (кроме приема препаратов).
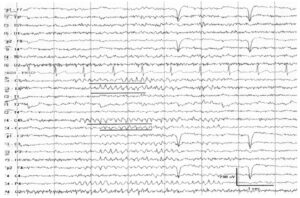
При диагностической оценке учитывается частотный состав электроэнцефалограммы, ее компоненты и характер организации (паттерн) биоэлектрической активности.
Расшифровка ЭЭГ, при эпилепсии и других состояниях, состоит из нескольких частей: вступительной, описательной и интерпретации.
В первой части (вступительной) описывается в каком состоянии был пациент, какие препараты он принимал и другие моменты, связанные с его состоянием на момент проведения тестов.
Вторая часть (описательная) включает в себя все виды активности, которые были зафиксированы на ЭЭГ мозга. При этом описываются как нормальные, так и аномальные характеристики, а также наиболее выраженные компоненты. Вторая часть включает в себя полный и объективный отчёт о результатах обследования.
Третья часть (интерпретация) представляет собой выводы, которые были сделаны в ходе обследования и на основании его результатов, описанных в первой и второй частях. Некоторые ошибочно считают, что энцефалограмма диагностирует эпилепсию. Однако, во многих случаях невозможно поставить точный диагноз и назначить лечение только на основании ЭЭГ.
Как проводится ЭЭГ детям и как к нему подготовится
ЭЭГ детям может быть назначено педиатром, невропатологом или же эпилептологом. При этом исследование назначается как новорожденным, так и детям постарше.
Сам процесс проведения ЭЭГ головного мозга абсолютно безопасный, неинвазивный и безболезненный. Электроды прикрепляются к голове пациента при помощи небольшого диска и специализированного геля, который легко смывается после проведения процедуры во время мытья головы.
Вечером перед проверкой рекомендуется помыть ребёнку голову.
В некоторых центрах исследование проводят при помощи шапочки (специализированного шлема со встроенными электродами), однако в Израиле данный метод применяется редко. Связано это с тем, что при проведении ЭЭГ в шапочке электроды могут смещаться и не плотно прилегать к голове, что может исказить результат теста. В Израиле электроды прикрепляются специалистами к голове вручную, что помогает получить точные результаты исследования.

Во время проведения электроэнцефалограммы ребёнка попросят открывать и закрывать глаза, глубоко и часто дышать, сжимать и разжимать кулачки и т.д. Методы воздействия выбираются в зависимости от каждого конкретного случая, но ребёнка требуется заранее подготовить к исследованию. Маленьким детям можно представить данное исследование как увлекательную игру, чтобы ребёнок легче перенёс исследование и не боялся. Во время проверки родители могут находиться рядом с малышом, чтобы он чувствовал себя более комфортно.
ЭЭГ с депривацией сна
ЭЭГ с недостатком сна (депривацией) проводится в том случае, если у ребёнка или взрослого приступы происходят во сне Для прохождения такого исследования пациент должен бодрствовать ночь до процедуры. Время самой депривации зависит от возраста пациента и устанавливается врачом.
При необходимости проведения данного исследования у детей, родителям следует гулять и развлекать ребёнка в течение ночи, чтобы на процедуре ребёнок уснул и удалось проверить наличие эпилептической активности во время сна.
Многие родители маленьких пациентов опасаются, что ребёнок не сможет уснуть, но, как показывает практика, такое бывает редко.
Сколько длится проверка
Как правило, обычная электроэнцефалограмма длиться от 20 до 45 минут. Однако, в некоторых случаях, время исследования может быть увеличено.
Видео-ЭЭГ мониторинг может проводиться в течение суток, нескольких дней или даже недель, пока не будут получено достаточно информации для принятия решения о дальнейших действиях.
Всегда ли ЭЭГ показывает эпилепсию?
Важно помнить, что ЭЭГ не подтверждает и не опровергает эпилепсию. Эпилептическая активность головного мозга, которая регистрируется на ЭЭГ, даёт врачам информацию о специфическом виде эпилепсии, и из этого следуют решения о необходимых дополнительных проверках и лечении.
Вполне возможна такая ситуацию, когда у ребёнка или взрослого проявляются эпилептические приступы, но ЭЭГ не показывает эпилепсию (эпилептическую активность), даже в случае многократного повторения исследования.
Также бывают обратные ситуации, когда заключение ЭЭГ здорового человека, не испытывающего эпилептических приступов, содержит в себе эпилептическую активность. По статистике, у около 2% полностью здоровых людей при проведении ЭЭГ будет замечена эпилептическая активность.
Несмотря на тот факт, что ЭЭГ не является подтверждающей диагноз проверкой, её результаты чрезвычайно важны, для того, чтобы понять вид заболевания у конкретного пациента и назначить ему подходящее лечение.
Дополнительные проверки при подозрении на эпилепсию
Для того, чтобы поставить точный диагноз и порекомендовать необходимое лечение, кроме клинического описания приступов и электроэнцефалограммы, важно также провести анализы крови и МРТ головного мозга (не во всех случаях заболевания в этом есть необходимость).
Как часто можно и нужно делать ЭЭГ
Проверку абсолютно безвредна, но нет смысла ее повторять без причины.
Периодическое проведение электроэнцефалограммы может потребоваться в случае электрического эпилептического статуса медленноволнового сна (ESES). В остальных же случаях, достаточно проведения одного или двух ЭЭГ для того, чтобы определить патологию.
Некоторым пациентам назначают повторное исследование после достижения рекомендуемой суточной дозировки препаратов. Повторное ЭЭГ мозга также необходимо в том случае, если приступы видоизменились или же они отсутствовали у пациента более 2-х лет. В данном случае, если ЭЭГ в норме, может быть поднят вопрос об отмене медикаментозного лечения.
Решение об отмене приема противоэпилептических препаратов принимается лечащим врачом, так как не во всех случаях можно отменить медикаментозное лечение, даже при отсутствии приступов или эпилептической активности на ЭЭГ.
Хотите знать, что действительно помогает при эпилепсии и как жить максимально полноценной жизнью, несмотря на заболевание?
Раз в неделю мы выпускаем видео или статью о лечении эпилепсии. Это БЕСПЛАТНАЯ и ЕДИНСТВЕННАЯ в своем роде электронная рассылка в мире и мы уверены, что в этих выпусках вы найдёте для себя много полезных рекомендаций.
Первый выпуск, который вы получите – “9 Главных вопросов и ответов об эпилепсии”.

- Можно ли вылечить эпилепсию?
- Переходит ли эпилепсия по наследству?
- Помогают ли альтернативные методы лечения контролировать приступы?
- Что нельзя делать при эпилепсии?
- Сколько должен спать пациент с эпилепсией?
- Чем опасны приступы эпилепсии во сне?
- Как помочь пациенту во время приступа?
- Можно ли заниматься спортом?
- Может ли эпилепсия привести к проблемам в учебе, задержке развития, проблем с памятью и поведением?
Введите адрес вашей электронной почты и проверьте почту через 5 минут
“Советы детского эпилептолога”
“Советы эпилептолога для взрослых”
***Мы ценим вас и ваше доверие. Наша цель – предоставить вам достоверную информацию о лечении эпилепсии, а также постараться помочь вам или вашим детям жить с этим тяжелым заболеванием. Ни при каких обстоятельствах ваши данные не будут переданы и проданы третьим лицам. Как и вы, мы не любим получать бесполезную почту или рекламу, и постараемся оправдать ваше доверие.
Читайте книгу детского эпилептолога профессора Ури Крамера «Детская эпилепсия от А до Я»
Узнайте, как помочь ребёнку жить максимально возможной полноценной жизнью, несмотря на эпилепсию. Автор – известный детский эпилептолог профессор Ури Крамер. Издательство: клиника «Мигдаль Медикал» (Израиль, 2023)
Книга написана простым языком для мам и пап, полна практических советов и рекомендаций эксперта-эпилептолога с мировым именем.
В книге профессора Крамера вы найдёте ответы на многие ваши вопросы об эпилепсии у детей, начиная с видов приступов, правильной диагностики, эффективных методов лечения, и заканчивая практическими советами о том, как повысить качество жизни вашего ребёнка и подготовить его к самостоятельной взрослой жизни.
Самые популярные статьи
- Можно ли вылечить эпилепсию?
- Правильное питание при эпилепсии. Что можно и что нельзя?
- Приступ эпилепсии во сне. Что делать?
- Что нельзя делать при эпилепсии – Ограничения и запреты
- Кетогенная диета при эпилепсии. Насколько она эффективна?
- Доброкачественная эпилепсия детского возраста
- Самое эффективное лечение эпилепсии
- Как избежать приступа эпилепсии
- Восстановление после приступа эпилепсии
- Фокальная эпилепсия у детей и взрослых. Что делать?
- Фармакорезистентная эпилепсия у детей и взрослых. Как лечить?
- Что такое аура при эпилепсии?
- Книга «Детская эпилепсия от А до Я». Профессор Ури Крамер (Израиль, 2021)
Вы сейчас находитесь:
Расшифровка показателей ЭЭГ головного мозга
Расшифровка показателей ЭЭГ головного мозга
ЭЭГ (электроэнцефалография) головного мозга – высокоинформативный метод диагностики состояния центральной нервной системы, основанный на регистрации биоэлектрических потенциалов коры головного мозга в процессе его жизнедеятельности. Результаты исследования записываются на бумажную ленту или выводятся на монитор компьютера. Расшифровку результатов ЭЭГ головного мозга у взрослых нейрофизиологи Юсуповской больницы проводят с помощью компьютерной программы.
Заключение пациент получает на второй день. Если результаты расшифровки ЭЭГ трактуются неоднозначно, их обсуждают на заседании экспертного совета с участием профессоров и врачей высшей категории.
Записаться на консультацию
Показания к ЭЭГ исследованию
Если по результатам ЭЭГ исследования пациент не нуждается в медикаментозной коррекции, неврологи наблюдают его в динамике, выполняют повторные исследования, проводят ЭЭГ видео мониторинг дневного и ночного сна, применяют другие методы нейровизуализации.
Электроэнцефалограмма предоставляет возможность:
|
оценить характер и степень нарушения работы мозга |
установить сторону и расположение патологического очага |
|
изучить смену сна и бодрствования |
уточнить результаты других видов диагностики (компьютерной томографии), когда у пациента есть признаки поражения центральной нервной системы, а другие методы исследования не выявляют структурного дефекта |
|
провести мониторинг эффективности действия лекарственных препаратов |
определить, в каких участках головного мозга начинаются эпилептические приступы |
|
оценить, как работает мозг между судорогами |
установить причины обмороков, панических атак кризов |
ЭЭГ проводят при наличии следующих показаний:
- эпилепсия;
- бессонница, нарушение качества сна;
- расстройство сна (хождение, говорение во сне);
- ночное апноэ сна;
- судороги без установленной причины;
- эндокринные заболевания;
- сосудистая патология головного мозга;
- черепно-мозговые травмы;
- воспалительные заболевания центральной нервной системы.
При частых головных болях, вегетососудистой дистонии, головокружениях также проводится ЭЭГ. Исследование показано пациентам, которые постоянно ощущают усталость, перенесли инсульт или микроинсульт, нейрохирургическое оперативное вмешательство.
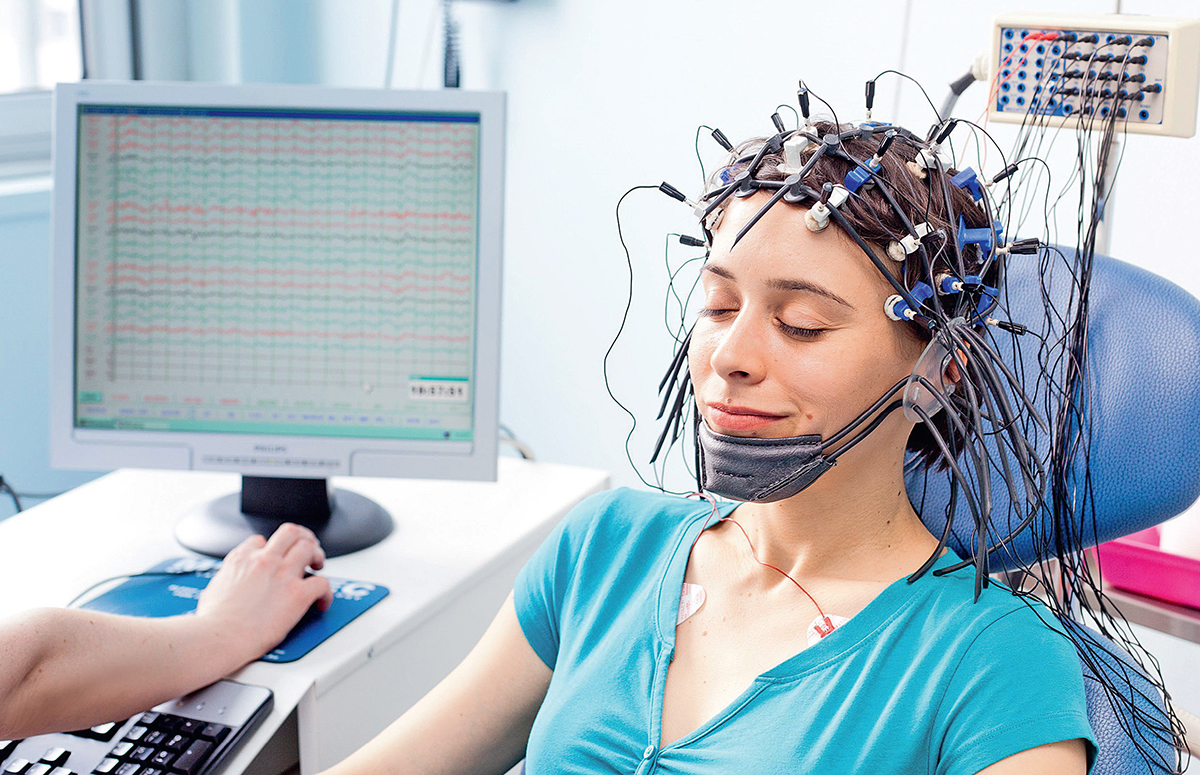
Противопоказания и подготовка к ЭЭГ
Абсолютных противопоказаний для выполнения электроэнцефалографии нет. Если у пациента имеются приступы судорог, он болен ишемической болезнью сердца, артериальной гипертензией, страдает психическими расстройствами, во время процедуры ЭЭГ в клинике неврологии Юсуповской больницы присутствует врач-анестезиолог. Он оказывает неотложную помощь в случае нестандартных ситуаций.
За 2 часа до процедуры нужно покушать. ЭЭГ проводится в спокойном состоянии, поэтому переживать и нервничать при проведении исследования нельзя. Если врачу нужно выявить судорожную активность мозга, он предложит пациенту немного поспать перед исследованием. До лечебного учреждения не рекомендуется добираться, будучи за рулём. ЭЭГ не проводится пациентам с признаками острой респираторно-вирусной инфекции. Исследование не противопоказано детям и беременным женщинам. В период беременности ЭЭГ выполняется без функциональных проб.

Норма ЭЭГ у взрослых
Расшифровка результатов ЭЭГ состоит из трёх разделов:
- описание ведущих видов активности и графических элементов;
- заключение после описания с интерпретированными патофизиологическими материалами;
- корреляция показателей двух первых частей с клинической картиной заболевания.
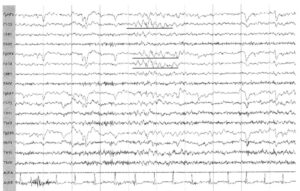
Основным описательным термином в ЭЭГ является «активность». Он оценивает любую очерёдность волн. Основными видами активности, которые записываются в ходе исследования и впоследствии подвергают расшифровке, а также дальнейшему изучению, являются частота, амплитуда и фаза волн. Частота оценивается количеством волновых колебаний за секунду. Она выражается в единицах измерения – герцах (Гц). В описании нейрофизиолог указывает среднюю частоту изучаемой активности.
На ЭЭГ определяют основные ритмы мозга:
- дельта – от 0,3 до 4 Гц;
- тета – от 4 до 8 Гц;
- альфа – от 8 до 13 Гц;
- низкочастотный бета ритм – от 13 до 25 Гц;
- высокочастотный бета ритм – от 25 до 35Гц;
- бета – от 35 до 50Гц.
Ритмам соответствуют виды активности. На ЭЭГ можно увидеть особые виды биоэлектрической активности мозга:
- плоскую ЭЭГ;
- высокочастотную асинхронную низкоамплитудную («махристую») активность;
- низкоамплитудную медленную полиморфную активность;
- полиритмичную активность.
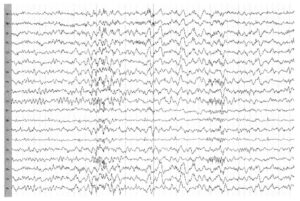
К патологическим образам электроэнцефалограммы относятся:
- спайк;
- медленный спайк;
- пик;
- острая волна.
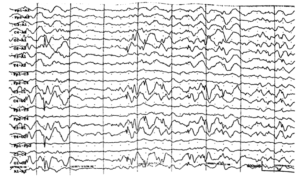
В норме альфа-ритм преобладает в затылочных отделах мозга. Он убывает по амплитуде от затылка ко лбу. В лобных отделах не регистрируется при биполярном отведении с электродов, которые наложены по сагиттальным линиям с малыми межэлектродными расстояниями. Симметричен по амплитуде и частоте в левом и правом полушариях. На нормальной ЭЭГ наблюдается функциональная асимметрия с преобладанием по заполнению поверхности, обращённой к костям черепа, и незначительным превышением амплитуды больше в правом полушарии головного мозга. Это следствие функциональной асимметрии мозга. Она связана с большей активностью левого полушария.

Патологически изменённая мозга
Патологическими проявлениями на ЭЭГ являются медленные ритмы – тета и дельта. Чем ниже их частота и выше амплитуда, тем более выражен патологический процесс. Медленноволновая активность появляется при следующих патологических процессах:
- дистрофических заболеваниях;
- демиелинизирующих и дегенеративных поражениях головного мозга;
- сдавлении мозговой ткани;
- ликворной гипертензии;
- наличии некоторой заторможенности, явлений деактивации, снижении активизирующих влияний ствола головного мозга.
Высокочастотные ритмы (бета-1, бета-2, гамма-ритм) также являются критерием патологии. Выраженность её тем больше, чем больше частота сдвинута в сторону высоких частот и чем больше увеличена амплитуда высокочастотного ритма. Высокочастотная компонента ЭЭГ возникает при ирритации структур головного мозга (раздражении мозговых центров).
Электрические ритмы головного мозга
Понятием «ритм» на ЭЭГ считается тип электрической активности, который относится к определённому состоянию мозга и координируется соответствующими механизмами. При расшифровке показателей ритма ЭЭГ головного мозга нейрофизиологи учитывают его частота, соответствующую состоянию участка мозга, амплитуду и характерные изменения при функциональных сменах активности.
Отдельная категория видов ритмов, проявляющихся в условиях сна или при патологических состояниях, включает в себя 3 разновидности данного показателя:
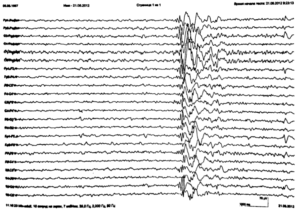
- дельта-ритм определяется у коматозных больных и в фазе глубокого сна, фиксируется при записи сигналов от областей коры мозга, расположенных на границе с поражёнными злокачественными новообразованиями участков;
- тета-ритм обладает интервалом частоты в пределах 4–8 Гц, проявляется при сне, отвечает за качественное усвоение информации, лежит в основе самообучения;
- сигма-ритм отличается частотой 10–16 Гц, считается одним из заметных и главных колебаний спонтанной электроэнцефалограммы, возникает при естественном сне на начальной его стадии.
По итогам, полученным при записи ЭЭГ, определяется показатель, который характеризует полную всеохватывающую оценку волн – биоэлектрическую активность мозга. Врач функциональной диагностики проверяет параметры ЭЭГ – частоту, ритмичность и присутствие резких вспышек, которые провоцируют характерные проявления. На этих основаниях нейрофизиолог делает окончательное заключение.
ЭЭГ мониторинг головного мозга у детей
Выделяют несколько методик записи ЭЭГ у детей:
- дневная ЭЭГ – первое исследование, которое заключается в кратковременной записи биопотенциалов головного мозга с выполнением функциональных проб (фотостимуляции и гипервентиляции для выявления скрытых изменений;
- ЭЭГ с депривацией (лишением сна) проводится при неинформативности рутинной ЭЭГ;
- длительная (продолженная) ЭЭГ с регистрацией дневного сна выполняется при подозрении на наличие пароксизмов или вероятности проявления изменений в ЭЭГ во время сна;
- ЭЭГ ночного сна позволяет фиксировать изменения на ЭЭГ во время бодрствования перед засыпанием, в состоянии дремоты, во время собственно ночного сна и пробуждения.
Проведение ЭЭГ мониторинга сопровождается видеофиксацией с возможностью записи в полной темноте и подключением дополнительных датчиков. Все используемые нейрофизиологами Юсуповской больницы приборы являются оборудованием экспертного класса и, согласно Федеральному Закону №102-ФЗ «Об обеспечении единства измерений», проходит регулярные поверки метрологических характеристик.
Для того чтобы подготовить ребёнка к ЭЭГ во время сна, врачи рекомендуют:
- в день исследования разбудить малыша на 1,5 — 2 часа раньше обычного времени пробуждения и в течение дня, не давая ему спать, играть с ним в активные игры;
- ограничить количество выпиваемой жидкости, употребление в пищу сладкого, солений и острых блюд;
- после 18.00 играть только в тихие спокойные игры;
- гулять на свежем воздухе в спокойном месте;
- исключить просмотр телевизора, компьютерные и видеоигры.
Исследование проводится в комнате, изолированной от световых и звуковых раздражителей. Запись производится на автономный блок, в котором находится карта памяти. Исследование синхронно записывается на жёсткий диск для проведения оценки, распечатки значимых фрагментов и записи отдельных фрагментов на мобильный носитель информации.
Остались вопросы? Мы вам перезвоним

Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Перезвоните мне
Расшифровка показателей ЭЭГ у взрослого
Для того чтобы расшифровать ЭЭГ и предоставить точные результаты, не упустить никаких мельчайших проявлений на записи, нейрофизиологи учитывают все важные моменты, которые могут отразиться на исследуемых показателях, таких как:
- возраст пациента;
- наличие определённых заболеваний;
- возможные противопоказания.
По окончании сбора всех данных ЭЭГ и их обработки врач функциональной диагностики проводит анализ и формирует итоговое заключение, которое предоставляет для принятия дальнейшего решения по выбору метода терапии. Любое нарушение активностей может быть признаком заболеваний, обусловленных определёнными факторами.
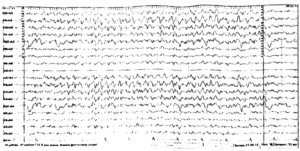
Нарушениями ЭЭГ считается:
- постоянная фиксация альфа-ритма в лобной доле;
- постоянное нарушение волновой синусоидальности;
- присутствие частотного разброса;
- превышение разницы между полушариями до 35%;
- амплитуда ниже 25 мкВ и свыше 95 мкВ.
При выявлении высокой амплитуды дельта-ритма нейрофизиолог может предположить наличие объёмного образования головного мозга. Завышенные значения тета и дельта-ритма, которые регистрируются в затылочной области, свидетельствуют о нарушении функции кровообращения, заторможенности задержку в развитии ребёнка.

Расшифровка ЭЭГ головного мозга у детей
ЭЭГ у детей имеет особенности. Запись ЭЭГ недоношенного ребёнка, родившегося на 25–28 неделе гестации, выглядит кривой в виде медленных вспышек дельта и тета-ритмов, которые периодически сочетаются с острыми волновыми пиками длиной 3–15 секунд при снижении амплитуды до 25 мкВ. У доношенных новорожденных детей эти значения разделяются на 3 вида показателей:
- при бодрствовании (с периодической частотой 5 Гц и амплитудой 55–60 Гц);
- в активной фазе сна (при стабильной частоте 5–7 Гц и быстрой заниженной амплитудой);
- во время спокойного сна со вспышками дельта колебаний при высокой амплитуде.
На протяжении 3-6 месяцев жизни малыша количество тета-колебаний постоянно растёт. Для дельта-ритма характерен спад. С 7 месяцев до одного года у ребёнка формируются альфа-волны, а дельта и тета постепенно угасают.
На протяжении следующих 8 лет на ЭЭГ медленные волны постоянно заменяются быстрыми альфа и бета-колебаниями. До 15 лет в основном преобладают альфа-волны. К 18 годам формирование биологической активности мозга завершается. Для того чтобы пройти обследование и расшифровку результатов ЭЭГ, звоните по телефону Юсуповской больницы. Контакт центр работает каждый день круглосуточно. Нейрофизиологи анализируют ЭЭГ в динамике, сравнивают результаты исследования с нормой ЭЭГ.
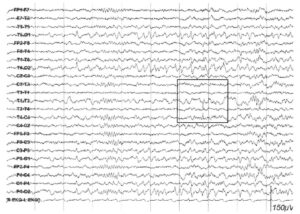
Ночной видеомониторинг ЭЭГ
Видео ЭЭГ мониторинг является единственным объективным методом диагностики многих заболеваний центральной нервной системы. С помощью исследования неврологи определяют специфических нарушений в инициальной фазе записи ЭЭГ во время приступа. Система позволяет провести длительное обследование. На жёсткий диск синхронно записывается следующая информация:
- запись ЭЭГ на цифровом электроэнцефалографе;
- физиологические сигналы организма по полиграфическим каналам;
- аудиоинформация с двух микрофонов;
- видеоинформация от двух видеокамер;
- маркеры, отражающие те или иные события, которые врач отмечает в ходе записи.
ЭЭГ ночной мониторинг, стоимость которого в Москве от 1200 рублей, осуществляется в следующих случаях:
- при необходимости подтверждения диагноза эпилепсии;
- для уточнения формы эпилепсии и локализации эпилептических очагов;
- С целью подтверждения медикаментозной ремиссии эпилептической болезни и сдекватности проводимого противоэпилептического лечения;
- для решения вопроса об отмене противоэпилептической терапии;
- при пароксизмальных расстройствах сознания и пароксизмальных двигательных расстройствах;
- для уточнения причины однократного эпилептического приступа;
- с целью уточнения причины редких приступов (неправильно установленный диагноз, неполная компенсация);
- при рецидиве приступов на фоне постоянного приёма лекарственных препаратов.
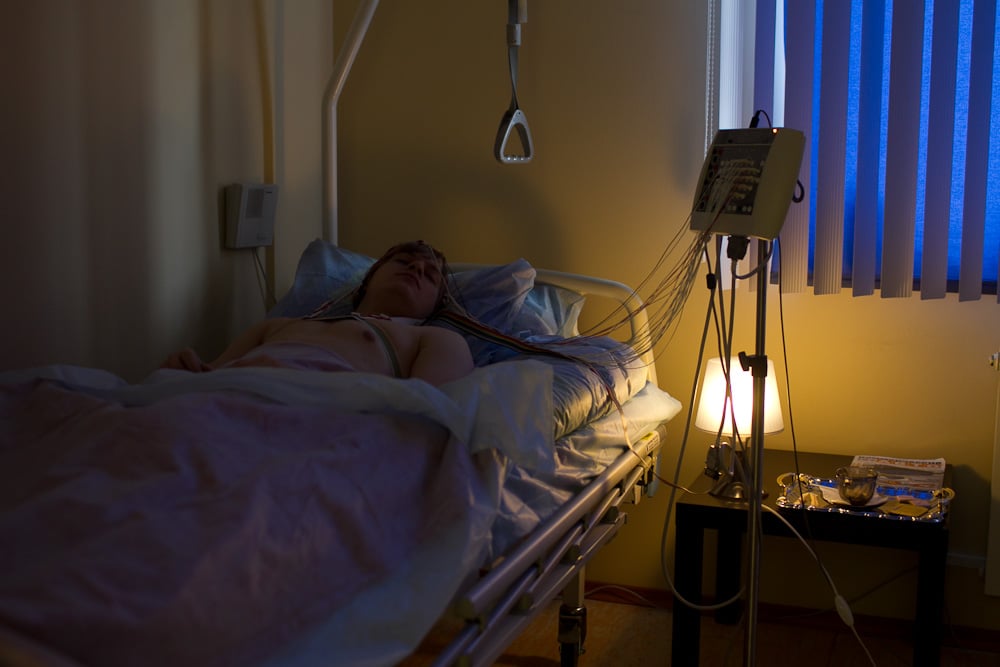
Ночной ЭЭГ видеомониторинг выполняют при задержке речи неясного генеза, прогрессирующем снижении когнитивных функций, минимальной мозговой дисфункции. Исследование необходимо делать пациентам, страдающим аффективно–респираторными пароксизмами, фебрильными судорогами, нарушениями дневного и ночного сна. Показаниями для ночного видео ЭЭГ мониторинга являются:
- энурез, энкопрез (ночное недержание мочи и кала);
- беттолепсия (преходящие нарушения сознания, наступающие на пике приступа кашля);
- неэпилептические пароксизмы (ночные страхи, нарколепсия, снохождения);
- пароксизмы головокружения неясной природы, которые возникают без объективной симптоматики.
Видео ЭЭГ мониторинг (цена зависит от длительности процедуры) нейрофизиологи выполняют при миоклонии и сходных с ними состояниях: миоклонусе во сне, – вегетативном миоклонусе, опсоклонусе (синдроме танцующих глаз), доброкачественном инфантильном миоклонусе.
ЭЭГ в Юсуповской больнице
ЭЭГ в Юсуповской больнице проводится с помощью современной диагностической аппаратуры в соответствии с международным протоколом. Это гарантирует соблюдение мировых стандартов качества. Анализ ЭЭГ и расшифровку результатов исследования с использованием компьютерной программы проводят кандидаты медицинских наук, неврологи-нейрофизиологи. Если результаты ЭЭГ трактуются неоднозначно, их обсуждают на заседании экспертного совета с участием профессоров и врачей высшей категории.
Для лечения пациентов в клинике неврологии созданы все условия:
- Палаты европейского уровня комфорта;
- Обеспечение индивидуальными средствами личной гигиены и диетическим питанием;
- Вежливое обслуживание персоналом, имеющим высокий уровень профессиональной подготовки.
Благодаря наличию современных электроэнцефалографов, специально оборудованной лаборатории, врачи функциональной диагностики выполняют все виды процедур:
- «Рутинную» ЭЭГ;
- Дневной и ночной мониторинг;
- Суточное исследование.
Длительное ЭЭГ исследование проводится в течение 1-2 суток. Пациенты в это время находятся в палатах повышенной комфортности. Их обеспечивают индивидуальными средствами личной гигиены и питанием, качество которого не отличается от домашней кухни. Персонал внимательно относится к пожеланиям пациентов.

Заведующий отделением неврологии, врач-невролог, к.м.н.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Диагностика». — Краткая Медицинская Энциклопедия. — М.: Советская Энциклопедия, 1989.
- «Клиническая оценка результатов лабораторных исследований»//Г. И. Назаренко, А. А. Кишкун. г. Москва, 2005 г.
- Клиническая лабораторная аналитика. Основы клинического лабораторного анализа В.В Меньшиков, 2002 .
Профильные специалисты
Консультация заведующего отделением неврологии, первичная 6 050 руб.
Консультация заведующего отделением неврологии, повторная 5 170 руб.
Консультация ведущего специалиста отделения неврологии, первичная 5 500 руб.
Консультация ведущего специалиста отделения неврологии, повторная 4 620 руб.
Вы сейчас находитесь:
Расшифровка показателей ЭЭГ головного мозга
Электроэнцефалограмма (ЭЭГ) – исследование биоэлектрической активности мозга (ГМ). Она помогает определить правильность работы нейронов на разных участках: расшифровка ЭЭГ у детей позволяет сделать вывод о присутствии или отсутствии патологических разрядов. В центре медицины сна «Юг-Клиника» (Ростов-на-Дону) данное обследование относится к рутинным и за счет безобидности и безболезненности широко распространено в детском возрасте.
Как делается расшифровка ЭЭГ?
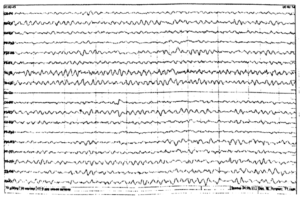
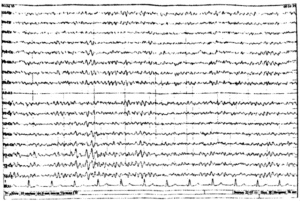
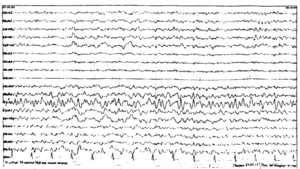
Внешне распечатка, которую отдают пациенту, представляет собой множество волн, кривых и ломаных линий. Самостоятельно разобраться в них невозможно: для этого нужны знания и навыки, а также большой практический опыт. Анализом данных занимается врач функциональной диагностики, реже – невролог.
Обработка занимает до пары дней, чаще – несколько часов. В ходе расшифровки анализируются все основные показатели электрической активности ГМ – волны и пики, симметричность и синхронность работы. Некоторые результаты начинают изучаться еще во время проведения самого исследования. В завершение процесса материалы сравниваются с нормативными, интерпретируются как физиологические или патологические. В заключение готовится формуляр ЭЭГ, который становится основой для постановки диагноза. Также он отражает потребность в дополнительных методах диагностики.
ЭЭГ головного мозга – расшифровка показателей ритмов
Относительно ЭЭГ в детском возрасте существуют разные варианты показателей, признающихся нормой. Также есть ситуации, где проявляются отклонения от физиологии, но они имеют диагностическое значение лишь при определенной частоте повторения.
Расшифровка заключения ЭЭГ у ребенка включает оценку ритмов активности ГМ. Вот основные из них:
- Альфа-ритм (8-14 Гц). Это – основной ритм ребенка, пребывающего в покое, либо просто лежащего, закрыв глаза. Он является регулярным с наивысшей активностью в темени, затылочной зоне. При формировании раздражителей ритм исчезает.
- Бета-ритм (13-30 Гц). Имеет место при тревоге, расстройствах, сильной депрессии. Интенсивность отмечается в зоне лобных долей ГМ.
- Дельта-ритм (0,5-3 Гц). В ограниченном объеме является нормой для бодрствования, в остальное время проявляется во сне. Если регистрируется днем больше нормы, то служит признаком заболеваний ГМ.
- Тета-ритм (4-7 Гц). Ритм считается естественным для сна. У малышей до восьмилетнего возраста может быть основным.
ЭЭГ расшифровка у детей – подробнее об альфа-ритме
В процессе расшифровывания изучаются такие данные, как базальный ритм, симметрия деятельности нейронов ГМ в двух полушариях, изменения показателей при выполнении функциональных тестов. Диагноз всегда соотносится с симптомами, которые беспокоят ребенка. Во многом понять, какие проблемы имеют место, помогают параметры ритма «альфы». При расшифровке ЭЭГ у детей норма амплитуды равна 100 мкВ. Основные признаки отклонений:
- асимметрия ритма между полушариями;
- превалирование в лобных долях;
- пароксизмы ритма;
- снижение или превышение норм амплитуды;
- нестабильность частоты.
Подобные сбои свидетельствуют о кистах и других образованиях ГМ, перенесенном кровоизлиянии, травме. У детей отсутствие ритма «альфа» – зачастую признак слабоумия. Короткая реакция «включения» ритма может означать развитие разных форм неврозов.
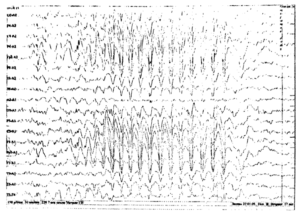
Расшифровка ЭЭГ у ребенка: эпилепсия
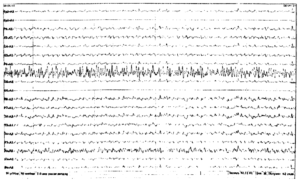
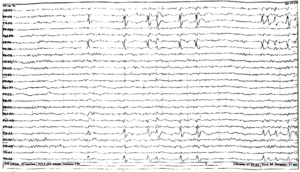
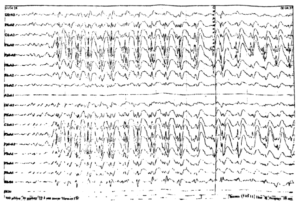
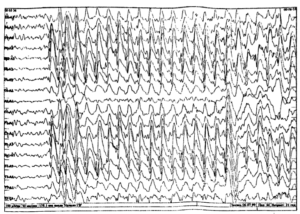
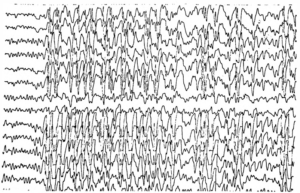
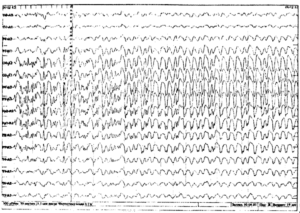
Нередко в расшифровке данных обследования врач обозначает наличие эпилептиформной активности у ребенка. Под этим понятием отражаются колебания в виде острых волн, пиков, которые отличаются от нормальной активности на 50% и более. Они совершенно не похожи на фоновый ритм, который должен присутствовать в покое.
Наличие острых пиков может иметь место при эпилепсии, но не всегда. Случается, что эпиактивность появляется без типичных приступов заболевания. Например, при генетической склонности к эпилепсии ЭЭГ может отражать такие показатели, при этом малыш является совершенно здоровым. При получении подобного результата требуется выполнение повторного исследования через некоторое время.
Результаты ЭЭГ – расшифровка у детей в клинике
Не все отклонения от нормы свидетельствуют о наличии серьезных патологий. К примеру, дисфункция средних структур ГМ по ЭЭГ чаще бывает результатом стресса у детей. Межполушарная асимметрия активности уходит после курса специальных препаратов, а ирритация структур порой обусловлена травмой и проходит со временем. Пароксизмы часто говорят о простой головной боли во время исследования.
На основании ЭЭГ можно сделать выводы о состоянии здоровья ребенка и предположить диагноз. Во многих случаях требуется выполнение КТ, МРТ и других обследований для его опровержения или подтверждения. Грамотная расшифровка будет гарантией выбора верного пути по поиску проблемы и ее решения. Специалисты «Юг-Клиники» помогут расшифровать результаты ЭЭГ, проводимой у нас или в других медицинских центрах в сжатые сроки и с максимальной надежностью, ведь здесь трудятся только высококвалифицированные доктора. Предоставляем результаты в удобной для Вас форме – на всех видах носителей (бумажные, электронные). Обращайтесь и будьте здоровы!
Около 30 % пациентов, поступающих в эпилептологические центры с диагнозом «эпилепсия», в реальности не болеют эпилепсией – эти данные получены в ведущих мировых клиниках. Формула, приводящая к диагностическим ошибкам, чаще всего выглядит так:
Неспецифические симптомы + нормальная ЭЭГ, расцененная, как патологическая = ошибочный диагноз «эпилепсия»
Последствием этого является ненужное и опасное лечение, которое пациент получает долгие годы, причем повторные нормальные ЭЭГ не отменяют диагноз. «ЭЭГ как биопсия, а диагноз эпилепсия как рак», — такие сравнения приводятся врачами: будучи однажды поставленными, подобные диагнозы уже не снимаются. Только повторный пересмотр первой ЭЭГ, по которой был выставлен диагноз, может выявить ошибку, а в остальных случаях пациент будет нести за собой диагноз «эпилепсия» всю жизнь, он будет долгие годы принимать препараты, имеющие значительные побочные эффекты, страдать от социальной стигмы и ограничений, которые накладывает диагноз эпилепсия. Человек не сможет водить машину, для него будут закрыты некоторые виды работ и должностей.
Врачи-эпилептологи всего мира сходятся в одном (и надо отметить, что это, пожалуй, единственное, в чем они действительно согласны!): лучше поставить диагноз эпилепсии позже, чем поставить его «профилактически».
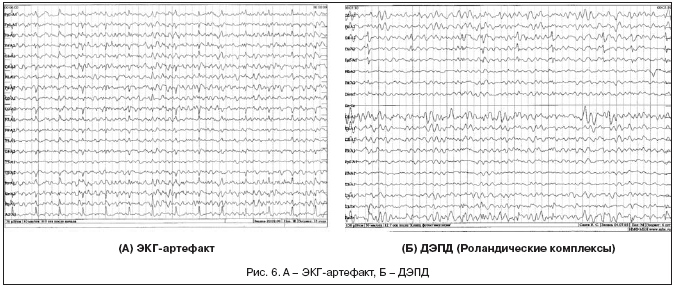
В чем же причина подобной гипердиагностики, если, по данным большинства исследований, только 1-2 % ЭЭГ могут быть расценены как ложноположительные? По мнению специалистов, первая причина в «человеческом факторе»: в отсутствие должного уровня знаний и опыта. Зачастую неверный диагноз бывает поставлен по одной единственной ЭЭГ, на которой известные доброкачественные эпилептиформные паттерны и варианты нормальной ЭЭГ были расценены как патологические. К таким паттернам относятся: микроспайки, ритмическая тета-активность в височных отведениях, возникающая при дремоте, 14 и 6 Гц позитивные острые волны, 6 Гц фантомные спайк-волны, ритмическая дельта-активность при гипервентиляции и т.д. Большинство этих паттернов были описаны еще в пятидесятых годах XX века, и их выявление не представляет трудности для специалистов, работающих с ЭЭГ.
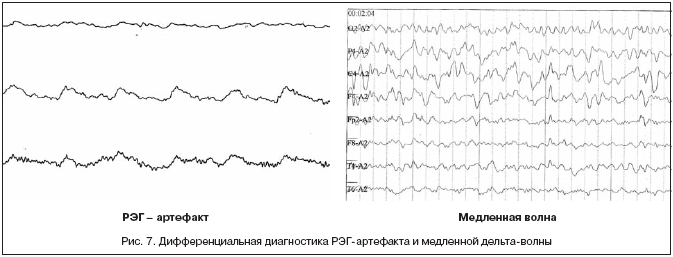
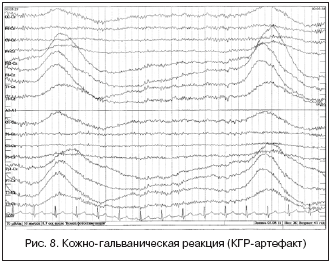
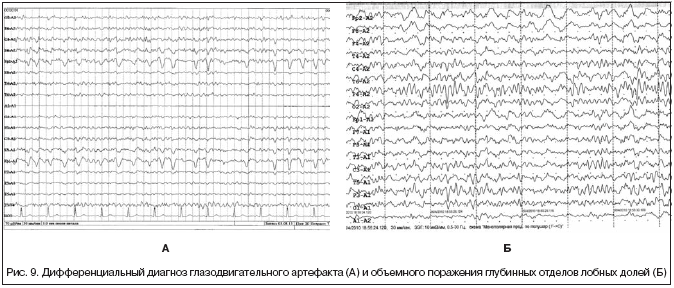
Однако, на практике данные паттерны встречаются достаточно редко, в подавляющем большинстве случаев ошибочно интерпретируются артефакты, брешь-ритм (breach-rhythm), или «безымянные варианты», которые являются вариациями нормальной ритмики, в результате чего возникают колебания заостренной конфигурации или фрагменты альфа-активности, которые не вписываются в легко узнаваемые ЭЭГ-феномены. Эти безымянные колебания нормального фона были описаны под разными названиями и их можно найти в большинстве ЭЭГ. Дифференцировать нормальные варианты из значимых спайков и острых волн иногда бывает сложно, но существуют определенные рекомендации, которым надо следовать. Избежать этих ошибок могут только обученные опытные врачи эпилептологи/нейрофизиологи, в противном случае пишутся расплывчатые трактовки и нормальная ЭЭГ описывается как патологическая. Здесь складывается ситуация, типичная для человеческой психики: чем меньше знания и опыт, тем с большим вниманием человек относится к незначительным изменениям на ЭЭГ (что в зарубежной литературе называется «Overriding EEG» и «Looking too hard syndrome»). «Снисходительность приходит с опытом», как и понимание того, насколько вариабельна норма на ЭЭГ. Точно так же, как терапевт найдет больше изменений на ЭКГ, чем кардиолог, так же и неопытный врач нейрофизиолог скорее опишет больше патологической активности на ЭЭГ, чем опытный эпилептолог.
Как мы можем исправить существующее положение вещей и уменьшить частоту ошибок, связанных с анализом ЭЭГ?
Здесь необходимо отметить, что в Америке и странах Европы чтением ЭЭГ занимаются неврологи, которые обучаются этому в рамках прохождения резидентуры (аналог российской ординатуры, только длительностью 4-7 лет). В связи с этим, за рубежом проблема неверного анализа ЭЭГ связывается с низким уровнем знаний врачей об ЭЭГ и умением ее интерпретировать. С учетом данной особенности, одно из предложений зарубежных коллег — оценка ЭЭГ не неврологом, а опытным нейрофизиологом. В России ЭЭГ в большинстве клиник описывается специалистами функциональной диагностики, которые в части случаев вообще имеют не медицинское образование, тогда как врач невролог зачастую не знаком даже с основами ЭЭГ. И, надо сказать, данный путь также порочен: процент диагностических ошибок в нашей стране не меньше, если не больше, так как в этом случае отсутствует интерпретация ЭЭГ в контексте клинических данных.
Неверный анализ ЭЭГ врачом-неврологом за рубежом и отсутствие анализа результатов ЭЭГ с позиции клиники — обе ситуации одинаково плохи.
Наверное, наиболее оптимальным вариантом является другое решение, которое также обсуждено в статье Benbadis S.R.:
так как в повседневной практике невролог и психиатр сталкивается с пароксизмальными состояниями и, в частности, с эпилепсией достаточно часто, то трудно представить, чтобы врач не умел читать ЭЭГ и не умел анализировать данные, с которыми работает. Но если мы считаем, что описание ЭЭГ — прерогатива врачей, то система обучения должна быть в корне изменена. ЭЭГ в рамках последипломной подготовки неврологов и психиатров должно уделяться больше времени и внимания. Нужен курс, обучающий врачей анализу ЭЭГ, затем должна быть практика под руководством опытных специалистов, а после — возможность в ходе самостоятельной работы обращаться к специалисту для разбора сложных случаев.
По мнению авторов, к описанию ЭЭГ должна быть применена система, используемая при описании ЭКГ или рентгенографии грудной клетки. Они могут быть оценены экстренно врачами скорой помощи, терапевтами, реаниматологами, но затем должны быть повторно проанализированы специалистами — кардиологами или рентгенологами, для того, чтобы избежать ошибок и неверных диагнозов.
Другой важный методологический прием — первичный анализ ЭЭГ «вслепую», то есть без клинических данных о пациенте (при этом, безусловно, клиническая трактовка в последующем дается с учетом всей информации о заболевании. Так предлагают описывать ЭЭГ многие ведущие эпилептологи мира, чтобы избежать синдрома «слишком тщательного анализа» (“looking too hard” syndrome).
Улучшить ситуацию может:
1. улучшение качества анализа ЭЭГ путем более высокого уровня обучения неврологов и психиатров а, главное, введением контроля уровня знаний
2. обучение «консервативному» чтению ЭЭГ, при котором должна быть описана только четкая эпилептиформная активность, а сомнительные вопросы должны решаться в пользу нормы или дообследования с изменением дизайна исследования
3. обязательная клиническая интерпретация ЭЭГ-данных в тех случаях, когда это возможно
4. создание более четких рекомендаций и руководств по описанию ЭЭГ
5. повторная оценка ЭЭГ специалистом-нейрофизиологом или эпилептологом.
Итак, вернемся к формуле:
Неспецифические симптомы + неверно интерпретированная нормальная ЭЭГ = ошибочный диагноз «эпилепсия»
Надо понимать, что четкая клиническая картина приступов при нормальной ЭЭГ скорее подтверждает диагноз эпилепсии, чем неспецифические симптомы и острые волны на ЭЭГ. Неспецифические симптомы и неубедительная патологическая активность на ЭЭГ (как например, «заостренные двухфазные потенциалы» или «ирритативные знаки») ни в коем случае не должны приводить к диагнозу «эпилепсия».
Материал подготовлен Фоминых В.В., Гриненко О.А., Троицким А.А. на основе следующих статей:
1. Benbadis SR. «Just like EKGs!» Should EEGs undergo a confirmatory interpretation by a clinical neurophysiologist? Neurology. 2013;80(1 Suppl 1):S47-51.
2. Benbadis SR. Errors in EEGs and the misdiagnosis of epilepsy: importance, causes, consequences, and proposed remedies. Epilepsy Behav. 2007;11(3):257-62.
3. Markand ON. Pearls, perils, and pitfalls in the use of the electroencephalogram. Semin Neurol. 2003;23(1):7-46.
Энцефалограмма головного мозга или ЭЭГ — это информативный метод диагностики состояния ЦНС. Способ основан на измерении и оценке электрической активности, биоэлектрических потенциалов коры головного мозга. Энцефалография универсальна, позволяет выявить многие функциональные расстройства работы центральной нервной системы. В том числе эпилепсию и последствия опухолей. Но для точного понимания сути ситуации важен опыт. От его наличия зависит качество расшифровки полученных данных.
Электроэнцефалографию проводят в амбулаторных или стационарных условиях. Зависит от формы ЭЭГ и целей, которые преследует диагностика.
- Показания к электроэнцефалографии
- Имеются ли противопоказания
- Подготовка к диагностике
- Ход процедуры
- Расшифровка результатов
- ЭЭГ ночью во сне
Показания к электроэнцефалографии
Электроэнцефалография — универсальный и информативный метод диагностики заболеваний центральной нервной системой. Отклонения в биоэлектрической активности мозга при наличии заболеваний есть всегда. Но не во всех случаях врач может корректно расшифровать показатели ЭЭГ.
Среди показаний к диагностике методом ЭЭГ:
- Подозрения на эпилепсию. Хроническое рецидивирующее заболевание с судорожными приступами, потерей сознания. ЭЭГ дает возможность выявить патологический процесс на ранней стадии, оценить тяжесть расстройства и назначить грамотное лечение.
- Опухоли головного мозга в анамнезе или предположение об их наличии в анамнезе. Неоплазии не выявляются непосредственно. Но для них типичны определенные паттерны мозговой активности, по повторению которых и подозревают новообразование.
- Судороги неизвестного происхождения. Не обязательно эпилептического. Что виной судорожным проявлениям ЭЭГ и призвана выявить.
- Патологии сосудов головного мозга вплоть до сосудистой деменции. По картине ЭЭГ, снижению биоэлектрической активности, можно сделать вывод о характере патологического процесса и его сущности.
- ВСД. Не самостоятельный диагноз, а синдром в рамках множества заболеваний. Диагностика методом ЭЭГ может стать отправной точкой в поисках виновника.
- Перенесенные черепно-мозговые травмы. Повреждения головы могут быть опасными в отсроченной перспективе. Электроэнцефалография дает возможность обнаружить изменения на ранней стадии. Обычно ЭЭГ проводится сразу после травмы или стабилизации состояния пострадавшего.
- Дегенеративные поражения мозга. Болезнь Альцгеймера, Паркинсона, различные формы деменций.
- Воспалительные заболевания ЦНС.
- Токсические повреждения тканей мозга.
- Задержка развития, заикание у детей. ЭЭГ показывает, что тому причина.
Электроэнцефалография может назначаться при жалобах на бессонницу, головные боли, головокружение, постоянную усталость, астению. Или же в рамках уже установленного диагноза, чтобы проверить динамику патологического процесса, качество и эффективность проводимого лечения.
ЭЭГ — часть группы диагностических мероприятий. Но не единственный метод проверки состояния центральной нервной системы.
Имеются ли противопоказания
Противопоказания к диагностике методом ЭЭГ как таковые отсутствуют. Это информативная методика обследования. Все же в нескольких случаях электроэнцефалографию придется отложить до лучшего времени. Среди противопоказаний:
- Психическая неадекватность. Психозы, алкогольные нарушения вызывают состояния, исключающие нормальное поведение. Пациент не сможет выполнять то, что ему предложит врач, и спокойно сидеть. Провести ЭЭГ можно будет только когда патологическое состояние сойдет на нет, и человек вернется в состояние психической нормы.
- Открытые раны головы. Из-за особенностей воздействия оборудования для ЭЭГ.
- Психомоторное возбуждение. На фоне психических расстройств разных уровней.
В этих случаях следует дождаться лучшего момента для диагностики.
Подготовка к диагностике
Подготовка касается стабилизации состояния центральной нервной системы. Меры простые, но требуют строгого соблюдения:
- За 48 часов следует отказаться от напитков и продуктов, способных стимулировать работу ЦНС. Сюда относят кофе, крепкий чай, колу, а также шоколад и вообще сладости с высоким содержанием сахара. То же самое касается алкогольных напитков.
- В день исследования стоит вымыть голову. Чистая кожа лучше держит электроды. Также улучшается качество сигнала, благодаря чему информативность исследования становится выше. При этом ни в коем случае нельзя использовать гели, лак для волос. Они дают обратный эффект.
- За 2 часа следует полностью отказаться от пищи.
- Также за 2 часа стоит отказаться от курения. Сигареты обладают психостимулирующим эффектом.
- При наличии длинных волос не лишним будет взять бумажные салфетки или матерчатое полотенце. Чтобы стереть с головы остатки геля.
- Прямо перед исследованием стоит снять все украшения, вынуть серьги.
При систематическом применении нейролептиков, транквилизаторов, противосудорожных или антидепрессантов, стоит сообщить врачу. Чтобы при расшифровке фактор приема психотропных средств и их стороннего влияния был учтен.
Ход процедуры
Пациент садится в кресло. Для проведения ЭЭГ используются специальные электроды, который накладываются на голову, чтобы захватить все отделы мозга. После этого пациенту предлагают какое-то время сидеть спокойно и расслабиться. Это т.н. пассивное бодрствование. В норме в таком состоянии не должно быть резких скачков мозговой активности.
Затем, когда человек расслабится, ему предлагают пройти серию функциональных тестов. В числе таковых:
- Тест с открытием и закрытием глаз.
- Тест с гипервентиляцией. Глубоким быстрым дыханием на протяжении минуты-двух.
- Фото- и фоностимуляция. Воздействие звуками определенной частоты, светом для стимулирования ЦНС.
В конце процедуры ЭЭГ пишут постоянно, на протяжении нескольких минут. Опытные неврологи знают, что в конце процедуры нередко обнаруживаются скрытые нарушения работы головного мозга.
Расшифровка результатов
Расшифровкой результатов занимаются неврологи или нейрофизиологи. В краткой сводной таблице ниже даны примерные сведения о норме и патологии:
|
Альфа |
Частота 8–12 Гц В расслабленном состоянии сохраняется одинаковой. |
Отступление от нормы в патологических случаях говорит о коме. |
|
Бета |
Частота: 13–40 Гц В норме изменения встречаются при тревоге, усталости, размышлениях, напряженном внимании |
Условно не нормальная причина — прием бензодиазепинов. |
|
Гамма |
Частота: 30–100+ Наблюдается при интенсивной обработке информации |
При патологиях, которые связаны со снижением умственных способностей, гамма-волны меняются. |
|
Дельта |
Частота: до 4 Гц Фаза медленного сна, длительная концентрация внимания |
Энцефалопатия, подкорковые повреждения, диффузные поражения мозга. |
|
Мю |
Частота: 8–13 Гц Двигательные нейроны в покое. |
Избыточная активность мозга, аутизм. |
|
Тета |
Частота: 4–8 Гц Полусон, расслабление |
Энцефалопатия, нарушение со стороны глубоких структур мозга, гидроцефалия (иногда). |
Об эпилепсии говорят сочетания результатов. По одному отклонению ее выявить невозможно.
ЭЭГ ночью во сне
ЭЭГ во сне проводится при явных неврологических симптомах и отсутствии проявлений на энцефалограмме. Или явном несоответствии состояния человека и картины обследования.
Человека помещают в стационар, после чего начинают мониторинг ЭЭГ. На протяжении суток или более. Возможна осмысленная провокация приступа. ЭЭГ во сне и в состоянии бодрствования, разницы между ними, непрерывная запись позволяют обнаружить патологический процесс очень скоро.
Почти треть пациентов, направляющиеся в крупные медицинские клиники с диагнозом «эпилепсия», в действительности таковой не страдают – и это мировые мультицентровые данные!
Как следствие такого диагноза — бесполезное, а зачастую и опасное лечение на долгие годы. Не секрет, что даже при повторных нормальных ЭЭГ, снять такой диагноз крайне сложно. В представлении большинства опрошенных врачей: «ЭЭГ — подобна биопсии, а эпилепсия подобна раку». Лишь пересмотр первичной ЭЭГможет выявить ошибку, в противном же случае, «эпилепсия» будет преследовать пациента всю жизнь: а это ненужное лечение со значительными побочными эффектами в течение продолжительного времени и социальные ограничения (запрет на вождении автомобиля, отказ в трудоустройстве).
Международный консорциум врачей-эпилептологов пришел к одному важному выводу: лучше подтвердить эпилепсию позже, чем находить там, где ее нет.
Какова же формула гипердиагностики эпилепсии?
Нормальная ЭЭГ, идентифицированная как патологическая + неспецифическая симптоматика = «эпилепсия».
Многие эксперты сходятся во мнении, что первопричина ошибки – так называемый «человеческий фактор» — недостаточности уровня опыта и знаний. Нередко к неверному диагнозу приводит одна единственная ЭЭГ с общеизвестными доброкачественными паттернами (большинство из которых описаны еще в середине XX века), расцененными как патологические. К ним относятся: дремотные паттерны, «14 и 6 Гц позитивные острые волны», микроспайки (smallsharpspikes), POSTS, лямбда-волны и т.п.
Брешь-эффект, артефакты или «безымянные варианты» (варианты нормальной корковой ритмики, в виде фрагментов активности альфа-диапазона или волн заостренной конфигурации, которые не похожи на легкоузнаваемые ЭЭГ-паттерны) также нередко ошибочно оцениваются как эпилептиформные.
Различить доброкачественные варианты от значимых эпилептиформных изменений зачастую довольно сложно. Избежать ошибочной или расплывчатой трактовки могут только специально обученные врачи неврологи-эпилептологи и нейрофизиологи. В статьях про «Over-reading EEG» и «Looking-too-hard syndrome» описывается, что не меньшую роль играет и опыт врача: чем его меньше, тем с большим усердием ищутся патологические изменения на ЭЭГ. «Снисходительность приходит с опытом», также как и осознание того, насколько вариабельна нормальная ЭЭГ.
Как же улучшить качество анализа ЭЭГ?
Стоит отметить, что в большинстве развитых странах интерпретацией ЭЭГ занимаются врачи-неврологи. Таким образом, ошибочная оценка ЭЭГ связывается с их недостаточным уровнем знаний об электроэнцефалографии. Как вариант зарубежные специалисты предлагают оценивать ЭЭГ не врачу-неврологу, а нейрофизиологу.
В России же в большинстве клиник электроэнцефалограмму оценивают специалисты функциональной диагностики, зачастую даже не имеющих медицинское образование, которые далеко не всегда могут интерпретировать ЭЭГ с учетом клинических данных.
Таким образом, грамотная оценка ЭЭГ – «палка о двух концах». В своей статье, Benbadis S.R. обсуждает «золотую середину» этой проблемы: электроэнцефалографии должно уделяться гораздо больше внимания и времени в во время последипломного образования. Нужны специальные курсы, подготавливающие врачей к анализу электроэнцефалограммы, затем практика под контролем квалифицированных специалистов, и только после этого самостоятельная работа (с обязательной возможностью советоваться с более опытным коллегой при разборе сложных случаев).
Также, для избежания «слишком тщательного анализа» врачам весьма полезно производить первичную оценку электроэнцефалограммы «вслепую» (без клинических данных), с финальной интерпретацией ЭЭГ (или ре-интерпретацией) с учетом полной информации о пациенте.
С учетом всего вышеописанного можно выделить несколько пунктов, которые позволят улучшить качество оценки ЭЭГ:
- Обучение более высокого уровня врачей-неврологов и психиатров и, несомненно, контроль полученных знаний;
- «Консервативная» интерпретация электроэнцефалограммы: описывается только явная эпилептиформная активность, во всех сомнительных случаях изменения должны трактоваться как вариант нормальной ЭЭГ или предлагаться дообследование с изменением дизайна исследования;
- Клиническая интерпретация электроэнцефалографических данных.
- Создание более четких рекомендаций и руководств по описанию электроэнцефалограммы.
- Повторная оценка электроэнцефалограммы квалифицированным нейрофизиологом или эпилептологом.
Важно осознавать, что явные клинические проявления эпилептических приступов при нормальной фоновой ЭЭГ с бóльшей вероятностью свидетельствуют об эпилепсии, чем неспецифические графоэлементы на ЭЭГ. Неубедительная активность на ЭЭГ — «заостренные двухфазные потенциалы» или «ирритативные знаки», ни в коем случае не должны приводить к диагнозу «эпилепсия».
Ссылки на оригинальные статьи:
- Benbadis SR. Errors in EEGs and the misdiagnosis of epilepsy: Importance, causes, consequences, and proposed remedies. Epilepsy and Behavior 2007; Volume 11, Issue 3, Pages 257–262.
- Benbadis SR. «Just like EKGs!» Should EEGs undergo a confirmatory interpretation by a clinical neurophysiologist? Neurology.2013 Jan 1;80(1 Suppl 1):S47-51.
- Markand ON. Pearls, Perils, and Pitfalls in the Use of the Electroencephalogram. Semin Neurol 2003; 23(1): 007-046
Обновлено: 06.06.2023
Основными методами диагностики эпилепсии являются магнитно-резонансная томография и электроэнцефалограмма. В статье пойдет речь о ЭЭГ головного мозга: что это такое, расшифровка у детей.
Энцефалограммой называют метод исследования биоэлектрической активности головного мозга. Это исследование позволяет определить активность нейронов различных участков головного мозга, наличие патологических паттернов (разрядов), которые указывают на патологию. Безобидность диагностики позволяет широко использовать ее в детском возрасте. По результатам исследования определяется эпилептиформная активность, показания для проведения МРТ и направление курса дальнейшего лечения.
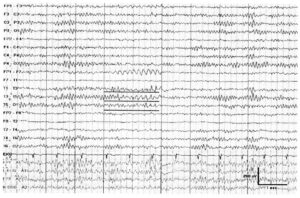
Эпилептиформная активность на ЭЭГ у ребенка — что это значит? Под термином эпилептиформная активность понимают электрические колебания, регистрирующиеся на ЭЭГ в виде острых волн и пиков, отличающихся от общей активности более чем на 50%. Наличие эпилептиформной активности на ЭЭГ может свидетельствовать о наличии эпилепсии.
Показания к проведению исследования у детей
Назначают исследование для диагностики различных неврологических и психиатрических заболеваний детей. К таким заболеваниям относятся:
- Задержка развития речи: дифференциальный диагноз между дизартрией (нарушение в речевом аппарате) и патологией речевых центров головного мозга.
- Разные виды эпилепсии, начиная с генерализованной, заканчивая миоклониями в отдельных группах мышц.
- Тики: для исключения центрального генеза заболевания и нарушений в электрической активности головного мозга.
- Аутизм, нарушения в поведении ребенка (агрессивность и др.), синдром гиперактивности с дефицитом внимания.
- Энурез или ночное недержание мочи.
- Расстройства сна, в том числе и сомнамбулизм (лунатизм — снохождение): необходимо проведение ЭЭГ во время ночного сна.
- Травмы головного мозга (сотрясения, ушибы и так далее) — для выявления очагов аномальной биоэлектрической активности.
- При подозрении на онкопатологию головного мозга ребенка, очаг будет показывать патологические сигналы, при этом он может быть еще не визуализирован на МРТ.
- Частые головные боли, которым не найдено объяснение.
- Когнитивные нарушения: плохая память, низкая успеваемость в школе, дефицит внимания, чрезмерная рассеянность и так далее.
Как проводится исследование?
На кожу головы в проекции различных участков головного мозга устанавливаются электроды, всего обычно их бывает 19, они крепятся симметрично с двух сторон головы и по центру, может сразу быть одета «шапочка», без необходимости прикреплять каждый электрод отдельно. Также на область груди крепится датчик ЭКГ, часто бывают необходимы дополнительные датчики (миографические). При этом ребенок ведет обычный образ жизни: гуляет, кушает, играется в малоподвижные игры (мозаика, куклы и другие), а умная техника фиксирует активность головного мозга малыша.
Накануне маме необходимо подготовить ребенка к обследованию:
- Помыть голову, так как избыток кожного сала нарушает плотный контакт электрода с кожей головы и искажает результат обследования.
- Снять украшения (серьги, заколки, пирсинги).
- Если ребенок совсем маленький или проявляет агрессию, слишком непоседлив, то рекомендовано провести премедикацию, в качестве которой выступают седативные препараты.
- Иногда рекомендована депривация сна, которая проводится с целью увеличения информативности исследования.
- Не рекомендуется кормить ребенка продуктами-энергетиками накануне исследования: шоколад, крепкий чай, кофе, энергетические напитки и так далее.
- Предупредить врача функциональной диагностики обо всех лекарственных средствах, которые получает ребенок в подробных дозировках и кратности применения.
Как расшифровывается и что можно увидеть?
Расшифровка показателей ЭЭГ головного мозга у детей занимает довольно много времени. Обычно результаты выдаются через несколько дней. Так как анализируются электрические показатели со всех отведений, оцениваются все пики и волны, их синхронность, симметричность.
На руки родителям выдают заключение, распечатка выбранных врачом фрагментов записи и, в специализированных центрах, диск с записью всего исследования. Иногда врач может дать рекомендации по дальнейшему обследованию.
Самостоятельно понять, как расшифровать ЭЭГ головного мозга у детей не получится даже при очень большом желании. Расшифровывать волны электрической активности может только специалист, особенно у детей, у которых даже норма имеет множество вариаций, в зависимости от возраста ребенка.
Принято выделять следующие основные ритмы электрической активности на ЭЭГ:
- Альфа ритм (или предшественник альфа ритма у детей до 5-ти лет). Регистрируется в состоянии покоя, при котором ребенок сидит или лежит с закрытыми глазами и ничего не делает.
- Бета ритм. Выявляется при максимальном сосредоточении внимания: быстрые волны свидетельствуют об активном бодрствовании.
- Тета ритм. При нормальной картине ЭЭГ у здоровых детей 2-8 лет является одним из основных ритмов, представляет из себя волны, по амплитуде несколько превышающие альфа ритм. Появление таких показателей в более взрослом возрасте может свидетельствовать о задержке психического развития, может потребоваться консультация генетика.
Также при расшифровке ЭЭГ у детей оценивается синхронность электрических потенциалов в обоих полушариях. Нарушение синхронизации свидетельствует о наличии патологического очага. Он может быть представлен опухолью, эпилептическим очагом, сосудистой мальформацией и так далее.
При множественном появлении разрядов на ЭЭГ необходимо оценивать клинику, возможно будет необходимо проконсультировать малыша у психолога и психиатра. Расшифровывать такие результаты и выставлять диагноз приходится с учетом дополнительных методов исследований.
Стоит ли доверять исследованию?
Энцефалограмма функциональный метод исследования, поэтому зачастую результаты во многом зависят от состояния ребенка на момент обследования. Если врач, например, видит при расшифровке ЭЭГ головного мозга у ребенка старше 8 лет дизаритмию, присутствие в большом количестве тета волн, не стоит сразу пытаться выставлять диагнозы. Возможно, малыш просто негативно отнесся к исследованию, ведь дети довольно эмоциональны.
Конечно, при обнаружении серьезных отклонений, с формированием очагов аномальной активности, свидетельствующих о наличии эпилептического очага, требуется дообследование. Электрический метод лишь укажет на приблизительную локализацию очага (доля головного мозга). Наиболее точно определить локализацию процесса и возможную причину (сосудистую, неопластическую, атрофия вследствие внутриутробного кислородного голодания мозга и так далее) можно только при применении методов нейровизуализации, прежде всего — МРТ.
Как часто необходимо повторять исследование?
Если диагностика не показала весомых изменений в мозговой электрической активности, то повторно исследование при отсутствии новой симптоматики можно не проводить.
При выявлении эпилептиформной активности энцефалограмма станет основным объективным диагностическим критерием эффективности назначенной терапии.
Повторение исследования должно быть минимум каждый год, желательно 1 раз в 6 месяцев. Оценка динамики позволит скорректировать терапию для предупреждения повторных приступов (увеличение или уменьшение доз противоэпилептических препаратов).
Даже после снятия диагноза эпилепсия, необходимо повторять энцефалограмму еще в течение 1-5 лет (в зависимости от диагноза) для предупреждения возможного рецидива. После оперативного вмешательства также рекомендовано ежегодное исследование в течение нескольких лет. Это позволит избежать множество осложнений.
Суть метода ЭЭГ головного мозга у детей — это вид исследования активности коры головного мозга, который основывается на фиксации электрических потенциалов. Данный метод считается оптимальным способом получения информации о работе мозга у малышей в любом возрасте.
Нервная система человека состоит из миллиардов клеток под названием нейроны. Все они обладают способностью создавать и передавать электрические импульсы. Общая активность нейронов формирует биоэлектрическую активность головного мозга. Именно она регистрируется и записывается графическим способом при ЭЭГ.
В результате получается электроэнцефалограмма. Этот документ с множеством кривых линий информирует врача о том, как протекают процессы в мозге ребенка: в нормальном режиме или же они подверглись патологическим изменениям.
ЭЭГ у малышей.
Показания к проведению процедуры
Получив направление на энцефалографию , мама и папа начинают думать о том, а зачем эта процедура нужна их ребенку.
ЭЭГ рекомендуется не только при подозрении на наличие того или иного заболевания, но и для стандартной оценки работы мозга малыша. Энцефалографию ребенку может предписать психиатр, невролог или нейрофизиатр.
Стандартные показания к проведению процедуры следующие: судороги и припадки мозгового происхождения; травмы головного мозга; опухоли и другие заболевания головного мозга; оценка адекватности развития детей первого года жизни; частые головные боли, головокружение, потеря сознания; нарушение сна, в том числе лунатизм; раздражительность, вспыльчивость; необъяснимый регулярный плач; неустойчивое артериальное давление.
Как видно, данное исследование назначается при очень многих проблемах, связанных с работой нервной системы. А все потому, что ЭЭГ головного мозга выявляет основные нарушения в его функционировании. Энцефалография позволяет не только диагностировать такие заболевания, как ДЦП, минимальная мозговая дисфункция, энцефалопатия, синдром вегетативной дистонии, эпилепсия и прочие, но и подобрать препараты для их лечения, а также оценить эффективность терапии.
Кроме того, даже если у малыша не наблюдается серьезных заболеваний, но есть трудности в поведении и развитии, ему показана ЭЭГ. Эта процедура способна помочь доктору определить причины и степень выраженности патологий при отставании в речевом и моторном развитии, проблемах с памятью и вниманием, гиперактивности и пр.
Также ЭЭГ рекомендуется детям школьного возраста в том случае, если они слишком сильно утомляются или перенапрягаются.
Подготовка ребенка
Перед тем как сделать ЭЭГ головного мозга, малыша необходимо подготовить. Поскольку процедура энцефалографии предполагает установку на голову ребенка электрических датчиков, накануне дня обследования рекомендуется вымыть ему волосы детским шампунем. Дальнейшие особенности подготовки зависят от возраста чада.
Младенцам делают ЭЭГ только в состоянии сна, как правило, это происходит днем. Чтобы малыш наверняка уснул, при назначении времени процедуры желательно учитывать его привычный график сна и бодрствования. Также врачи советуют покормить кроху непосредственно перед сеансом из бутылочки. Если же он находится на естественном вскармливании, то маме стоит сцедить молоко.
Детям после года энцефалография проводится в период бодрствования. При этом очень важно, чтобы ребенок вел себя спокойно и четко выполнял указания врача. Особенно сложно реализовать это условие с двух-трехлетними непоседами. А значит, родителям стоит уделить особое внимание психологической подготовке сына или дочки.
Рекомендации психологов
Во-первых, с чадом нужно поговорить, описав будущее обследование как веселую и безопасную игру. Например, можно сказать, что ему предстоит стать космонавтом или супергероем.
Во-вторых, лучше всего взять с собой в клинику игрушки и книжки, которые смогут отвлечь и утихомирить кроху. Это могут быть хорошо знакомые и любимые забавы или, наоборот, новые и захватывающие.
В-третьих, чтобы малыш не капризничал, его необходимо покормить незадолго до ЭЭГ. Кроме того, следует постараться спланировать режим дня так, чтобы на момент сеанса ребенок еще не хотел спать.
В-четвертых, в некоторых случаях во время процедуры от крохи требуется выполнение определенных действий (открывание глаз, дыхание в заданном темпе, прохождение тестов). Все это имеет смысл отрепетировать дома в спокойной обстановке.
Кроме того, поскольку чаду будет нужно надевать специальную шапочку, желательно включить этот момент в процесс подготовки. Стоит отметить, что если ребенок регулярно принимает какие-либо медикаментозные препараты, то отказываться от них перед ЭЭГ нельзя. Следует просто сообщить об этом доктору.
Энцефалография не имеет противопоказаний, но эту процедуру не проводят, если у ребенка наблюдается насморк и кашель. Перед сеансом с головы малыша необходимо снять все украшения, в том числе и сережки, а также распустить волосы.
Начало процедуры
Энцефалографию осуществляют в небольшой свето- и звуконепроницаемой комнате, оборудованной кушеткой или пеленальным столиком, а также регистрирующим устройством. Перед процедурой ребенку на голову надевают особую шапочку. Она может выглядеть как тканевый шлем с электродами или резиновая сетка, на которую в ручном режиме прикалывается нужное количество датчиков.
С энцефалографом датчики-электроды соединяются с помощью мягких проводов. Стоит отметить, что биотоки, протекающие в электродах, очень малы и не могут навредить малышу. Помимо этого, энцефалографическое оборудование обязательно заземляется. Перед тем как наложить датчики, доктор смачивает их гелем, водой или физраствором. Делается это во избежание образования между кожей головы и электродом воздушной подушки. Иногда требуется протереть спиртом саму кожу, чтобы убрать с нее кожный жир. Кроме того, на ушки малыша надевают клипсы-электроды, которые не проводят ток.
Особенности проведения исследования
Порядок того, как делается ЭЭГ головного мозга, определяется возрастом ребенка. Детки до года чаще всего лежат на руках у мамы или на пеленальном столике. Важно, чтобы малыш во время процедуры спал. Если кроха капризничает, то врач должен его сначала успокоить. Сеанс энцефалографии длится до 20 минут. Его цель — зарегистрировать биоэлектрическую активность мозга крохи в спокойном состоянии.
Малышам постарше могут проводиться более сложные исследования. Ребенок размещается на кушетке в полулежащем положении, голова при этом не должна быть наклонена вперед, иначе могут возникнуть искажения в электроэнцефалограмме. Также необходимо, чтобы маленький пациент был полностью расслаблен.
Стандартная процедура ЭЭГ включает в себя следующие этапы.
Запись «фоновой кривой», то есть фиксация активности мозга в состоянии покоя.
Проба с открыванием-закрыванием глаз. Она позволяет исследовать работу мозга при переходе из состояния покоя к деятельности и обратно. На этом этапе ребенок должен открывать и закрывать глаза с определенным интервалом по команде доктора.
Проба с гипервентиляцией. Благодаря этому упражнению можно выявить такие патологии, как эпилепсия в скрытой форме, воспаления и опухоли мозга, хронический стресс и так далее. Гипервентиляция подразумевает редкие, но глубокие вдохи и выдохи, обычно врач превращает это процесс в игру, предлагая малышу «подуть на горячее» или «погасить свечу».
Проба с фотостимуляцией. Данное действие направлено на оценку адекватности психомоторного и речевого развития малыша. Также с помощью фотостимуляции можно диагностировать эпилептическую активность. Проводится проба с использованием лампочки, воспроизводящей яркие вспышки в заданном ритме, глаза ребенка при этом закрыты, но он все равно видит мелькание и реагирует на него.
Длительность обычной процедуры не превышает 30 минут, но в некоторых случаях необходимы дополнительные исследования.
Врач может применить воздействие звуковыми стимулами, попросить ребенка сжимать-разжимать кулаки и провести психологические тесты. Также иногда осуществляется фотостимуляция на более высоких частотах, предварительная темновая адаптация, предполагающая нахождение малыша в затемненном помещении в течение 40 минут, или регистрация показаний во время всего периода ночного сна.
Анализ результатов
В результате ЭЭГ формируется документ под названием электроэнцефалограмма , на котором в виде кривых линий отражается активность нейронов различных участков мозга. В настоящее время итоги процедуры фиксируются не только на бумаге, но и в компьютерной программе, благодаря чему существенно упрощается процесс анализа полученных данных. Новые технологии позволяют проводить спектральный анализ ЭЭГ, просматривать отдельные участки, рассчитывать их частоту и амплитуду, преобразовывать колебания в диаграммы, карты и таблицы. Все это обеспечивает доктора наглядными и точными данными, на основании которых он может установить диагноз.
Получив на руки результат исследования, родители должны помнить о том, что расшифровка ЭЭГ головного мозга — это прерогатива лечащего врача. Дело в том, что в энцефалографии нет четкого понятия возрастных норм, активность мозговых импульсов у каждого ребенка индивидуальна, особенно это касается младенцев. Поэтому делать выводы может исключительно доктор, который учтет не только результат исследования головного мозга, но и дополнительные анализы, а также эпикризы других специалистов.
Стоит отметить, что энцефалография является абсолютно безопасной процедурой, которую можно повторять многократно. При этом важно, чтобы родители сохраняли результаты ЭЭГ , ведь в юном возрасте нервная система только созревает и характеристики ее деятельность очень изменчивы. Благодаря протоколам энцефалографии в разные периоды, врач сможет следить за динамикой развития головного мозга и адекватно оценивать картину заболевания. Биоэлектрическая активность клеток-нейронов — очень важный показатель, характеризующий работу нервной системы.
ЭЭГ головного мозга у детей является единственным доступным, точным и безопасным методом анализа работы всех структур мозга, который может применяться как для постановки диагноза, так и для контроля лечения. Поэтому получив от доктора рекомендацию пройти ЭЭГ, родителям стоит спокойно отнестись к этой перспективе, правильно подготовить малыша и поддержать его в день процедуры, предоставив все остальное квалифицированным специалистам.
У нас работают высококвалифицированные специалисты, имеющие многолетний опыт и отличные отзывы.
Электроэнцефалография
Один из самых широко применяемых методов диагностики и исследования головного мозга, применяемый в современной неврологии и педиатрии. ЭЭГ позволяет проследить за мозговой активностью ребенка, оценить функциональные изменения коры головного мозга, подтвердить или опровергнуть наличие поражений и расстройств ЦНС (центральной нервной системы).
В ряде случаев ЭЭГ показана ребенку для мониторинга проводимого лечения, его эффективности и целесообразности.
Как проходит процедура ЭЭГ на дому и в центре
Электроэнцефалография ребенка — безвредная процедура, без введения в организм лекарственных средств, не доставляющая болезненных ощущений. Достаточно легко переносится ребятишками всех возрастов. Диагностика проводится в комнате без посторонних звуков и отвлекающих шумов. Ребенок обычно либо сидит, либо лежит на кушетке, ему на голову надевают специальную шапочку с электродами, которые регистрируют мозговую активность в разных её областях.
Т.к. детям трудно долго сидеть без движения, то для поддержания смирного состояния их стараются отвлечь игрушками. Можно также принести игрушки с собой — это положительно повлияет на эмоциональный фон ребенка.
Основное исследование специалист сопровождает дополнительными тестами: просит ребенка поморгать, часто и сильно подышать (гипервентиляция), мигает около детских глаз фонариком (фотостимуляция) — эти тесты необходимы для дополнительной стимуляции головного мозга и провокации проявлений патологического характера.
Как подготовиться к ЭЭГ ребенка
В силу возраста маленьких пациентов им может потребоваться особая подготовка к процедуре детской ЭЭГ в Москве. Если ребенок новорожденный или раннего возраста, то, скорее всего, обследование будет проводиться во сне. А вот подросших ребят стоит подготовить! Желательно заранее дома, в доверительной беседе, рассказать малышу о предстоящих «приключениях». Подробно опишите, как и зачем делают ЭЭГ детям, каковы особенности предстоящей процедуры. Можно в игровой форме рассказать о «волшебной шапочке», которую предстоит надеть, чтобы стать сильнее и здоровее.
Психологическая подготовка, родительская поддержка и положительная мотивация крайне важны для ребенка. Так как, попадая в неизвестную для себя обстановку, ребятишки младшего возраста иногда пугаются, плачут и наотрез отказываются надевать шапку с электродами, а при таких условиях качественно сделать ЭЭГ ребенку становится очень трудно. Процедуру необходимо проводить в спокойствии, при полной тишине и с закрытыми глазами, а при условии стрессового состояния у детей этого достичь крайне тяжело. Поэтому в таких случаях без помощи родителей не обойтись.
В назначенный день в клинику будет лучше прийти с чистыми волосами, без заколочек, бантиков и прочего, девочкам волосы лучше распустить. Хорошо, если ребенок будет не уставшим и не голодным.
Стандартная (рутинная) ЭЭГ ребенка — 30 минут
Самая распространенная и доступная форма исследования — стандартная (другое название — рутинная) электроэнцефалография. Явными достоинствами данного метода отмечают относительную простоту проведения и недолгую продолжительность (не более 25-30 минут). Чаще всего стандартную ЭЭГ назначают при первичном обращении, когда необходимо обследование пациента с разнообразными неврологическими и психическими заболеваниями. Однако, чтобы выявить патологические изменения в функционировании головного мозга при эпилепсии, стандартного ЭЭГ исследования может быть недостаточно.
Показания и противопоказания к электроэнцефалографии ребенка
Показаниями для назначения ЭЭГ ребенку могут послужить различные симптомы:
- ; ;
- Нарушения мозгового кровообращения;
- Травмы, ушибы, сотрясения головного мозга;
- Структурные патологии головного мозга, опухоли;
- Обморочные состояния, потери сознания;
- Умеренные и частые головные боли, головокружения, потеря ориентации;
- Сильная утомляемость;
- Нарушения сна: проблемы с засыпанием, бессонница, тревожный сон, лунатизм; .
Противопоказания к ЭЭГ ребенку:
Явных противопоказаний к процедуре ЭЭГ, как таковых, практически не существует. Конечно, не стоит приходить в клинику, если у ребенка поднялась температура, обнаружилось острое респираторное или инфекционное заболевание. К тому же, наличие некоторых кожных высыпаний может также явиться противопоказанием к ЭЭГ мониторингу.
Результаты ЭЭГ ребенка(расшифровка)
Полученные результаты ЭЭГ в виде распечатанных листов с изображением фоновой кривой отправляются на обработку и расшифровку. В нашем центре расшифровку электроэнцефалограммы проводят только врачи высшей категории. Они дают оценку отклонениям от установленной нормы, судят о силе и наличии нарушений, смотрят за активностью головного мозга, за тем, как реагируют на раздражители его центры.
После завершения расшифровки выносится заключение врача, освещаются результаты проведенного ЭЭГ, лечащий невролог-эпилептолог озвучивает определенные, более конкретные рекомендации. Все полученные результаты переносятся на DVD диск, который отдается родителям ребенка, также Вы получаете распечатанное заключение эпилептолога с графиками ЭЭГ. Если Вам требуется срочная расшифровка результатов, мы также готовы предоставить такую услугу.
Стоит подчеркнуть, что полученное заключение не является точной постановкой диагноза. Электроэнцефалография — это лишь один из методов диагностики нарушений. А окончательный диагноз лечащий врач может поставить только на основании полного, разностороннего обследования ребенка.
Наши преимущества
- Наши специалисты всегда оказывают необходимую психологическую поддержку ребятишкам, мы подскажем и поможем родителям, как лучше настроить малыша, чтобы легко и безболезненно пройти все назначенные процедуры.
- Разбором и расшифровкой электроэнцефалограммы у нас заведуют врачи эпилептологи высшей категории, благодаря их высокой квалификации заключения по результатам проведения ЭЭГ составлены максимально профессионально, четко и подробно.
- Комфортабельная комната для проведения ЭЭГ мониторинга оборудована всем необходимым. Вся мебель подобрана с учетом возрастных особенностей маленьких пациентов. Для сопровождающего родителя установлена дополнительная кровать.
- В вашем распоряжении есть чай и кофе, а в здании клиники работает бесплатный Wi-Fi.
- Наша клиника расположена очень удачно, в пешей доступности от метро Коломенская (5-7 минут).
- Если Вы добираетесь на машине, удобная охраняемая парковка позволит Вам практически в любое время свободно поставить свой автомобиль. Для наших пациентов парковка бесплатна.
Весь медицинский и обслуживающий персонал нашей клиники обладает высокой квалификацией и профессиональными знаниями. Все наши врачи — это постоянно практикующие специалисты, врачи высшей категории, доктора наук, доценты. Благодаря нашим методам работы, Вы можете быть уверены, что попали в профессиональную клинику, а это значит, что мы гарантируем результат.
Вы можете записаться на процедуру ЭЭГ на дому или в центре любым удобным способом — через форму обратной связи, либо по телефонам, представленным на сайте.
Читайте также:
- Почему фитнес не помогает в похудении?
- Ученые усомнились в пользе кетодиеты для женщин
- Лучевая диагностика парадуоденальной грыжи
- Методы профилактики летней пищевой аллергии
- Колоноскопия при ишемическом колите. Эндоскопическая картина
Актуальность проблемы
Электроэнцефалографическое исследование (ЭЭГ) позволяет врачу-неврологу контролировать функциональное состояние головного мозга при различных неврологических заболеваниях. Но в настоящее время в отечественной неврологической школе интерес к этому методу невелик. Одним из аспектов данной проблемы является тот факт, что анализ данных ЭЭГ-исследования нельзя уместить только в рамки изменений частотно-волновых гармонических характеристик. Большинство патогномонично значимых феноменов зачастую имеют асинхронный, случайный и псевдохаотический вариант представленности в записи. Также они обладают определенными индивидуальными особенностями, требующими описательных и нематематических характеристик, что не позволяет использовать методы «автоматического» формирования медицинского заключения на основе простых аналитических механизмов гармонических функций.
Электроэнцефалографическое исследование (ЭЭГ) позволяет врачу-неврологу контролировать функциональное состояние головного мозга при различных неврологических заболеваниях. Но в настоящее время в отечественной неврологической школе интерес к этому методу невелик. Одним из аспектов данной проблемы является тот факт, что анализ данных ЭЭГ-исследования нельзя уместить только в рамки изменений частотно-волновых гармонических характеристик. Большинство патогномонично значимых феноменов зачастую имеют асинхронный, случайный и псевдохаотический вариант представленности в записи. Также они обладают определенными индивидуальными особенностями, требующими описательных и нематематических характеристик, что не позволяет использовать методы «автоматического» формирования медицинского заключения на основе простых аналитических механизмов гармонических функций.
Особенную важность индивидуальный подход к анализу ЭЭГ приобретает при анализе различного вида артефактов. Современная ЭЭГ-аппаратура регистрирует чрезвычайно малые величины изменений биоэлектрических потенциалов, из-за этого истинная ЭЭГ-активность может сильно искажаться вследствие воздействия разнообразных физических (технических) и/или физиологических воздействий [2]. В части случаев подобные искажения можно убрать при помощи аналогово-цифрового преобразования и различных фильтров, но если артефактное воздействие совпадает по частотно-волновым характеристикам с реальной ЭЭГ-записью, эти способы становятся неэффективными [1]. Определенную помощь в выделении и нейтрализации подобных артефактов может оказать использование полиграфической записи с автоматическим устранением «типичного» графоэлемента, но такой подход тоже не всегда достаточно эффективен, и в результате основная работа по выявлению и устранению артефактов из ЭЭГ- записи ложится на врача-специалиста.
Особую важность дифференциальная диагностика приобретает при различных пароксизмальных состояниях, в частности эпилепсии. По данным Jeavons (1983), ошибки дифференциальной диагностики весьма существенны, ее гипердиагностика эпилепсии составляет до 20–25% всех случаев впервые диагностированной эпилепсии. Случаи гиподиагностики встречаются реже и составляют, по данным разных авторов, до 10% случаев [3]. В большинстве случаев подобные ошибки связаны не только с особенностями течения заболевания и трудностью верификации его клинической картины, но и с неправильной интерпретацией данных электрофизиологических исследований и, чаще всего, с восприятием артефактов в качестве истинной биоэлектрической активности головного мозга (БЭАГМ).
Цель данной работы состоит в демонстрации, предложении методик определения и классификации наиболее характерных ЭЭГ-артефактов, возникающих при проведении ЭЭГ-исследования.
Материалом для исследования послужил анализ ЭЭГ-записей пациентов различных возрастов, проходивших ЭЭГ-исследование для исключения различных патологических состояний (согласно рекомендациям H. Luders [5], W. Penfield [6]).
Результаты
По происхождению артефакты ЭЭГ-записи можно разделить на физические, возникновение которых связано с различными техническими (технологическими) погрешностями, и физиологические, в возникновении которых принимают участие различные физиологические процессы организма. Наиболее часто из физических артефактов встречаются: сетевая наводка, телефонный артефакт, обрыв проводника, плохой контакт электрода, артефакт высокого импеданса. Из физиологических артефактов часто регистрируются: ЭКГ-артефакт, сосудистый РЭГ-артефакт, кожно-гальванический артефакт (реакция КГР), глазодвигательный артефакт, электроокулограмма (ЭОГ), миографический артефакт – электромиограмма (ЭМГ).
Физические артефакты
Сетевая наводка от сети переменного тока частотой 50 Гц (рис.1) в современных ЭЭГ-регистраторах встречается редко. Причиной ее появления, помимо неисправности аппаратуры, является влияние мощных электромагнитных полей сетевого тока от медицинской аппаратуры (магнитно-резонансной, рентгенологической, физиотерапевтической). Для устранения сетевой наводки необходимо отрегулировать энцефалограф, проверить наличие заземления аппаратуры, нарушение контакта в электродных проводниках. В случае необходимости проведения исследования вблизи источников электромагнитных излучений можно на короткое время выключить все электроприборы, если это невозможно, например, в операционной или палате интенсивной терапии, то можно применить фильтр высокой частоты. Однако следует учитывать, что в этом случае из ЭЭГ исчезают соответствующие частоты биоэлектрической активности головного мозга обследуемого.
Телефонный артефакт. Сходным с сетевой наводкой по происхождению и форме является артефакт от телефонного звонка. Он возникает при расположении телефонного аппарата рядом с пациентом и плохом контакте проводников, что позволяет ЭЭГ-анализатору регистрировать электромагнитные волны, возникающие во время работы телефонного звонка. При последующем анализе при выявлении телефонного артефакта нужно проводить его дифференциальную диагностику со сходными физиологическими графоэлементами, такими как сонные веретена и группы заостренных βволн по типу «щеток» (феномена низкоамплитудной быстрой активности lafa) (рис. 2).
Полный обрыв проводника (потеря контакта с пациентом). Для этого артефакта характерны резкие скачки потенциала с «зашкаливанием» (рис. 3). Чаще всего они появляются при обрыве соединительного провода, плохой установке электрода, поляризации электрода или при накоплении электрических зарядов на теле обследуемого пациента. В таких случаях нужно проверить целостность проводов, соединяющих электроды с входной коробкой электроэнцефалографа.
При обрыве соединительного провода или появлении потенциала поляризации необходимо заменить электрод. По данным Л.Р. Зенкова [2], потенциалы поляризации чаще появляются при использовании дешевых медных и латунных электродов, подвергнутых некачественному золочению или серебрению; для устранения подобной ситуации электроды подвергают хлорированию.
Статический разряд. Данный артефакт чаще всего возникает в условиях низкой влажности, проявляясь в виде единичных электромагнитных всплесков (рис. 4). Для устранения электрических зарядов с тела можно переустановить электроды, подвергнуть кожу под электродом абразии специальной пастой (мелкой наждачной бумагой или стерильной инъекционной иглой) до легкого покраснения, не повреждая дермы, предложить пациенту снять синтетическую одежду.
Артефакт высокого импеданса. Возникает при неправильном наложении электрода на кожу пациента, высыхании контактного геля или отхождения электрода от кожной поверхности. Артефакт характеризуется выявляемой под одним электродом продолженной островолновой активностью, симулирующей электромиограмму. Устраняется при восстановлении контакта электрода с кожей пациента и проводящей средой (рис. 5).
Физиологические артефакты
Как правило, их возникновение обусловлено различными биологическими процессами, протекающими в организме пациента. Наиболее часто в ЭЭГ-записи встречаются электрокардиограмма (ЭКГ-артефакт), реограмма (РЭГ, РГ-артефакт), кожно-гальваническая реакция (КГР-артефакт), электромиограмма (ЭМ-артефакт) и др. Ниже представлены наиболее характерные изменения ЭЭГ-записи, вызываемые физиологическими артефактами.
ЭКГ-артефакт. Чаще всего возникает у обследуемых, страдающих повышением артериального давления, преимущественно в монополярных и поперечных биполярных отведениях. Его возникновение связывают с повышением активности симпатической нервной системы, что облегчает проведение ЭКГ-сигнала на периферийные ткани. ЭКГ-артефакт (рис. 6) представлен ритмичными острыми комплексами, имитирующими эпилептиформную активность – доброкачественный эпилептиформный паттерн детства (ДЭПД), но в отличие от нее лишен медленно-волнового компонента или в случае имитации ДЭПД – его частота устойчива и совпадает с частотой комплексов QRS на ЭКГ, поскольку для ДЭПД ритмичность и совпадение с QRS комплексами не характерны.
Сосудистый РЭГ-артефакт. Также у больных, страдающих повышением артериального давления, часто наблюдается РЭГ-артефакт, который появляется при установке электрода над поверхностью пульсирующего сосуда. Он имеет характерный для реограммы вид, включающий крутой подъем – анакроту и более пологий спуск – катакроту. Может симулировать дельта- активность (рис. 7). Выявление РЭГ-артефакта, как правило, не представляет большого труда, поскольку его основной графоэлемент имеет характерную форму и выявляется чаще всего под конкретным электродом. Устраняется РЭГ-артефакт небольшим смещением электрода в сторону (из зоны сосуда).
Кожно-гальванический артефакт (реакция КГР). Возникает вследствие активации парасимпатической нервной системы больного и повышения потоотделения, вследствие чего происходит общее цикличное изменение импеданса кожных покровов и системы кожа-электрод. На ЭЭГ регистрируются медленно-волновые «тренды», имитирующие смещение электродов. Подавить этот артефакт можно дополнительным обезжириванием кожных покровов пациента, а в случае неэффективности протирания кожи можно ограничить нижнюю полосу пропускания электроэнцефалографа до 0,1 с (рис. 8).
Глазодвигательный артефакт, электроокулограмма. Проявляется в виде медленно-волновых колебаний во фронтополярных отведениях частотой 0,3–2 Гц. Определенные сложности представляет его дифференциальная диагностика с медленно-волновой активностью глубинных отделов лобных долей головного мозга (рис. 9). Возникновение ЭОГ связано с изменением положения глазного яблока (сетчатки). Для ЭОГ характерно затухание амплитуды от лобных отведений по направлению к затылочным, а также симметричность и стереотипная форма потенциалов. Устранить ЭОГ можно, попросив пациента зафиксировать глазные яблоки, придерживая веки собственными пальцами.
Миографический артефакт, электромиограмма. ЭМГ выявляется при мышечном напряжении лобных, жевательных и затылочных мышц. Она может быть спровоцирована как спонтанным напряжением пациента, так и его непроизвольной реакцией на чрезмерно плотно одетую фиксирующую электроды систему.
Дифференцировать ЭМГ следует с β-ритмом, сонными веретенами и спайковой активностью на ЭЭГ (рис. 10). β-ритм отличается от ЭМГ меньшей амплитудой колебаний, неправильным и нерегулярным ритмом. Сонные веретена представляют собой модулированные, диффузные колебания частотой 11–15 Гц, амплитудой около 50 мкВ, продолжительностью от 0,5 до 3 с. Спайковая активность – это потенциалы с острой формой, длительностью 5–50 мс, их амплитуда может превышать фоновую активность в десятки и даже тысячи раз. Устранить ЭМГ можно, предложив обследуемому не сжимать зубы, приоткрыть рот, расслабить мышцы лба и шеи. Если после всех вышеизложенных мероприятий регистрация ЭМГ-артефакта сохраняется, то можно использовать фильтры высоких частот с ограничением полосы пропускания свыше 15 или 30 Гц.
Обсуждение и выводы
Многообразие проявлений артефактов ЭЭГ-записи, трудности в их устранении, а также их сходство с истинными ЭЭГ-паттернами часто заставляют начинающих специалистов отрицать диагностическую ценность метода ЭЭГ в клинической практике, направляя пациентов на другие, подчас дорогостоящие диагностические методы, основанные на иных физических принципах. Тем не менее, как показано выше, выявление, устранение и дифференциальная диагностика ЭЭГ-артефактов не представляет какую-либо сложную и неразрешимую для специалиста проблему.
ЭЭГ-артефакты имеют определенные характеристики, что позволяет отделить их от основной записи (табл. 1, 2), поэтому даже при проведении исследования на современной диагностической аппаратуре специалист должен распознавать и отмечать регистрируемые артефакты, прилагая максимальные усилия к их устранению из основной ЭЭГ-записи, но вместе с тем, полное устранение физиологических артефактов не всегда необходимо, т.к. именно их наличие может косвенно указывать на основную медицинскую патологию, по поводу которой пациент и обратился к врачу.
Возможно, подобные недостатки можно разрешить посредством изменения подготовки специалистов, проводящих нейрофизиологические исследования, с выделением в курсе обучения отдельных тем, посвященных диагностике ЭЭГ-артефактов.
Литература
1. Гуляев С.А., Архипенко И.В. и др. Электроэнцефалография в диагностике заболеваний нервной системы. – Владивосток: изд-во ДВГУ, 2012. 200 с.
2. Зенков Л.Р. Электроэнцефалография с элементами эпилептологии. – Таганрог: Изд–во ТРТУ, 1996.
3. Мухин К.Ю., Петрухин А.С., Глухова Л.Ю. Эпилепсия: атлас электроклинической диагностики. – М.: Альварес Паблишинг, 2004. 440 с.
4. Петрухин А.С., Мухин К.Ю., Глухова Л.Ю. Принципы диагностики и лечения эпилепсии в педиатрической практике. – М., 2009. 43 с.
5. Luders H., Noachtar S. eds. Atlas and Classification of Electroencephalography. –Philadelphia: WB Saunders, 2000. 208 p.
6. Penfield W., Jasper H. Epilepsy and the Functional Anatomy of the Human Brain. – Boston: Little, Brown & Co, 1954. 469 p.
Электроэнцефалограмма отражает состояние механизмов генерации биоэлектрической активности головного мозга. Изменения амплитудно-частотных и пространственных характеристик ЭЭГ, выходящие за пределы возрастной нормы, свидетельствуют о возникновении патологических изменений в механизмах генерации биоэлектрической активности, если, конечно, регистрируемые изменения не обусловлены особым функциональным состоянием ЦНС (например, переутомлением, засыпанием, психоэмоциональной напряженностью и др.).
Регистрируемая суммарная активность на ЭЭГ является результатом интеграции целого ряда структур, образующих сложную нейрофизиологическую систему. Нарушения в этой системе приводят к формированию патологических изменений на ЭЭГ, в основе которых лежат следующие механизмы:
- 1) изменения функциональной активности структур:
- а) угнетение активности структуры до функционального молчания («выключение» структуры);
- б) чрезмерная активация структуры (ирритация структуры):
- в) дисфункция структуры (изменение релейных свойств, извращение ответа на сигнал и др.);
- 2) нарушения интегративных процессов в системе:
- а) дезинтеграция;
- б) возникновение патологических интеграций.
Таким образом, в основе патологических изменений на ЭЭГ лежат не только механизмы «выключения» или раздражения нейрональных структур, но и патологические механизмы «второго рода» по И. П. Павлову — «поломки», «сбои» в работе структур и системы в целом.
Многофакторность возникновения и развития позволяет утверждать, что патологические изменения на ЭЭГ не являются нозоспецифическими, то есть однозначно характерными исключительно для определенного заболевания или патологического состояния. Исходя из этого, ЭЭГ нельзя рассматривать как метод, обладающий диагностической специфичностью для каких-либо конкретных нозологических единиц. Скорее следует признать, что патологические изменения на ЭЭГ отражают типовой патологический процесс: нарушение механизмов генерации суммарной биоэлектрической активности головного мозга. Этот типовой патологический процесс можно рассматривать как одно из проявлений церебральной недостаточности, формирующейся при различной патологии ЦНС.
Виды изменений ЭЭГ
По выраженности во времени изменения ЭЭГ бывают:
- Периодическими (пароксизмы)
- Продолженными
По локализации изменения ЭЭГ могут быть:1
- Очаговые (фокальные, локальные) – ограниченная зона (до 3-х отведений);
- Региональные – зона доли мозга (3 и более отведений)
- Латерализованные – патологическая активность выявляемая над полушарием;
- Генерализованные – общая патологическая активность, захватывающая весь мозг, регистрирующаяся по всем отведениям по механизмам первичной и вторичной генерализации;
- Диффузные (неуточненные) – невозможно отнести к вышеперечисленным группам. По степени выраженности диффузные изменения ЭЭГ могут быть легкими (умеренными) и выраженными.
Специфические изменения ЭЭГ, которые взаимосвязаны с различными психоневрологическими состояниями рассматривают как ЭЭГ-корреляты.
Диффузные изменения ЭЭГ
➥ Основная статья: Диффузные изменения ЭЭГ
Термин диффузные изменения ЭЭГ отражает патологические процессы, которые протекают без четко локализованного очага и имеют “рассеянный” характер, поэтому могут регистрироваться по всему головному мозгу, но довольно часто его объединяют с генерализованными изменениями ЭЭГ, которые также наблюдаются во всех областях головного мозга.
Диффузные изменения ЭЭГ могут являться вариантом нормы, при условии, что отсутствуют другие нарушения. Таким образом, если в заключении написано только о диффузных легких изменениях ЭЭГ, без пароксизмов, очагов патологической активности, или без снижения порога судорожной активности, то это является вариантом нормы.
Умеренные и выраженные диффузные изменения ЭЭГ обычно используются для обозначения наличия патологии, но при этом являются нозологически неспецифичными, т.е. данные ЭЭГ паттерны могут регистрироваться как у пациентов с тяжелыми неврологическими заболеваниями, так и с функциональными расстройствами нервной системы. Информативность таких заключений невелика. Но при этом выявлено, что умеренные и выраженные диффузные изменения ЭЭГ срединных структур как правило регистрируются у тяжелых пациентов неврологического профиля.
Если речь идет об очаговых (фокальных, локальных) изменениях ЭЭГ, то обычно предполагается наличие каких-либо объемных образований головного мозга (кисты, опухоли и т.п.).
Замедление
➥ Основная статья: Диффузное замедление биоэлектрической активности
Замедление биоэлектрической активности происходит вследствие снижения функциональной активности части нервных клеток, что может быть обусловлено различными этиологическими причинами, но патогенетически представляет собой выключение части «микропереключателей» (А). В результате основной ритм пейсмейкерной зоны распространяется по поврежденной зоне с минимальными изменениями ЭЭГ, что регистрируется как медленные колебания и ритмы.
Периодическое диффузное замедление возникает в начальных стадиях неврологических заболеваний с преобладанием в клинической картине общемозговых синдромов, например, энцефалопатиях различного генеза, и пр., когда функциональная активность нейронов может восстанавливаться после прекращения нагрузки. Продолженное замедление указывает на более грубый дефект, при котором часть нервных клеток полностью изменила свои функциональные характеристики.
Диффузное замедление обусловленное как снижением общей частоты фонового ритма, так и/или повышением индекса медленноволновых форм активности, характерно для пациентов раннего детского возраста, так и старшей возрастной группы, и не указывает на развитие какого-либо патологического процесса в таких случаях. Так же небольшое диффузное замедление основного ритма (до 8 Гц) может присутствовать и у здоровых молодых людей, что так же может рассматриваться как патология.
Однако выраженные изменения ЭЭГ как правило носят патологический характер и чаще всего связаны как со снижением функциональной активности корковых структур (В). Особенно выраженные изменения, связанные с нарушением функциональной активности всех структурных образований головного мозга наблюдается при коме.
Периодическое фокальное и регионарное замедление биоэлектрической активности головного мозга, особенно выявляемое при проведении функциональных нагрузочных проб чаще всего указывает на нарушение процессов регуляции той или иной зоны корковых структур, которое еще способно восстанавливаться в покое. Такие изменения ЭЭГ чаще всего наблюдаются при развитии стенотических процессов в магистральных артериях головы и крупных сегментах мозговых артерий. Продолженное фокальное и регионарное замедление, в отличие от периодического замедления, указывает на более выраженные (чаще всего структурные) изменения нервной ткани. Продолженное замедление чаще всего выявляется при объемных внутричерепных процессах, таких как объемное образование, инсульт, локальный отек (при ЧМТ), атрофический процесс.
Низкоамплитудная ЭЭГ
Электроэнцефалограмма с характерным понижением амплитуды называется также как “плоская ЭЭГ” и чаще всего рассматривается как вариант нормы с преобладанием десинхронизирующей активности. Подробнее читайте: нормы ЭЭГ у детей и взрослых.
Пароксизмальная активность неэпилептиформного типа
Под пароксизмальной активностью на ЭЭГ понимают быстрое (внезапное) отклонение или нарушение характера записи с регистрацией графоэлементов значимо отличающихся от фоновой активности. Появление пароксизмальной активности не всегда указывает на развитие заболевания, и может встречаться у здоровых людей.
Наиболее часто, возникновение подобной активности наблюдается в детском возрасте и у молодых взрослых, и связано с функциональной незрелостью срединно-стволовых структур (Б). По классификации X. Людерс 2000, эти феномены имеют обозначение FIRDA. Их возникновение связано с развитием ацидоза, возникающего при проведении нагрузочных проб с гипервентиляцией, что приводит к общей гипоксии. Функционально незрелые срединно-стволовые структуры в этих условиях теряют способность к интеграции и регуляции биоэлектрической активности, и начинают свободно пропускать биоэлектрические импульсы к различным отделам коры. В свою очередь, это изменение ЭЭГ отражается в появлении высокоамплитудных билатерально-синхронных волн тета и дельта диапазона, преобладающих по амплитуде в лобно-центральных отведениях.
У детей и лиц молодого возраста такое состояние не является патологическим, а отражает только неустойчивость физиологических процессов в молодом организме.
Дифференциальная диагностика «дыхательных волн»
➥ Основная статья: Дыхательные волны на ЭЭГ
Дыхательные волны следует дифференцировать от пароксизмальных билатерально-синхронных медленных волн, возникающих у пациентов имеющих нарушения гемоликвородинамики, вследствие развития окклюзионных процессов в ликворопроводящей системе головного мозга. У таких пациентов изменения на ЭЭГ так же выявляются при проведении функциональных нагрузочных проб, особенно при проведении гипервентиляции.
Повышенная возбудимость нейронных структур (эпилептиформные паттерны)
➥Основная статья: Эпилептиформные паттерны ЭЭГ
В общем виде эпилептиформные изменения ЭЭГ традиционно рассматриваются как подвид общих пароксизмальных изменений БЭАГМ. Но поскольку они имеют специфический механизм возникновения, обусловленный развитием повышенного возбуждения нервных клеток, с формированием ритмичных и синхронных разрядов. А так же специфичность данного вида изменений для эпилепсии, заставляет рассматривать их в рамках отдельного синдрома.
Формирование эпилептиформных паттернов возникает в корковых структурах и связано с повышением функциональной активности их нейронов. В основе лежит патологический гиперсинхронный разряд нейронов (микропереключателей), который регистрируется как острый паттерн в виде спайка или острой волны. Истощение механизмов формирования аксональных ПД и включение механизма формирования ПД сомы характеризует появление на ЭЭГ последующей острому компоненту медленной волны. При повторяющихся эпилептиформных разрядах начинает регистрироваться общее истощение нервных клеток, которое характеризуется нарастающим замедлением частоты эпилептиформных паттернов с последующим прекращением эпилептиформной активности.
Эпилептиформные паттерны на ЭЭГ
Доброкачественные варианты изменений на ЭЭГ, не имеющие определенного клинического значения
Паттерны ритмического характера или эпилептиформные изменения — часто это признаки, ассоциированные с патологической картиной ЭЭГ. Известные ЭЭГ-паттерны, не имеющие определенного клинического значения или «доброкачественные варианты» изменений на ЭЭГ могут иметь сходные характеристики и вызывать диагностические трудности при интерпретации ЭЭГ.
Ритмичные θ-вспышки в височных отведениях в состоянии дремоты (Срединно-височная медленная активность у молодых людей («психомоторный вариант»)) — термин, применяемый в настоящее время для обозначения ранее описанного «психомоторного варианта». Этот паттерн встречается у 0,5-2,0% обследованных здоровых взрослых людей и характеризуется разрядами в виде пробегов θ-волн частотой 5-7 Гц, которые могут иметь заостренную, уплощенную или пилообразную форму. Данный паттерн максимально выражен в средних височных отведениях и обозначается термином «ритмичные средневисочные θ-вспышки в состоянии дремоты». Это интериктальный паттерн, который не эволюционирует в пространстве и времени, хотя может возникать билатерально или независимо в обоих полушариях. Паттерн наблюдается у подростков и взрослых в состоянии расслабленного бодрствования.
Фокальные синусоидальные или аркообразные θ-волны частотой 4-7 Гц с максимумом в вертексной области по средней линии впервые были описаны Цыганеком (Ciganek). Хотя по морфологии этот паттерн может напоминать мю-ритм, он не обладает такой же реактивностью и отличается более медленной частотой, кроме того, встречается как в состоянии дремоты, так и в бодрствовании. Хотя первоначально считалось, что этот паттерн характерен для височной эпилепсии, он встречается в гетерогенной популяции, является неспецифическим и не имеет определенного клинического значения.
Разряды спайк-волна с частотой 6 Гц известны под названием «спайк-волновой фантом». Для описания двух основных подтипов применялись акронимы «WHAM» (wakefulness, high amplitude, anterior, male — бодрствование, высокая амплитуда, передние отделы, у мужчин) и «FOLD» (female, occipital, low amplitude, drowsy — у женщин, затылочные отделы, низкая амплитуда, в состоянии дремоты). Билатеральные, синхронные, 6 Гц спайк-волновые разряды могут варьировать по частоте от 5 до 7 Гц, хотя характерна частота 6 Гц и короткая продолжительность от 1 до 2 с. Пик часто имеет очень низкую амплитуду, и иногда его трудно идентифицировать при традиционной интерпретации ЭЭГ с помощью количественного визуального анализа. Если спайки имеют низкую амплитуду и возникают только в состоянии дремоты, это обычно указывает на доброкачественный характер этих изменений. Если спайки имеют высокую амплитуду и возникают с частотой менее 6 Гц или выявляются во время бодрствования и сохраняются в медленноволновом сне, более высока связь этих изменений с эпилептическими приступами.
14 и 6 Гц позитивные разряды (первоначально названные 14- и 6-Гц позитивные спайки) также известны под названием «гребешки». Этот паттерн регистрируется на ЭЭГ в виде вспышек положительно направленных «гребенчатых» веретен преимущественно в задних височных областях. Частота составляет в большинстве случаев 14 или 6—7 Гц, а продолжительность — 0,5-1,0 секунд. Преобладает частота 14 Гц, а вспышки частотой 6 Гц могут регистрироваться с включением более быстрых частот или на частоте 6 Гц (без сочетания с другими частотами). Чаще этот паттерн встречается в подростковом возрасте, хотя может встречаться и у взрослых; с возрастом частота встречаемости уменьшается. Разряды обычно унилатеральные или билатеральные асинхронные с периодическим более выраженным вовлечением одного или другого полушария. Лучше продемонстрировать эти разряды позволяет монополярный монтаж (с соединением референтного электрода с мочкой контралатерального уха) и увеличение расстояния между электродами.
Различные термины применяются для описания этого паттерна: «маленькие острые пики» (Small sharp spikes), «доброкачественные эпилептиформные транзиты сна» (benign epileptiform transients of sleep), «доброкачественные спорадические пики сна» (benign sporadic sleep spikes of sleep). Эти термины описывают низкоамплитудные (<50 мкВ), короткой продолжительности (<50 мс) монофазные или дифазные пики. Этот доброкачественные вариант, не имеющий определенного клинического значения, по морфологии представляет собой спайк с крутым негативным подъемом и также крутым позитивным отклонением; лучше всего виден в передних и средних височных отведениях во время non-REM-сна. Этот паттерн чаще встречается у взрослых. Амплитуда спайка >50 мкВ, продолжительность >50 мс может сочетаться с последующей медленной волной (которая обычно имеет более низкую амплитуду, чем спайк). Отсутствует ассоциация с фокальным замедлением. Не возникают в виде пробегов. Наиболее важной отличительной характеристикой служит их исчезновение в медленноволновом сне. Регистрируются в виде унилатеральных разрядов, но при билатеральном распределении практически всегда возникают независимо с двух сторон. Их электрическое поле может соответствовать косому поперечному диполю, что объясняет противоположную полярность в противоположном полушарии при билатеральном распределении.
Калиточные волны (Wicket waves) чаще встречаются у взрослых людей, старше 30 лет. Они выявляются в диапазоне частот 6—11 Гц, и по амплитуде могут достигать 200 мкВ. Наблюдаются в височных областях в состоянии дремоты и в поверхностном сне, обычно возникают билатерально и независимо. Обычно регистрируются в виде разрядов и могут быть ошибочно приняты за интериктальный эпилептиформный разряд, особенно если встречаются независимо или в виде изолированных элементов. Фокальное замедление или последующий медленноволновой компонент отсутствуют; вероятно, паттерн представляет собой фрагментарную a-активность в височных отведениях. Сходная частота и морфология разрядов и изолированных элементов служит признаком, предполагающим их неэпилептическое происхождение. Калиточные волны рассматривают как нормальные изменения на ЭЭГ, имеющие эпилептиформную морфологию, хотя их легко спутать с патологической активностью в виде острых волн.
В отличие от многих паттернов, не имеющих определенного клинического значения, которые напоминают интериктальные эпилептиформные разряды, субклинические ритмические (электрографические) разряды у взрослых (subclinical rhythmic electrographic discharge in adults — S.R.EDA) — ЭЭГ-патгерн, напоминающий по своим характеристикам субклинический эпилептический приступ. Однако клинические проявления, как субъективные, так и объективные, отсутствуют, и связи с эпилепсией не выявлено. В отличие от большинства доброкачественных вариантов изменений на ЭЭГ, S.R.EDA, как правило, встречается в возрасте старше 50 лет и в состоянии бодрствования. Этот паттерн может существовать в двух формах: как билатеральные эпизодические разряды ритмичных заостренных θ-волн частотой 5—7 Гц с максимумом в височно-теменных отведениях или как внезапно появляющиеся монофазные повторяющиеся острые или медленные волны локально в области вертекса, возникающие с прогрессивно уменьшающимися интервалами между ними до формирования стойкой длительной вспышки. В редких случаях у одного пациента могут выявляться обе формы этого паттерна (персональное наблюдение W.O. Tatum). Вспышки S.R.EDA обычно продолжаются от 40 до 80 с и не сопровождаются постиктальным замедлением.
Патологические неэпилептиформные изменения на ЭЭГ
Интериктальная ЭЭГ позволяет получить информацию о присутствующих неэпилептиформных электрофизиологических нарушениях. При выявлении таких нарушений обращает на себя внимание их неспецифичность в отношении этиологии заболевания, таким образом, представляя собой нарушения, они не позволяют дифференцировать лежащий в их основе патологический процесс. В то время как методы нейровизуализации дают анатомическое описание, ЭЭГ предоставляет доказательства электрофизиологической дисфункции.
ЭЭГ чувствительна в отношении церебральной дисфункции, однако изменения картины ЭЭГ могут отставать по отношению к клиническому улучшению и демонстрировать максимальную выраженность клинических симптомов. Многие паттерны, не имеющие эпилептиформный характер, неспецифичны по этиологии, однако присутствие нарушений на ЭЭГ часто — отражение клинических нарушений и степени дисфункции. ЭЭГ не показывает остроту поражения, проявляющегося неэпилептиформными нарушениями, хотя серия ЭЭГ-исследований в динамике может установить тенденцию к эволюции неврологической патологии в сторону улучшения или ухудшения. Таким образом, ЭЭГ способна объективно подтверждать и определять степень эпилептической энцефалопатии при выявлении диффузных неэпилептиформных нарушения, а также латерализовать (или даже определять локализацию) нарушений при выявлении фокального замедления. Многие неэпилептиформные и эпилептиформные нарушения характеризуют энцефалопатию.
Читайте также
- Изменение биоэлектрической активности головного мозга
- Клинический анализ ЭЭГ
- Диагностика заболеваний по ЭЭГ
- Изменения ЭЭГ при эпилепсии
- Структурно-функциональная модель мозга
Литературные источники
- Александров М. В., Иванов Л. Б., Лытаев С. А. [и др.]. Электроэнцефалография : руководство / под ред. М. В. Александрова. — 3-е изд., перераб. и доп. — СПб.: СпецЛит, 2020. — 224 с.
- Александров М. В., Иванов Л. Б., Лытаев С. А. [и др.]. Общая электроэнцефалография / под ред. М. В. Александрова. — СПб.: Стратегия будущего, 2017. — 128 с.
- Бреже М. Электрическая активность нервной системы : пер. с англ. — М. : Мир, 1979. — 264 с.
- Гнездицкий В. В. Обратная задача ЭЭГ и клиническая электроэнцефалография. — М.: МЕДпресс-информ, 2004. — 624 с.
- Докукина Т. В., Мисюк Н. Н. Визуальная и компьютерная ЭЭГ в клинической практике. — Минск: Кшгазбор, 2011. — 112 с.
- Зенков Л. Р. Клиническая эпилептология (с элементами нейрофизиологии). – М.: МИА, 2002. – 416 с.
- Иванов Л. Б. Прикладная компьютерная электроэнцефалография. — М. : МБН, 2004. – 352 с.
- Русинов В. С., Майоргик В. Е., Гриндель О. М. [и др.]. Клиническая электроэнцефалография / под ред. В. С. Русинова. — М.: Медицина, 1973. — 339 с.
- Niedermeyer E., Lopes da Silwa F. Electroencephalography. Basis, principles, clinical applications related fields. — Philadelphia-Baltimore — NY: Lippincott Williams & Wilkins, 2005. – 1309 p.
Footnotes
- Сергей Гуляев, Инга Архипенко, Анна Овчинникова. ЭЛЕКТРОЭНЦЕФАЛОГРАФИЯ В ПРАКТИКЕ ВРАЧА НЕВРОЛОГА. Lap Lambert Academic Publishing GmbH KG, 2013. стр. 100
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 75.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 76.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 76.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 77.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 77.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 84.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 84.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 85.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 85.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 86.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 86.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 87.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 87.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 88.
Спектр мощности электроэнцефалограммы: ошибки и практика применения (лекция первая)
https://doi.org/10.33667/2078-5631-2021-39-45-52
Полный текст:
- Аннотация
- Об авторе
- Список литературы
Аннотация
В лекции подробно проанализировано состояние практического использования спектрального анализа ЭЭГ. Акцентировано внимание на причинах замедленного внедрения спектрального анализа в повседневную практику и определены пути преодоления этого недостатка. Обоснована причина необходимости освоения этой полезной методикой анализа. Изложен подробно алгоритм выполнения спектрального анализа ЭЭГ на практике как на этапе обработки, так и на этапе интерпретации данных. В лекции разобраны особенности вариантов пространственной организации альфа-ритма и их связь с особенностями психической деятельности человека. Одной из причин, затрудняющих использование спектрального анализа ЭЭГ на практике, является отставание программного обеспечения электроэнцефалографических компьютерных систем ведущих производителей от современных требований времени.
Ключевые слова
Об авторе
Л. Б. Иванов
Детская городская клиническая больница № 9 имени Г. Н. Сперанского
Россия
Иванов Лев Борисович, к. м. н., врач высшей категории по функциональной диагностике, заведующий диагностическим отделением
Москва
Список литературы
1. Александров М. В. и др. Электроэнцефалография. 3-е изд., перераб. и доп. СПб.: СпецЛит, 2020.
2. Евтушенко С. К., Омельяненко А. А. Клиническая электроэнцефалография у детей. Руководство для детей. Донецк: Донечина, 2005.
3. Иванов Л. Б. Прикладная компьютерная электроэнцефалография. М.: МБН, 2004.
4. Иванов Л. Б. Как читать электроэнцефалограмму? 2002. https://www.youtube.com/watch?v=7Gm4tRLkUjg&t=1565s
5. Мельникова Т. С., Лапин И. А. Юркин М. М., Митрофанов А. А., Краснов В. Н., Крюков В. В. Динамика когерентных взаимосвязей на разных стадиях формирования психоорганического синдрома // Функциональная диагностика. 2009, № 1, 36–41.
Рецензия
Просмотров: 239