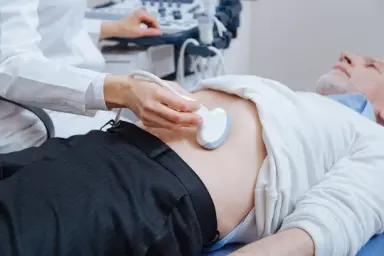
Как часто женщине нужно проверяться на рак груди?
Здесь нет однозначного ответа. Никто точно не скажет, как часто молодой здоровой женщине до 40 лет нужно ходить к врачу. Когда врач сидит на 10-минутном приеме, ему легче сказать: «Приходите раз в год. Все, до свидания, следующий, заходите». У меня прием длится полчаса, и я специально оставляю хотя бы пять минут в конце, чтобы объяснить, что нет универсальных рекомендаций. Нужно уделять внимание своей груди, осматривать ее, но как часто это делать — тоже никто не знает. Самообследование не приводит к снижению смертности от болезни, но при этом каждую четвертую опухоль женщины находят сами. На сегодня мы еще не изобрели таких диагностических методов, которые нам до биопсии скажут: с грудью все ок или не ок.
После 40 лет все более-менее понятно: с этого возраста риск заболеть раком молочной железы достоверно увеличивается. Одни медицинские организации говорят, что скрининг (Обследование здоровых людей с целью выявить у них заболевание, которое пока никак себя не проявляет. — Прим. ред.) пора делать с 40 лет, другие — с 45 лет. Частота обследований тоже отличается. Рекомендации немного расходятся в зависимости от системы здравоохранения. В Америке есть как минимум две организации, которые занимаются разработкой программы скрининга: Рабочая группа по профилактике заболеваний (USPSTF) и Американское онкологическое общество. У них разные рекомендации, потому что в некоторых штатах преобладает афроамериканское население, которое болеет тяжелее. В Великобритании проверяют с 50 лет раз в три года.
Сам скрининг проводят до 75 лет, это связано с продолжительностью жизни. Нет смысла проводить скрининговое обследование, если ожидаемая продолжительность жизни менее 10 лет. Потому что, скорее всего, то, что мы обнаружим, не сократит жизнь этого человека, а медицинской системе обойдется дорого.
В России насчет скринингов все говорят разное. Например, некоторые гинекологи считают, что после 40 лет маммографию нужно делать ежегодно или хотя бы раз в два года, а после 50 лет — ежегодно. Но на самом деле мы не знаем, как часто нужно проходить маммографию. Поэтому пропагандировать, что это надо делать раз в год, без объяснения того, что это за исследование и что делать с его результатами, — неправильно.
И каждый раз думаю: боже, сколько неправильных действий могут повлечь за собой какие-либо рекомендации. Из-за этого я завела свой блог. Мне кажется, что основная проблема не в том, делаем мы маммографию или не делаем, а в том, что мы не общаемся с пациентами. У меня много пациенток, которые приходят с болью или находят у себя уплотнение, и тогда мы с ними прицельно разбираемся, что боль в молочной железе — это не спутник онкологического заболевания, что уплотнение — это просто локальный фиброаденоматоз, так ведет себя железистая ткань. Мы можем сходить с пациенткой на УЗИ и уточнить это или понаблюдать динамику.
Рекомендации — это такая штука, которая нас может поддержать. Но принимаем решение мы сами: врач и пациент. У меня была молодая пациентка, которая прошла химиотерапию, операцию и была вынуждена принимать препарат, вызывающий искусственную менопаузу. В какой-то момент она сказала, что больше не может, мы обсудили все риски и приняли решение отказаться от лекарства, тем самым повысив вероятность рецидива. Но это было общее решение. Без желания пациента его лечить никто не будет.
Кому-то дают странную рекомендацию ходить каждые полгода на УЗИ. Вот пациентка ходит, делает очередное УЗИ, ей говорят, что все нормально, проходит два месяца, и она приходит ко мне с шишкой. А там рак. И она сидит в слезах на приеме: «Я ходила каждые полгода, потому что мне так сказали». Скрининг направлен на то, чтобы поймать рак, когда еще нет симптомов. Но не всех можно поймать.
Есть такая фраза, что мы скринингом пытаемся поймать «орлов» и «зайцев» — это быстрые, стремительные, очень внезапные раки, а ловим «черепашек», потому что они ползут-ползут и вот в какой-то момент мы находим их на маммографии.
«Черепашек» нужно лечить или можно их не трогать?
«Черепашки» — это не камни, которые не двигаются. Они все равно прогрессируют. Мы никогда не узнаем, как они себя поведут, потому что неэтично не лечить рак. Нет критериев, которые бы сказали, можно злокачественную опухоль наблюдать или ее нужно сразу же лечить. Вот есть карцинома in situ, это неинвазивный рак. После того, как его обнаружили, у женщины в восемь раз увеличивается риск инвазивного рака.
Инвазивный рак — один из основных раков молочной железы, это порядка 70% случаев. Пока опухоль внутри молочного протока — это нулевая стадия рака, он не может метастазировать. Инвазивный рак — это уже опухоль, которая вышла за пределы протока и у нее появляется шанс дать метастазы. И вот, казалось бы, что карциномы in situ можно наблюдать без вмешательства, но нет, потому что они могут развиваться в инвазивную опухоль.
А вот дольковая карцинома in situ не является злокачественной опухолью. Это стало понятно совсем недавно — в 2017 году, до этого к ней относились так же, как к внутрипротоковой карциноме. А теперь стало понятно, что она доброкачественная и ее не нужно оперировать. На сегодня нет таких форм рака молочной железы, которые этично наблюдать, в отличие например от некоторых видов рака предстательной железы.
Как врач определяет, рак перед ним или не рак?
В тот момент, когда мы ловим что-то в груди, мы не знаем, что это. Это кот в мешке. Биопсия все решает, и без нее лечение от рака никто не начнет. Даже пункция (Подвид биопсии, когда берут взвесь клеток, а не кусочек ткани. — Прим. ред.) не является основанием для лечения.
Решение о том, проводить биопсию или нет, принимают согласно критериям BI-RADS — Breast Imaging Reporting and Data System. Это шкала от нуля до шести, по которой рентгенолог ставит балл на основании маммографии, УЗИ или МРТ. BI-RADS 0 означает, что нужен дополнительный анализ, BI-RADS 2 — что опухоль доброкачественная, BI-RADS 4 — что есть подозрение на рак. С этим результатом пациентка приходит к онкологу или клиническому рентгенологу, и он принимает решение, делать биопсию или нет.
Рентгенолог может поставить BI-RADS 3. Это меньше 2% вероятности того, что есть рак молочной железы. Если BI-RADS больше, то нужно будет принять решение о биопсии, но образование совершенно не обязательно окажется раком. На биопсии рак уже нельзя перепутать с чем-то. Если это опухоль, это опухоль.
Если посмотреть на графики заболеваемости раком груди и смертности от него в России, видно, что заболеваемость растет, а смертность нет. Как это можно объяснить, по-вашему?
Это реально так. Проблема в том, что мы не можем понять достоверно: это потому, что мы делаем скрининг и лечим лучше, чем раньше, или только потому, что просто лечим лучше? Прерывать то или другое для того, чтобы выяснить причину, — неэтично, потому что от рака умирают.
Основной плюс маммографии не только в том, чтобы держать смертность под контролем. Маммография сильно влияет на объем лечения. Когда мы обнаруживаем опухоль на первой стадии, без симптомов, у нас есть возможность пролечить минимально: прооперировать и назначить профилактические таблетки. Когда этот же рак доходит до стадии клинических симптомов, мы уже не можем только этим обойтись. Тогда мы должны прооперировать еще подмышку, что увеличивает риски лимфатического отека, провести химиотерапию, которая снижает качество жизни, и так далее.
Может ли врач пропустить рак?
Конечно, это огромная проблема. В трети случаев рак может быть не найден при маммографии. Есть, во-первых, рентгенонегативные раки, которые на рентгене не видны. Именно поэтому очень важно сначала осмотреть пациента, а потом назначать исследования. А то может прийти 45-летняя женщина на маммографию, и ей напишут по результатам снимка: все ок. И она думает: ага, значит, эта шишечка — ничего страшного.
Да, бывает, что доктор ошибается, считает, что в анализах нет ничего страшного и не надо делать биопсию, или получает неинформативную биопсию и назначает какую-нибудь травку, просто чтобы пациента не оставлять без наблюдения. Хорошо, если пациент придет на следующее обследование пораньше.
А может врач, наоборот, перестраховаться там, где не надо?
У меня сейчас наблюдается пациентка. Что-то ее забеспокоило, закололо, и она пришла. Ей сделали маммографию, рентгенолог написал, что все нормально, а я вижу на снимке скопление кальцинатов (солей кальция) и тень в этом месте. То есть то ли он не видел, то ли он просто копипаст сделал, не понятно. И вот здесь начинаются минусы гипердиагностики.
Я говорю: «Вы знаете, тут что-то подозрительное, надо идти и делать не скрининговую маммографию, а прицельную, на которой сомнительное место фотографируют при увеличении». Естественно, пациентка волнуется. Она записывается на процедуру, ждет. По результатам снимка ей пишут BI-RADS 4, то есть нужно делать биопсию. Я тоже нервничаю, потому что недавно в том же самом месте писали, что все нормально, BI-RADS 2, а теперь когда я отправила эту пациентку досмотреть, пишут 4.
Потом мы идем на УЗИ, там ничего нет. Она записывается на МРТ — опять ожидание, ведь МРТ делают в определенный день цикла, а он у нее скачет. Она получает результат МРТ, там все нормально, но я прошу коллегу пересмотреть.
Мультимодальных диагностов молочной железы, которые владеют всеми методами диагностики, у нас в стране немного. Мне говорят: «Тут ничего нет, это нормальные кальцинаты, не подозрительные. Понятно, почему они тебя заинтересовали, но на прицельном снимке все ок». Я отвечаю: «Но рентгенологи BI-RADS 4 ставят, что они там видят-то?» Пациентка все это время была как на пороховой бочке.
Вот что происходит из-за гипердиагностики. Биопсию ей мы делать не стали. Но через полгода все нужно повторять, потому что я не могу отпустить ее на два года до следующего осмотра.
Это проблема интерпретации снимков?
Да, это проблема чтения снимков. Не знаю, может, я запустила эту волну и коллеги напугались, может, смотрел кто-то не совсем опытный. Проблема в том, что у нас нет метода диагностики до биопсии, который отвечает на вопрос: да-да, нет-нет.
В скандинавских странах одна из образцовых систем скрининга: там сидят два опытных рентгенолога и отсматривают снимки. Если их мнение совпадает, пациентке выдают диагноз. А если у них мнение не совпадает, то с ними проводят работу над ошибками. А у нас на скрининге, наоборот, сидят люди, которые вчера выпустились, потому что опытным интереснее где-нибудь еще.
Маммограмму еще нужно качественно отснять. Даже с прицельной маммограммой можно ошибиться. Но, каким бы ни было качество снимка, если человек не умеет интерпретировать, у него недостаточно опыта или он перестраховывается — от ошибок не уйти.
Еще надо понимать, что у одного доктора может быть этих маммограмм тридцать штук за день. Это же нереально. Человек может принять до семи, максимум девяти взвешенных решений, если он себя круто прокачал. А у нас люди продолжают сидеть, принимать по тридцать человек и отсматривать по тридцать снимков.
Какие еще есть минусы у гипердиагностики помимо лишних обследований и волнений?
Человек может проходить ненужную биопсию, ведь кто-то сделал бы биопсию в случае с моей пациенткой, о котором я рассказывала выше. Рентгенолог же поставил BI-RADS 4. Каждый рентгенолог может ошибиться, не только неграмотный или тот, который перестраховался.
Бывают более неоднозначные случаи. У меня была пациентка из государственной поликлиники, которая пришла с заключением BI-RADS 4 с обеих сторон груди. Я смотрю ее на УЗИ — там ничего. Смотрю маммограмму — ну да, есть скопление кальцинатов, но даже я вижу, что ничего страшного, хотя я не рентгенолог.
Ей вполне могли сделать биопсию, лечить бы не лечили, но понервничать заставили. Гипердиагностика неприятна именно из-за ненужных процедур, ненужных биопсий и больших переживаний по этому поводу.
Еще есть проблема в том, что в некоторых клиниках просто так назначают обследования. До «Чайки» я работала в клинике, где после каждого пациента меня вызывали на ковер и спрашивали: «Почему вы не назначили пациентке анализ крови, мочи, кала, где УЗИ?» Я говорю: «Без симптомов УЗИ делать не надо». А они ссылаются на рекомендации акушеров-гинекологов, на внутренние протоколы, которых никто никогда не видел. Онкомаркеры — это вообще любимейшая тема. «Почему вы ей не назначили онкомаркеры?» — говорят. Потому что их никому не надо назначать.
Так что я представляю себе этот кошмар, с которым пациентки могут встретиться. Поэтому лучше идти в клинику и к врачу, которому доверяешь
Врач онколог, маммолог, хирург Алексей Галкин. Стаж 18+ лет. Принимает в Университетской клинике. Стоимость приема от 2000 руб.
Золотой стандарт для определения HER2 не установлен. Согласно ASCO/CAPs примерно 20% тестов HER2 могут быть неточными. К ним относятся преаналитические, аналитические и постаналитические переменные.
Причины неточностей анализа статуса HER2/neu
К таким преаналитическим переменным, которые влияют на производительность ИГХ или FISH относятся:
- время, необходимое для фиксации образца ткани;
- продолжительность его нахождения в растворе фиксатора;
- последующая обработка.
Такие переменные считаются менее значимыми при использовании методов гибридизации ISH, основанных на амплификации генов, и более значимыми для ИГХ, поскольку ДНК более стабильна, чем белок.
Время до фиксации, то есть время между биопсией или резекцией и помещением образца в фиксатор, должно быть как можно короче. Длительность фиксации оказывает большое влияние на результаты и является основным источником изменчивости. Для ИГХ предложен минимальный период фиксации 6-8 ч, руководящие принципы ASCO/CAP рекомендуют, чтобы фиксация не превышала 48 ч.
ИГХ обнаруживает сверхэкспрессию HER2 на уровне белка и зависит от условий проведения процедур тестирования. К ним относятся в дополнение к трем вышеперечисленным: денатурация, нагревание, извлечение антигена, используемая процедура окрашивания и интерпретация окрашивания. Несмотря на то, что существуют методы извлечения антигена, они могут привести к ложноположительным результатам иммуногистохимии.
Для определенного анализа нужно выбирать свой способ фиксации тканей.
Некоторые фиксаторы, химические вещества или тепло, могут помешать анализу FISH. Однако всегда применяется внутренний контроль для того, чтобы отличить отрицательный результат от неинформативного.
А например, иммуногистохимия способна ошибочно классифицировать опухоли на основе фиксированных формалином и внедренных в парафин образцов. А если использовать замороженный образец ткани того же пациента, то можно получить более точный результат. Фиксация формалином и парафиновое встраивание приводят к появлению множества артефактов, которые сбивают результаты анализа с толку. Очень трудно понять, получается действительно достоверный результат или ошибочный. Так утверждают многие специалисты. Результаты теста ИГХ наиболее надежны для свежих или замороженных образцов тканей. ИГХ является ненадежным способом тестирования тканей, которые сохраняются в воске или других химических веществах.
Тестирование FISH является предпочтительным способом оценки сохраненных образцов тканей.
- Аналитические факторы – аппаратура и квалификация специалиста также играют роль, и оказывают влияние на достоверность анализа HER2. Чтобы избежать ошибок, необходима регулярная калибровка микроскопов, использование стандартизированных лабораторных процедур, постоянное профессиональное развитие и специализированные программы обучения персонала.
- Постаналитические факторы связаны с интерпретацией результатов анализа, анализом изображений, отчетностью и постоянным обеспечением качества. Интерпретация ИГХ обычно выполняется вручную, включается субъективный фактор и результаты могут варьироваться в зависимости от опыта и бдительности наблюдателя. Например, при анализе ИГХ можно опросить двух патологоанатомов, смотрящих на один и тот же слайд, и один может назвать это 2+ положительное окрашивание, а другой может назвать это 3+ положительное окрашивание.
Оценка с помощью FISH и более новых методов тестирования HER2 CISH, SISH или DDISH, автоматизирована, поэтому является более объективным и количественным, чем с помощью иммуногистохимии. Например, интерпретация теста Fish HER2 – это гораздо более объективный процесс. С помощью анализа FISH патологоанатом подсчитывает фактические копии генов HER2, которые появляются в виде красного “сигнала” в окрашенном в синий цвет ядре раковой клетки, видимом через микроскоп.
Выделяют еще три основных фактора, которые могут привести к неправильному результату:
- Второй анализ на новом срезе фиксированной формалином, залитой парафином ткани, которая поступает из другой части опухоли, может дать другой результат. Хотя такие опухоли встречаются нечасто, но они могут быть HER2-положительными в одних местах и HER2-отрицательными в других.
- Иногда вся хромосома, на которой расположен ген HER2 (наряду с тысячами других генов), амплифицируется в опухолевой ткани. Это называется полисомией хромосомы 17, и ее можно неверно истолковать как амплификацию гена HER2.
- Техническая ошибка в анализе ИГХ (например, если дозатор, который выпускает каплю окрашивающего реагента на предметное стекло, не открывается) может быть обнаружена только путем включения контрольного образца ткани, а он, как известно, набирает 3+ на том же предметном стекле, что и тестируемая ткань. Если такой контрольный образец не используется, отсутствие окрашивания может быть неверно истолковано как отрицательный результат теста. Анализы FISH, в отличие от ИГХ, имеют встроенный контроль для предотвращения ложных отрицательных результатов.
Независимо от того, какой выбран метод определения HER2/neu статуса (иммуногистохимический или с помощью гибридизации FISH, CISH, SISH или DDISH), необходимо, чтобы он был проведен с соблюдением всех требований. Если получен двусмысленный результат, требуется проведение повторного анализа другим методом. Только так можно получить достоверные сведения о статусе HER2. И только таким образом определить возможность проведения таргетной терапии, которая значительно повышает выживаемость пациентов с раком молочной железы.
Продолжение статьи
- Часть 1. Статус HER2 при диагностике опухолей молочных желез. Характеристика. Часть 1.
- Часть 2. Статус HER2 при диагностике опухолей молочных желез. Иммуногистохимическое тестирование. Тесты ISH.
- Часть 3. Ошибки при определении статуса HER2.
Рак молочной железы
Программа УЗИ «Здоровье мужчины»
Программа УЗИ для мужчин включает в себя (УЗИ органов брюшной полости, УЗИ мочевого пузыря, ТРУЗИ, УЗИ органов мошонки, УЗИ щитовидной железы, УЗИ почек и надпочечников)
10500 7000
* Акция действует до 07.06.2023
«Здоровый желудок»
Прием врача гастроэнтеролога УЗИ органов брюшной полости Гастроскопия.
11300 9600
* Акция действует до 07.06.2023
Гастроскопия, колоноскопия и анализ
Гастроскопия + колоноскопия под седацией + анализ на хеликобактер пилори. Пребывание в палате. Консультация анестезиолога. Рекомендации специалиста.
16200 13500
* Акция действует до 07.06.2023
Программа УЗИ «Здоровье женщины»
Программа УЗИ для женщин включает в себя (УЗИ органов брюшной полости, УЗИ мочевого пузыря, УЗИ органов малого таза УЗИ молочных желез, УЗИ щитовидной железы, УЗИ почек и надпочечников)
10700 7000
* Акция действует до 07.06.2023
Пломба в Подарок
Две пломбы по цене одной.
10000 6000
* Акция действует до 07.06.2023
Коронки из диоксида циркония.
Под Ключ!!! С повышенной эстетикой. Быстро, качественно и без боли. При установке от 20 единиц + в подарок комплексная чистка
24900 19500
* Акция действует до 07.06.2023
Диагностика рака молочной железы основывается на результатах клинического, лучевого, иммунологического и морфологического исследования. Решающее значение в дифференциальной диагностике имеют клинические и морфологические методы исследования.
Опытный специалист по визуальным и пальпаторным признакам определит диагноз с высокой степенью достоверности. Характер поверхности и консистенция опухоли, ее подвижность и связь с окружающими тканями, состояние соска и кожи, характеристика лимфоузлов помогают отличить доброкачественную опухоль от злокачественной.
Если же первым этапом лечения является химио- или лучевая терапия, то лишь клинической диагностики недостаточно, ибо в случае ложноположительной диагностики рака пациентка получит противопоказанное и вредное лечение.
Главным способом уточняющей диагностики является пункционная биопсия с последующим микроскопическим исследованием полученного субстрата. Пункционная биопсия — это процедура, при которой нарушается принцип абластики и есть угроза диссеминации опухолевых клеток в смежную здоровую ткань с возможностью занесения их в пути оттока крови и лимфы. Выполняя пункционную биопсию, нужно учитывать повышенный риск генерализации опухоли и соблюдать следующие два правила.
1. Проводить пункционную биопсию только в тех случаях, когда от результатов цитологического исследования биоптата зависит выбор лечебной тактики.
2. Осуществлять пункционную биопсию в том же заведении и в тот же день, когда планируется начать лечение (операция, первый сеанс телегамматерапии или первая инъекция цитостатического препарата).
Такая тактика предотвращает возможные негативные последствия нарушения абластики и существенно снижает риск диссеминации опухолей. С помощью пункционной биопсии уточняют не только происхождение первичного опухолевого узла. Пункционируя регионарные лимфоузлы, можно получить информацию о состоянии регионарного лимфатического корректора, т.е. определить распространенность опухоли и стадию заболевания. Это имеет большое значение для выбора оптимального метода лечения.
Не стоит полагаться только на результаты пункционной биопсии. Выявление признаков злокачественного роста почти достоверно подтверждает диагноз рака. Ложноположительный результат исследования, когда гистологический или цитологический диагноз рака оказывается ошибочным, случается крайне редко. К сожалению, с ложноотрицательным результатом приходится сталкиваться довольно часто.
Ошибочный вывод об отсутствии признаков малигнизации у больных раком молочной железы зависит от многих факторов: неудачно взятого материала, технических ошибок при приготовлении препаратов, наконец, от объективных трудностей при микроморфологической дифференцированной диагностике.
Однако морфологический метод остается самым точным, а его результаты является основанием для постановки диагноза.
Если результаты предоперационной пункционной биопсии противоречат клиническим данным, то окончательный диагноз определяется после проведения открытой, эксцизионной биопсии. В стационарной операционной под общим обезболиванием выполняется секторальная резекция или квадрантэктомия молочной железы.
Новообразование удаляют в пределах здоровой ткани и направляют в патологическую лабораторию для срочного исследования замороженных срезов. Результат срочного исследования удаленного препарата становится решающим аргументом для определения объема операции. При благоприятном результате вмешательство ограничивают секторальной резекцией.
Если верифицируется рак, то операция продолжается, объем ее увеличивается в зависимости от размеров и локализации первичной ячейки, характеристики регионарного лимфатического коллектора и общего состояния пациентки. Но морфологический диагноз по результатам срочного исследования замороженных срезов тоже не является окончательным.
Проводят гистологическое исследование препаратов, которые подвергают стандартной обработке в течение 6-7 суток. И только после изучения этих препаратов может быть сформулирован окончательный диагноз.
Немаловажное значение для диагностики имеют флюоромаммография и маммография. Флюоромаммография — это метод, который дает возможность получить ориентировочную информацию о состоянии молочных желез женщин, принадлежащих к определенной группе — профессиональной, возрастной, экологически опасной, генетически обремененной, характеризующиеся повышенным риском заболевания опухолью молочной железы.
Это не уточняющий, а ориентировочный метод. Обнаружив у женщин патологические затемнения на флюоромаммограммах, надо выделить эту группу и подвергнуть ее тщательному изучению. В отличие от флюоромаммографии, многокадровая маммография поможет уточнить диагноз. Если на рентгенограммах имеются патологические тени с невыразительными границами, иногда — с «лучами» лимфангоита или с вкраплениями мелких кальцификатов, то это дает основания предположить злокачественную опухоль.
Также широко применяют методы УЗИ, которые дают возможность обнаружить образование, диаметр которых не более 3 мм. Дифференциально-диагностические возможности УЗИ не превышают результатов физикального исследования, выполненного опытным специалистом.
Метод УЗИ может пригодиться, когда в большой молочной железе нечетко прощупывается небольшое, ускользающее уплотнение ткани, и врачу трудно категорически высказаться о наличии или отсутствии новообразования. Ультразвуковой контроль также повышает информативность пункционной биопсии, локализуя и направляя конец иглы в опухоль.
Применение термографии, прямой рентгенографии лимфатических сосудов и лимфоузлов, косвенной лимфографии радиоактивными изотопами (Аu198), флебографии принципиально возможно, методики этих исследований разработаны, но широкого признания они не получили. Иммунологическое исследование с помощью маркера СА-15 дает результаты, отличающиеся высокой чувствительностью и специфичностью. Но применение маркера для диагностики не получило широкое применение.
Он применяется для определения радикальности проведенной операции, мониторинга результатов лечения, как прогностический критерий. Маркер СА-15 хорошо зарекомендовал себя при выявлении рецидивов и метастазов опухоли.
Крамской Сергей Львович
ЛОР
Бутово
Бахарева Неля Викторовна
гастроэнтеролог / кардиолог / терапевт
Стаж: 38 лет
Чертаново
Казенас Юлия Олеговна
гастроэнтеролог / терапевт / нутрициолог
Стаж: 17 лет
Чертаново
Сергеева Ирина Анатольевна
рефлексотерапевт
Стаж: 10 лет
Бутово
Фролов Сергей Константинович
флеболог
Стаж: 10 лет
Чертаново
Леонтян Сергей Валерьевич
флеболог / хирург
Стаж: 16 лет
Бутово
Молдоматов Насирдин Апсатарович
врач УЗИ
Стаж: 29 лет
Бутово, Чертаново
Долгаров Игорь Валерьевич
проктолог
Стаж: 19 лет
Бутово
Долгова Зоя Александровна
врач УЗИ
Стаж: 14 лет
Бутово
Новичков Денис Андреевич
проктолог
Стаж: 5 лет
Бутово
Люляева Ольга Дамировна
флеболог / хирург
Стаж: 40 лет
Бутово
Бодров Александр Владимирович
андролог / венеролог / уролог
Стаж: 14 лет
Бутово, Чертаново
Фейзиев Эльвин Эйнуллаевич
флеболог / хирург
Стаж: 5лет.
Чертаново
Типсин Денис Сергеевич
маммолог / онколог
Стаж: 17 лет
Бутово
Рохоев Апанди Магомедхайбулаевич
эндоскопист
Стаж: 6 лет
Бутово
Сойнова Евгения Александровна
ЛОР
Стаж: 20 лет
Бутово
Закарева Сацита Гиланиевна
гастроэнтеролог / кардиолог / терапевт
Стаж: 29 лет
Бутово
Минина Елена Юрьевна
врач УЗИ
Стаж: 17
Бутово
Мальцева Марина Вячеславовна
акушер / гинеколог / маммолог
Стаж: 21 год
Чертаново
Армашова Олеся Юрьевна
гастроэнтеролог / эндоскопист
Стаж: 17 лет
Бутово
Заргарян Роберт Артаваздович
флеболог / хирург
Стаж: 9 лет
Чертаново
Алланзарова Юлдуз Худайбергановна
гастроэнтеролог / терапевт / нутрициолог
Стаж: 15
Бутово, Чертаново
Долгополова Ирина Николаевна
акушер / гинеколог / маммолог
Стаж: 19 лет
Чертаново
Морозов Александр Владимирович
проктолог / эндоскопист
Стаж: 16 лет
Чертаново
Слабуха Оксана Владимировна
венеролог / дерматолог / косметолог / трихолог / подолог
Стаж: 20 лет
Бутово
Неуймин Леонид Юрьевич
психотерапевт
Стаж: 33
Чертаново
Колбунцов Юрий Борисович
гастроэнтеролог / кардиолог / терапевт
Стаж: 21 год
Чертаново
Панасенко Александр Иванович
невролог / психотерапевт
Стаж: 35
Бутово
Миронова Кристина
эндоскопист
Стаж: 3 года
Бутово, Чертаново
Щербаков Максим Алексеевич
дерматолог / косметолог / трихолог
Стаж: 5 лет
Чертаново
Семенова Юлия Викторовна
невролог / психотерапевт
Стаж: 25 лет
Бутово, Чертаново
Кондратьева Елена Николавена
акушер / гинеколог / маммолог
Стаж: 39 лет
Чертаново
Циндяйкина Ирина Ивановна
акушер / гинеколог / маммолог
Стаж: 13 лет
Бутово
Норматова Диля Яшиновна
акушер / гинеколог / маммолог / врач УЗИ
Стаж: 23 года
Чертаново
Алашеева Маргарита Николаевна
акушер / гинеколог / УЗИст
Стаж: 31 лет
Бутово
DocDoc.ru
ProDoctorov.ru
Yandex.ru
Meds.ru
Zoon.ru
NaPopravku.ru
* Обращаем Ваше внимание на то, что данный интернет-сайт носит исключительно информационный характер и ни при каких условиях не является публичной офертой, определяемой положениями Статьи 437 ГК РФИнформация для пациентов
2023 © Московский Доктор
Диагностика
Мне поставили диагноз РМЖ. Я умру?
Нет, рак молочной железы можно вылечить!
Современные методы позволяют добиться отличных результатов даже в тех случаях, которые еще 10 лет назад считались неизлечимыми. Эффективность терапии зависит от стадии заболевания, вида рака (биологического подтипа опухоли), общего состояния здоровья пациентки. Чем раньше начато лечение, тем больше шансов на успех.
Конечно, такой диагноз выбивает из привычной жизни. Но обращение в специализированное медицинское учреждение, соблюдение плана обследования и лечение — самое важное с момента возникновения подозрения на онкологическое заболевание. Ни в коем случае не обращайтесь к знахарям или народным целителям. Не теряйте времени зря! Только комплексное лечение, включающее операцию, курсы химио- (лекарственной) и/или лучевой терапии, может гарантировать успех.
Мне поставили диагноз РМЖ. Это может быть ошибкой?
Вероятность ошибки существует.
Это может зависеть от того, какие проведены исследования и на основании чего выставлен диагноз. Окончательно диагноз рака молочной железы ставят на основании цитологического и гистологического исследования ткани опухоли в патоморфологической лаборатории специализированного медицинского учреждения. Выявление опухолевых образований при маммографии или УЗИ молочной железы требует обязательного дополнительного обследования.
Но ошибка все-таки возможна. Стекла с образцами могут перепутать, при биопсии могут взять кусочек ткани не с того участка, да и патоморфолог может ошибиться.
Чтобы избежать неправильного диагноза и, как следствие, некорректного лечения, необходимо показать гистологические блоки второму специалисту.
Любые решения, связанные со здоровьем, нужно принимать только после того, как вы узнаете все возможное о своем диагнозе, прогнозах и доступных методах лечения.
Как убедиться в правильности диагноза?
Диагноз «рак молочной железы» устанавливают после проведения комплексного обследования.
На первом этапе оно может включать маммографию, УЗИ молочной железы и лимфоузлов, дополнительно может быть назначена компьютерная томография или магнитно-резонансная томография. В зависимости от результатов проводят биопсию опухоли и (или) лимфоузлов. При этой процедуре забирают образец ткани опухоли для дальнейшего гистологического и при необходимости иммуногистохимического исследования, а полученный из лимфоузла материал — для цитологического исследования. Эти исследования должны выявить наличие раковых клеток и установить их вид (биологический подтип), и именно эти результаты позволяют поставить точный диагноз.
Чтобы избежать неправильного диагноза и, как следствие, некорректного лечения, необходимо показать гистологические блоки второму специалисту.
Как проводят диагностику?
При выявлении уплотнения или образования в груди при самообследовании или на врачебном осмотре обязательно проводят маммографию, УЗИ молочных желез.
В некоторых случаях, возможно, сразу направят на МРТ молочных желез.
При проведении УЗИ и МРТ проверяют лимфатические узлы (подмышечные, под- и надключичные). Если результаты подтверждают наличие опухоли или обнаружены изменения в лимфатических узлах, врач проведет биопсию опухоли и лимфоузлов, чтобы точно поставить диагноз.
Биопсия — это процедура забора ткани из опухоли или из лимфоузла для дальнейшего исследования. Из опухоли материал берут с помощью специальной иглы, которая позволяет взять фрагмент ткани или жидкости для исследования.
На гистологическом исследовании ткани опухоли будут изучать под микроскопом, чтобы выяснить, злокачественная она или нет. Если подозрение подтвердится, потребуется сделать иммуногистохимическое исследование, чтобы узнать конкретный подвид опухоли.
Что такое уточняющая диагностика после постановки диагноза?
Если диагноз подтвердится, могут потребоваться дополнительные лабораторные анализы, а в некоторых случаях — рентгенологические или радиоизотопные исследования, чтобы оценить распространенность опухолевого процесса и выбрать оптимальную тактику лечения.
Это могут быть анализы крови, включая биохимию, КТ грудной или брюшной полости, сцинтиграфию костей. Один из самых современных методов — ПЭТ-КТ.
В некоторых случаях нужно провести генетический анализ, чтобы выявить наличие мутации генов ДНК BRCA.
Таким образом, для получения точного диагноза и подбора индивидуальной программы лечения необходимо не только выявить опухоль и оценить ее размеры, но и установить вид раковых клеток, определить их гистохимические характеристики, выяснить, вовлечены ли в процесс региональные лимфоузлы и есть ли отдаленные метастазы.
Каковы симптомы рака?
Прежде всего надо подчеркнуть, что на самых ранних стадиях симптомов скорее всего вообще нет.
А именно на ранних стадиях наиболее высоки шансы на полное излечение и удается удалить опухоль, сохранив молочную железу.
Именно поэтому женщинам после 50 лет рекомендуют проводить маммографию регулярно, а более молодым, но имеющим повышенный риск развития опухоли, — УЗИ или МРТ молочной железы.
К врачу надо идти и при изменении формы молочной железы, появлении непривычного дискомфорта или болезненности, локальном шелушении или воспалении кожи, изменении формы соска (втяжение вглубь железы или, наоборот, припухлость или увеличение в размере), изменении кожи над железой (если появилась бугристость, изменились цвет, толщина, температура кожного покрова), необычных выделениях из соска и безболезненном увеличении подмышечных лимфоузлов.
В запущенных случаях могут проявляться общие симптомы злокачественного новообразования — выраженная слабость, бледность, боли в костях, потеря веса.
Я живу в регионе, надо ли мне ехать на лечение в Москву?
Необходимости ехать обязательно в Москву нет. Но к выбору центра, в котором проходить все обследования, а затем и лечиться, стоит подойти очень серьезно.
Нужно узнать именно про специализированное медицинское учреждение онкологического профиля: какие исследования они проводят, делают ли иммуногистохимические исследования, какие оперативные методики, какие программы лучевой терапии выполняют.
Сейчас во многих городах есть очень квалифицированные врачи и учреждения оснащенные по последнему слову медицины. Узнайте, что делают в вашем городе или в соседнем. Ищите медицинский центр, в котором есть не только квалифицированные специалисты (химиотерапевты, хирурги, лучевые терапевты), но и все необходимое оборудование.
Посмотрите информацию в интернете, поговорите с врачами. Возможно, все необходимое есть по соседству, и вы легко сможете получить второе мнение, проверить стекла или сделать дополнительное исследование.
Слышала о высоком проценте ошибки при цитологии и гистологии, иммуногистохимии. Это правда?
Получение точного результата при исследовании биопсийного материала чрезвычайно важно.
Без гистологического подтверждения не ставят диагноз злокачественного новообразования (его только предполагают), а без проведения иммуногистохимического анализа нельзя судить о типе опухолии соответственно правильно определить тактику лечения. Это сложные методики и выполняются они в специализированных лабораториях.
В небольших населенных пунктах их могут просто не проводить. Следовательно, материал будут пересылать в другие учреждения.
И, к сожалению, ошибки при выполнении этих исследований случаются. Стекла с образцами могут перепутать, при биопсии могут взять кусочек ткани не с того участка, да и патоморфолог может ошибиться. Чтобы избежать неправильного диагноза и, как следствие, некорректного лечения, нужно постараться найти специализированный онкологический медицинский центр, имеющий патоморфологическую лабораторию. Если есть возможность, важно показать гистологические блоки второму специалисту.
Как понять, что лаборатории и клинике можно доверять?
Вызывающая доверие клиника будет выполнять различные типы операций (в том числе сохраняющие молочную железу) и будет иметь не только квалифицированных специалистов (химиотерапевтов, хирургов, лучевых терапевтов), но и все необходимое оборудование, специализированное отделение лучевой терапии с современными аппаратами для дистанционной радиотерапии.
Это позволит свести возможность ошибки к минимуму. Да и лечение в таком центре будет соответствовать современным стандартам. Конечно, лучше выбрать тот, который расположен максимально близко к месту жительства. Туда можно и переслать стекла, если исследование уже было проведено, чтобы свести возможность ошибки к минимуму. Стекла нужно обязательно сохранять. Но и затягивать с началом лечения из-за чрезмерного контроля над результатами исследований тоже не нужно.
Время, затраченное на перепроверку, может обойтись очень дорого: лечение не следует откладывать.
Какие виды обследования бесплатны, а какие не входят в ОМС?
Граждане РФ должны получать лечение онкологических заболеваний бесплатно, так как оно входит в программу обязательного медицинского страхования.
Большинство исследований также должно быть проведено бесплатно: УЗИ, маммография, МРТ, КТ, анализы крови и биопсия с последующим исследованием полученного материала (включая иммуногистохимические). ПЭТ-КТ и генетическое обследование на мутацию BRСA входят в эту программу.
Если время ожидания высокотехнологичных исследований достаточно велико и у вас есть возможность, можно получить эти услуги и платно, однако выбирать место, где вы сделаете это за деньги и почти без очереди, также надо очень внимательно.
Это должно быть специализированное учреждение, в котором есть отделения по лечению и диагностике злокачественных новообразований.
- Мне поставили диагноз РМЖ. Я умру?
- Мне поставили диагноз РМЖ. Это может быть ошибкой?
- Как убедиться в правильности диагноза?
- Как проводят диагностику?
- Что такое уточняющая диагностика после постановки диагноза?
- Каковы симптомы рака?
- Я живу в регионе, надо ли мне ехать на лечение в Москву?
- Слышала о высоком проценте ошибки при цитологии и гистологии, иммуногистохимии. Это правда?
- Как понять, что лаборатории и клинике можно доверять?
- Какие виды обследования бесплатны, а какие не входят в ОМС?
Ранняя диагностика рака молочной железы
МРТ, УЗИ, маммография: у многих женщин встает ком в горле, когда они слышат эти слова. То, что методы ранней диагностики рака молочной железы важны, является неоспоримым фактом. Но на который из них можно положиться? Что произойдет в будущем?
У многих женщин мысль о раке молочной железы вызывает страх. К счастью, методы визуализационной диагностики позволяют обнаружить рак молочной железы на ранней стадии. Тем не менее, все они имеют свои преимущества и недостатки. Изучение рака непрерывно проводится для того, чтобы разработать новые и более оптимальные методы ранней диагностики рака.
Магнитно-резонансная томография (МРТ)
Магнитно-резонансная томография (кратко МРТ) в особых случаях может давать хорошие результаты. Однако в случае необходимости проведения целого ряда исследований риск получения неясных результатов слишком высок, кроме того, данное исследование занимает много времени и имеет высокую стоимость.
Ультразвуковое исследование (УЗИ)
Ультразвуковое исследование хорошо подходит для женщин с плотными тканями молочных желез или для женщин, у которых в ходе рентгеновской маммографии были получены неясные результаты. Тем не менее, для полного обследования молочных желез на предмет наличия опухоли оно также занимает много времени.
Маммография
Рентгеновская маммография занимает всего несколько минут. Для этого исследования используются рентгеновские лучи. Однако лучевая нагрузка является низкой, ее можно сравнить с излучением во время полета на самолете. С 2005 года рентгеновская маммография проводится для скрининга рака молочной железы. Этот профилактический медицинский осмотр предназначен для женщин в возрасте от 50 до 69 лет. 75 процентов женщин, у которых было диагностировано онкологическое заболевание, заболевают именно в течение этого периода. Цель скрининга заключается в том, чтобы обнаружить рак на такой ранней стадии, что пациентке можно было бы провести щадящее лечение и снизить уровень смертности.
Однако скрининг посредством маммографии постоянно подвергается критике. Спорным моментом является, прежде всего, гипердиагностика, поскольку всех женщин с подтвержденным наличием злокачественной опухоли относят к группе больных раком молочной железы. Создавала ли опухоль женщине при жизни какие-либо проблемы, скончалась ли женщина по причине наличия злокачественной опухоли — на эти вопросы ответов нет.
Ютта Хюбнер, глава Немецкого общества борьбы с раковыми заболеваниями (DKG), отвечает на важные вопросы о скрининге рака молочной железы:
Являются ли результаты анализа крови достоверными?
Не на 100%. Но, вероятно, будущее за этим исследованием. Я думаю, это опасно. С одной стороны потому, что невозможно получить на 1000% точный результат, просто задумайтесь: у Вас обнаруживают гены риска, и Вы, как Анджелина Джоли, с целью предотвращения возможного появления заболевания удаляете себе грудь и яичники. Но возникнет ли у Вас когда-нибудь такое опасное заболевание, как рак? Этого никто не знает, поскольку никто не может заглянуть в будущее. Результат теста на наличие генов риска означает, что у Ваших потомков женского пола будет 50% риск заболеть раком. Как этот факт утаить, например, от дочери? А может быть она вообще не хочет об этом знать? Как быть с ее правом на самоопределение? Кроме того: насколько восприимчивыми мы будем? Вы можете себе представить, что Ваша страховая медицинская организация удвоит сумму страхового взноса из-за наличия у Вас гена риска? И, опять-таки, существует опасность гипердиагностики, точно также, как и в случае маммографии.
Маммографический скрининг также часто …
В первую очередь, важно разобраться в значении этих понятия. Мы все время говорим о ранней диагностике — и это именно то, что мы имеем в виду. Это не профилактика. То есть: например, если я иду делать маммографию, я таким образом не могу предотвратить болезнь или свести к минимуму риск ее возникновения. Я просто могу заблаговременного выявить уже имеющиеся изменения. Кроме того, всегда следует обращать внимания на восприимчивость и специфичность. Это значит: что показывает тест или снимок, а также что точно он показывает? В случае рентгеновской маммографии довольно часто получают ложноотрицательные и ложноположительные результаты.
Что означает термин «ложноотрицательный» и «ложноположительный»?
Ложноотрицательный результат означает: у пациентки есть рак, но он не был диагностирован. У женщин с плотной структурой молочных желез легко может быть получен ложноотрицательный результат исследования, поскольку структуры молочных желез накладываются друг на друга. В таких случаях следует дополнительно провести УЗИ молочных желез. Однако злокачественные опухоли могут остаться незамеченными и при нормальной плотности тканей молочных желез. Ложноположительные результаты исследования влекут за собой необходимость проведения дальнейшей диагностики, например, биопсии. Женщины живут в страхе до тех пор, пока не станет ясно: является ли полученный результат ложной тревогой или у них действительно что-то есть.
Специалисты работают над тем, чтобы методы визуализационной диагностики ….
непрерывно развивались. Существует трехмерная рентгеновская маммография, специалисты работают над кратковременной МРТ, длительность которой составляет всего 15 минут и цена на которую, следовательно, ниже. Но: вещи могут использоваться надлежащим образом только тогда, когда будет доказана польза от их применения. Скрининговая маммография проводится пациенткам уже в течение 13 лет. Только спустя 20 лет можно точно говорить о том, целесообразно ли применять данный метод для ранней диагностики заболеваний или нет. Для больных это слишком долго, однако если мы не будем проводить исследования на основании реальных фактов, то мы будем работать на основании веры и надежды. С точки зрения медицины это не имеет смысла.
Стоит ли проводить скрининговую маммографию через каждые 2 …
Рак молочной железы — очень индивидуальное заболевание, профилактический медицинский осмотр в данной связи — 08/15. Это противоречие, которое мы не можем решить. Проведение маммографии целесообразно в том случае, если целесообразно провести скрининг, об этом можно спорить, и даже во время дискуссии мы не сможем найти ответ, который подходил бы всем. Я считаю, что гораздо важнее проводить для женщин разъяснительные беседы. Женщины должны знать, что возможно при ранней диагностике рака выявлении и на что они дают свое согласие, это позволит им самостоятельно принять решение. А в этом вопросе мы еще не достигли успехов.
Как можно улучшить ситуацию?
Нам необходимы врачи, которые могут проводить с женщинами разъяснительные беседы, нам также необходимо время. Важно также не оставлять женщину один на один с результатами исследования. Часто случается, что письмо приходит на почту пациентки в пятницу. В письме говорится: неясные результаты исследования, требуется дальнейшая диагностика. И пациентка остается с этим один на один на все выходные. Для женщин это ужасно, все выходные думать о том, что у них рак. Мы должны оказывать женщинам гораздо больше помощи.
Таится ли ключ к оптимальной ранней диагностике рака в крови?
Возможно, будущее ранней диагностики рака находится где-то в другом месте — в крови. По крайней мере, при диагностике рака, обусловленного наследственной предрасположенностью, тест может выявить два наиболее распространенных гена рака молочной железы BRCA1 и BRCA2, как у американской актрисы Анджелины Джоли. В целях профилактики она удалила себе обе молочные железы и оба яичника. На сегодняшний день наука шагнула вперед: новый анализ крови позволяет обнаружить шесть различных генов риска возникновения рака молочной железы. Таким образом, в будущем женщинам уже в возрасте 30 лет можно было бы проводить данный анализ крови, а не ждать, пока им исполнится 50 и только после этого направлять их на маммографию. Этот тест, разработанный специально для женщин, называется также «Скрининг на наличие гена Анджелины Джоли». Итак, можно ли обнаружить рак еще до того, как он может стать опасным? Британские исследователи и разработчики этого анализа продемонстрировали множество преимуществ. С точки зрения общества польза от такого анализа была бы огромной, поскольку именно у молодых женщин часто диагностируют очень агрессивные формы рака. Согласно расчетам, «Скрининг на наличие гена Анджелины Джоли» мог бы предотвратить 12 300 смертей от рака. С экономической точки зрения также есть определенные преимущества: онкоскрининг был бы необходим только тем женщинам, которые являются носительницами генов риска. Здесь представлены более подробные сведения об исследовании.
Новый анализ будет распознавать восемь видов рака
Исследователи из Балтимора (США) недавно разработали новый анализ для ранней диагностики рака. Он еще не может применяться на практике, но в будущем он сможет в значительной степени продвинуть исследования рака вперед. В будущем станет возможной ранняя диагностика рака легких, кишечника, молочных желез, желудка, поджелудочной железы, пищевода, печени и яичников при помощи одного лишь анализа крови.
Свяжитесь с нами
Центр диагностики и лечения рака груди Городской клинической больницы г. Золинген является одним из самых известных и современных не только в Германии, но в Европе. Если у вас есть сомнения по поводу вашего здоровья, обращайтесь за консультацией к нашим специалистам:
Email: kontakt@international-office-solingen.de
Tel.: +49 212 5476913
Viber | WhatsApp: +49 173-2034066 | +49 177-5404270
Для вашего удобства, пожалуйста, сохраните телефонный номер в записную книгу телефона и позвоните или напишите нам бесплатно в WhatsApp, Viber или Telegram. Заявки, сделанные в выходные или праздничные дни, будут обработаны в первый рабочий день. При срочных случаях обработка запроса проводиться по выходным и праздничным дням.
Как часто при маммографии встречаются ложноположительные заключения?
Для уменьшения частоты ложноположительных заключений целесообразно проведение исследования 1 раз в 2 года – как при использовании 2D, так и 3D маммографии
Сотрудниками медицинского центра UC Davis Health было обнаружено, что около половины всех женщин по меньшей мере один раз в течение 10-летнего скрининга на рак молочной железы сталкиваются с ложноположительным заключением по маммограмме. Исследование проводилось ежегодно при помощи 3D цифровой маммографии. Такой риск значительно снижался при прохождении исследования 1 раз в 2 года. Результаты исследования опубликованы в JAMA Network Open.
Кроме того, авторы пришли к выводу, что 3D цифровая маммография лишь в небольшой степени снижает вероятность ложноположительного заключения в сравнении со стандартным 2D исследованием. Другие факторы характеризовались большим влиянием на частоту ложноположительных заключений – среди них частота скрининга, плотность молочных желез и возраст пациенток.
Злокачественные опухоли молочной железы занимают лидирующую позицию в списке онкологической заболеваемости. В России с этой проблемой сталкивается каждая десятая женщина. Раннее выявление и скрининговая маммография являются ключевыми элементами в стратегии по снижению риска развития запущенных стадий рака и смертности от этого заболевания.
Ложноположительная маммограмма отмечается в тех случаях, когда снимок расценивается как при наличии аномальных признаков при фактическом отсутствии рака молочной железы. В такой ситуации пациентка может быть вызвана на повторное проведение исследования. Несмотря на всю важность ранней диагностики, в некоторых случаях она может приводить к избыточному количеству исследований и необоснованных биопсий, финансовым и трудовым затратам, а также к излишнему беспокойству пациентов.
По данным исследования, около 12% двумерных маммограм требуют проведения дополнительного исследования, из них только 4,4% (в общей выборке 0,5%) действительно подтверждают диагноз злокачественного новообразования.
Авторы работы проанализировали данные Breast Cancer Surveillance Consortium из 3 млн скрининговых маммограм более 900 тыс женщин в возрасте 40-79 лет.
Согласно полученным данным, вероятность ложноположительного заключения в течение 10 лет была несколько ниже при использовании 3D маммографии – степень снижения была более выраженной для женщин с неплотными молочными железами, а также в случае ежегодного скрининга.
Было рассчитано, что в течение 10-летнего периода скрининга половина исследуемых женщин сталкивается с ложноположительным заключением по меньшей мере один раз, 17% – с рекомендацией по повторному исследованию в ближайшие сроки и 11% – с рекомендацией к проведению биопсии. При проведении 2D маммографии эти значения составили 56%, 18% и 12%, соответственно. Вне зависимости от типа скрининга, ложноположительные заключения встречались значительно реже у пожилых женщин в сравнении с более молодыми, а также при наличии большого количества жировой ткани в сравнении с плотными молочными железами.
Авторы приходят к выводу, что для уменьшения частоты ложноположительных заключений целесообразно проведение исследования 1 раз в 2 года – как при использовании 2D, так и 3D маммографии.
Источник: Ho Thao-Quyen H. et al. Cumulative Probability of False-Positive Results After 10 Years of Screening With Digital Breast Tomosynthesis vs Digital Mammography // JAMA Network Open. 2022
Еженедельный дайджест «Лечащего врача»: главные новости медицины в одной рассылке
Подписывайтесь на нашу email рассылку и оставайтесь в курсе самых важных медицинских событий
Cпасибо, ваши данные приняты. Не забудьте подтвердить подписку, в письме, которое вы получите на почту.
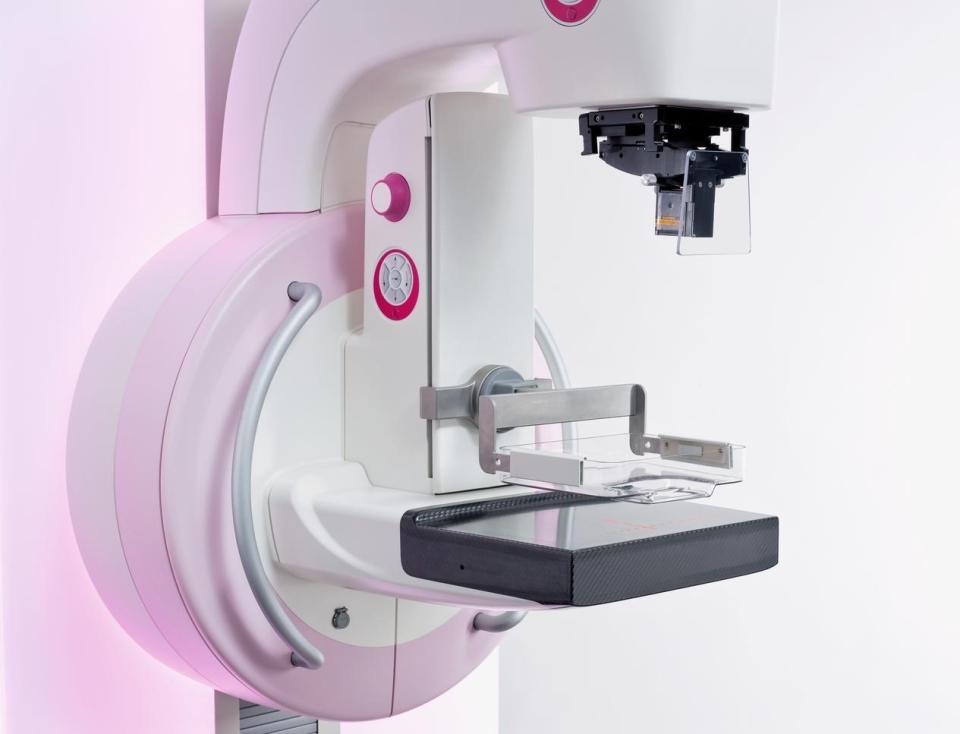
Статистика говорит о том, что рак молочной железы поражает в среднем каждую восьмую американку. Это второй (после рака кожи) наиболее часто встречающийся тип рака, и второй наиболее опасный.
Американский Национальный институт онкологии (NCI) только в 2018 году выявил в США около 260 000 новых случаев инвазивного рака груди. Хотя показатель смертности в результате данного заболевания снизился за последние десятилетия, методы его диагностики по-прежнему считаются весьма противоречивыми.
Клинические испытания технологий диагностики рака молочной железы, включая маммографию, показали неоднозначные результаты. Более 85% американок в возрасте от 40 лет хотя бы раз делали маммограмму. Сегодня не все специалисты согласны с тем, какие процедуры следует рекомендовать, особенно женщинам до 50 лет.
В марте 2019 года, впервые за 20 лет, Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) США предложило внести поправки, касающиеся качества и безопасности процедуры маммографии. FDA признает, несмотря на тот факт, что маммография является, возможно, наиболее эффективным способом диагностики рака молочной железы, что она не способна выявить это заболевание у всех женщин, особенно у пациенток с высокой плотностью молочной железы (которая наблюдается у половины женщин старше 40). В этом случае достоверность маммограммы снижается. А значит врачи и их пациентки должны быть осведомлены о рисках, связанным с плотностью груди, и других факторах, затрудняющих точную диагностику рака молочной железы.
Рекомендации при стандартной маммографии
Маммографию назначают по двум причинам: для диагностики рака молочной железы и его подтверждения, если другой анализ показал наличие раковых клеток. Однако она не может предотвратить или лечить рак.
Стоит задуматься, как часто делать маммографию: по необходимости, раз в год или дважды в год? Следует учитывать возраст, нежелательные последствия и еще множество факторов. Также необходимо понимать всю пользу данной процедуры, противопоказания и риски.
Рабочая группа по профилактике заболеваний в США (USPSTF) опубликовала в 2009 году рекомендацию, согласно которой женщинам до 50 лет не стоит проходить маммографию ежегодно, если на то нет индивидуальных показаний. Подобное заявление идет в разрез с рекомендациями Американского онкологичеcкого общества (ACS) и другими авторитетными группами, не давая точных инструкций, как защитить себя от рака груди.
Американский колледж терапевтов согласен с рекомендацией USPSTF, а Национальная коалиция по борьбе с раком молочной железы предупреждает женщин об ограничениях и потенциальных рисках маммографии.
Ниже представлены актуальные рекомендации по проведению маммографии, опубликованные Рабочей группой по профилактике заболеваний США в 2009 году:
- Женщинам в возрасте от 50 до 74 лет рекомендована маммография раз в два года. USPSTF говорит о «высокой степени вероятности существования некоторой пользы от данной процедуры или некоторой вероятности значительной пользы».
- Что касается женщин младше 50 лет, то USPSTF утверждает, что «решение проходить маммографию регулярно должно приниматься индивидуально, учитывая состояние женщины, а также риски и пользу данной процедуры».
Эксперт по женскому здоровью доктор Кристиан Нортроп называет Рабочую группу по профилактике заболеваний США надежной влиятельной правительственной организацией, которая предоставляет беспристрастную информацию врачам, страховым компаниям и политикам. В 2009 году компания изучила доступную информацию и посоветовала женщинам проводить регулярную маммографию (раз в два года) с 50 лет, а не с 40.
Несмотря на существование других методов распознавания рака, USPSTF считает, что маммограммы очень эффективны при обследовании женщин старше 50 лет, находящихся в группе риска.
С другой стороны, Американское онкологическое общество представило следующие рекомендации, касательно диагностики рака молочной железы:
- Женщины от 40 до 44 лет могут проходить ежегодную маммографию, если они этого хотят. При этом стоит учитывать риски и потенциальную пользу.
- Женщинам в возрасте 45-54 следует проходить маммографию раз в год.
- Женщины старше 55 лет можно проходить маммографию раз в два года или продолжить ежегодное обследование.
Данные инструкции относятся к женщинам со средним риском развития рака молочной железы. Женщины, в чьем личном или семейном анамнезе присутствует рак молочной железы и генетическая мутация, которая, как известно, увеличивает риск развития онкологии (такая как ген рака молочной железы 1), а также женщины, которые прошли лучевую терапию грудной клетки в возрасте до 30 лет, находятся в зоне повышенного риска развития рака груди.
Хотя Американское онкологическое общество говорит о том, что маммография способна диагностировать рак на его ранних стадиях (например, протоковую карциному in situ или ПКИС), оно также отмечает, что «маммограмма имеет свои недостатки», она может допускать ошибки. «Иногда необходимы дополнительные исследования, чтобы уточнить, является ли та или иная особенность, выявленная при диагностике, раком или нет».
История метода исследования
Первое изучение всех достоинств и недостатков маммографии произошло несколько лет назад, когда технические возможности устройств были намного ниже. Клинические испытания безопасности этой процедуры были впервые проведены в 1970 годах, с тех пор они часто критикуются из-за большого количества недостатков и ограничений.
Подобные испытания были проведены США, Швецией, Канадой и Великобританией, они показали, что у женщин, прошедших маммографию на фоне обычных исследований, было больше шансов обнаружить рак молочной железы на ранних стадия, по сравнению с пациентками, которым было предложено только стандартное медицинское обслуживание.
В результате данного наблюдения ученые пришли к выводу, что было бы неэтично намеренно отказывать женщинам в маммографии ради проведения исследования. Таким образом, рандомизированные контролируемые слепые исследования в данной сфере были прекращены.
С тех пор другие исследования эффективности маммографии с участием женщин младше 50 лет были, как правило, менее точными. Маммограмму рекомендуют преимущественно женщинам старше 50 по двум причинам. Во-первых, в этом возрасте частота данного заболевания возрастает, во-вторых, в более молодом возрасте молочная железа более плотная, а значит результаты обследования будут менее точными.
Наиболее достоверные маммограммы у женщин в период постменопаузы, когда молочная железа содержит больше жировой ткани. Исследования обнаружили, что преимущества этого метода наиболее ограничены у женщин от 55 до 69 лет, но «за пределами этого возрастного диапазона никаких статистически значимых преимуществ не наблюдается».
Факты о невысокой точности маммографии у молодых пациенток в сочетании с недавними выводами о том, что данный метод диагностики может иметь определенные риски, заставили некоторые органы здравоохранения изменить свое мнение о том, стоит ли назначать данную процедуру женщинам. Вместе со знаниями о маммографии меняется и мнение специалистов. Но, как Вы узнаете позже, существуют совершенно реальные риски ежегодного обследования, «ложноположительных результатов» и сомнительных методов лечения.
Возможные риски
В 2002 году британская некоммерческая организация «Кокран» провела анализ для изучения данных о маммографии и выяснила, что общее обследование может быть вредным, так как оно часто приводит к гипердиагностике и чрезмерному лечению. Она также обнаружила, что многие рекламные группы и веб-сайты в поддержку маммографии принимают спонсорство от данной индустрии без ограничений. Это приводит к тому, что некоторые организации рассказывают о возможностях маммографии,не упоминая ее недостатков. Подобная проблема возникает, когда дело доходит до лечения рака естественным путем, а не более агрессивными методами.
Причины, по которым маммография может увеличить риск развития рака:
1. Гипердиагностика и чрезмерное лечение
Протоковая карцинома in situ (ПКИС) — это вид раковых клеток, представленный у 10% всех женщин, и у 15-60% женщин старше 40. ПКИС означает, что аномальные клетки были обнаружены в протоках молочной железы, но они не распространились за их пределы в другие ткани. ПКИС сам по себе не опасен для жизни, но его присутствие повышает риск развития инвазивного рака молочной железы в будущем.
Но, как утверждает доктор Майкл Коэн, «ПСИК может присутствовать в организме женщины всю ее жизнь и не затронуть окружающие ткани… Мы не можем отличить те клетки, которые будут распространяться, от тех, которые не будут».
Этот факт создает некоторые проблемы для врачей, потому что если маммограмма подтверждает наличие ПКИС у женщин, они не могут сказать наверняка, как реагировать и лечить заболевание максимально эффективно. Для лечения аномальных клеток может быть предпринято множество инвазивных и опасных мер даже в случае, когда ПКИС не прогрессирует. Часто после его обнаружения пациенту рекомендуют начать лечение с хирургической операции, лучевой, гормональной или химиотерапии, чтобы остановить развитие онкологии.
С момента появления маммографии в 1970-х годах, частота обнаружения ПКИС резко возросла. Национальный институт онкологии США сообщил, что в 2004 году заболеваемость ПКИС составила 32,5% на 100 000 женщин. Для сравнения, в 1975 году цифра составляла 5,8% на 100 000. Существует мнение, что радиация и давления во время процедуры маммографии провоцируют рост заболеваемости. Но даже если это не так, существует реальная проблема чрезмерного лечения ПКИС и возникновения неблагоприятных побочных эффектов.
2. Повышенное облучение
Во время маммографии организм подвергается дозе радиации выше, чем при рентгене грудной клетки. Существует мнение, что ионизирующее излучение приводит к мутации клеток, а механическое воздействие способствует распространению опухолевых клеток (как и во время биопсии).
Помимо низкой достоверности маммограмм у молодых женщин (в период пременопаузы), пациентки до 40 лет намного чувствительнее к излучению. Организация по борьбе с раком молочной железы выяснила, что «излучение во время проведения маммографии у женщин до 40 лет, а также, вероятно, у женщин до наступления менопаузы в целом, может увеличить риск развития рака». Она также утверждает, что излучение для беременной женщины даже опаснее, чем химиотерапия!
Риск развития рака молочной железы увеличивается на 1% с каждой дополнительной единицей излучения. Отдел эпидемиологии и радиологии в Университетском медицинском центре Гронинген в Нидерландах обнаружил, что среди женщин, предрасположенных к онкологическим заболеваниям, риск развития рака в 1,5 раза выше у тех, кто был подвержен низкой дозе излучения. Если же ей были подвержены пациентки в возрасте до 20 лет, или процедура была проведена 5 и более раз, то вероятность появления рака молочной железы может увеличиться в 2,5 раза!
Исследование, опубликованное Медицинской школой Гарварда также говорит о том, что с каждым Греем (единицей поглощенной дозы ионизирующего излучения) риск возникновения болезней сердца у женщин увеличивается на 7,4%.
3. Стресс и тревога
Многих мало беспокоит тот факт, что в организме каждого человека так или иначе присутствуют раковые клетки. Наша иммунная система способна эффективно с ними бороться, если она не испытывает дефицита питательных веществ или переизбыток токсинов. Мы привыкли думать, что раковые или мутировавшие клетки не являются нормой и должны вызывать повод для беспокойства, но это не всегда так. Как мы упоминали выше, гипердиагностика и чрезмерное лечение могут принести больше вреда, чем пользы.
Что удивительно: повышенная озабоченность собственным здоровьем может отрицательно сказаться на нашем организме. Клинические исследования, которые проводились в течение последних 30 лет доказали сильную связь «хронического стресса, депрессии и социальной изоляции с развитием онкологии». Существует предположение, что чрезмерный уровень стресса, когда человек считает, что у него рак, может привести к тому, что он потеряет надежду и поддастся болезни.
Не стоит недооценивать влияние тревоги, стресса и отчаяния; исследования показывают, что оптимизм и позитивный взгляд на ситуацию могут буквально увеличить шансы на выздоровление. Доктор Джозеф Меркола согласен с этим и утверждает, что «сама мысль о том, что у Вас может быть рак груди, когда его на самом деле нет, фокусирует Ваше сознание на страхе и заболевании. Этого может быть достаточно, чтобы запустить развитие заболевания в организме. Таким образом, ложноположительный результат маммограммы или ненужная биопсия могут быть опасны».
Положение FDA касательно достоверности маммографии:
В марте 2019 года FDA опубликовал следующее: «В рамках защиты здоровья женщин мы предлагаем изменить политику надзора за применением маммографии, основываясь на ряде достижений в этой области, в том числе использовании цифрового 3D-оборудования, и учитывая плотность груди у пациентки для эффективного результата… Данная рекомендация поможет пациентам продолжать пользоваться преимуществами современных технологий под более тщательным контролем в этой сфере».
Поправки FDA 2019 года направлены на:
- улучшение взаимоотношений и общения при принятии медицинских решений между пациентом и врачом. Новая формулировка в заключениях маммограмм сможет более доступно проинформировать пациентов о рисках (таких как уплотнение груди и других), влияющих на развитие рака молочной железы.
- обеспечение пациентов и медицинских учреждений более полной информацией о плотности груди. «Плотной» считается грудь с более высокой долей фиброгландулярной ткани по сравнению с жировой. Статистика показывает, что в США более половины женщин старше 40 лет имеют плотную грудь.
- более подробное объяснение того, как плотность груди может повлиять на достоверность маммограммы. Плотная грудь может скрыть признаки рака молочной железы и снизить чувствительность устройства маммографа. Плотная ткань в этом случае не дает специалистам увидеть признаки рака, что делает маммограмму менее достоверной. В этом случае, пациенткам с плотной грудью следует обсудить риски со специалистом и поговорить о других методах диагностики и лечения, исходя из каждой конкретной ситуации.
- обеспечение врачей информацией о трех дополнительных категориях рисков рака молочной железы, включая «злокачественное образование, подтвержденное биопсией».
- установку новых правил проведения маммографии с учетом информации, которая предоставляется пациентам. Так, перед проведением процедуры, необходимо уведомить пациента, если диагностика не соответствует стандартам качества FDA. В этом случае пациенты смогут самостоятельно решить, следует ли им воспользоваться какими-либо другими методами диагностики в дополнение к маммографии.
Доказанные риски маммографии
- Маммография связана со множеством ненужных процедур, волнением и тратами. Масштабное шведское исследование показало, что 726 женщин из 60 000 были направлены к онкологу на лечение после прохождения маммографии. При этом около 70% этих женщин не имели рака! Количество ложноположительных результатов у женщин в возрасте до 50 лет очень высоко (около 86%).
- Другое исследование, проведенное центром «Кокран Нордик», с участием 800 00 женщин показало отсутствие статистически важных данных о снижении смертности в результате рака молочной железы в первые 9 лет работы программы маммографического скриннинга.
- Журнал «The Lancet» утверждает, что маммография не является надежным методом диагностики для женщин в молодом возрасте. 5% пациенток, прошедших маммографию, были отправлены к онкологу; исследования показали, что от 20 до 93% этих случаев оказались «ложноположительными». Как количество неверных диагнозов может быть так высоко? Возможно это связано с ошибочным прочтением результатов диагностики из-за высокой плотности груди.
- Другое исследование, проведенное членами Радиологического общества Северной Америки обнаружило, что около трети женщин, проходивших ежегодную маммографию в возрасте от 40-49 лет хотя бы раз получали ложноположительный результат. При этом 62% женщин даже не учитывают возможность ложноположительного результата во время обследования.
- Исследование в Канаде, которое длилось 13 лет, с участием 39 405 женщин заключило, что маммографический скриннинг не влияет на снижение абсолютной частоты развития рака молочной железы и на сокращение смертности в результате данного заболевания по сравнению с физикальным обследованием.
Эффективная альтернатива
Термография — это новая неинвазивная технология, которая не использует радиацию или сжатие для диагностики рака молочной железы. Плотность груди также не влияет на результат термограммы, а значит она достоверна и у молодых женщин. Это простой и безболезненный метод, который подходит даже для беременных женщин, он дешевле маммографии, но не менее (а иногда и более) эффективен.
Термограф измеряет уровень инфракрасного излучения и преобразует его в изображение. С его помощью врачи могут обнаружить раковые опухоли на ранних стадиях и подобрать для пациента наиболее эффективный метод лечения.
В любом случае, лучшее лечение — это профилактика. Ешьте здоровую пищу, богатую противораковыми питательными веществами, занимайтесь спортом, не поддавайтесь стрессам и ограничьте влияние токсинов на организм. Так Вы сможете максимально снизить риск развития каких-либо болезней.
Позаботьтесь о себе и близких,
покупайте только полезные продукты!