После ультразвукового обследования женщина получает на руки бланк протокола с описанием состояния своих репродуктивных органов. Там указано большое количество медицинской информации, в которой сложно разобраться. Еще тяжелее понять, что стоит за этими терминами и чем опасны выявленные патологии.
Бланки результатов в различных клиниках и больницах содержат практически одну и ту же информацию, которая позволяет впоследствии поставить диагноз.
Комплексное гинекологическое УЗИ двумя датчиками опытными гинекологами и врачами УЗИ за 1700 рублей в одной из лучших гинекологических клиник Санкт-Петербурга!
Для чего в протоколе УЗИ указывают дату исследования и первый день цикла
Эти данные указываются для определения фазы менструального цикла. Существует несколько таких периодов:
- Фолликулярный (пролиферация), длящийся до середины цикла. В это время в яичнике зреет особая структура – фолликул, которая впоследствии лопнет и выпустит в маточные трубы яйцеклетку для оплодотворения.
- Овуляция – период в середине межменструального промежутка, когда половая клетка выходит из яичника в яйцевод для встречи со сперматозоидом.
- Фаза секреции, начинающаяся после овуляции и продолжающаяся до критических дней. Во время нее внутренний слой матки – эндометрий – разрастается, обогащается питательным веществом гликогеном и готовится принять эмбрион.
- Ишемический, во время которой разросшийся слизистый слой отторгается и начинается менструальное кровотечение.
Спросив женщину о средней продолжительности цикла, врач рассчитывает его день и может соотнести картину увиденного с нормой.
Данные о фазе менструального цикла нужны еще и для оценки толщины эндометрия – слизистого слоя матки, в который происходит имплантация эмбриона. Чрезмерное разрастание слизистой (гиперплазия) ведёт к маточным кровотечениям. Такое состояние имеет гормональные причины, а также возникает из-за доброкачественных опухолей и полипов.
Недостаточная толщина слизистого слоя – атрофия – наблюдается перед менопаузой и при гормональной недостаточности.
Любые отклонения параметров эндометрия от нормы должны стать причиной обращения к врачу и проведения дополнительной диагностики.
Внутренний маточный слой в течение месяца меняет свои размеры.
| Дни цикла | Толщина эндометрия, мм |
| 1-2 | 5.0-9.0 |
| 3-4 | 2.0-5.0 |
| 5-7 | 3.0-7.0 |
| 8-9 | 7.0-10.0 |
| 10-14 | 9.0-14.0 |
| 15-17 | 10.0-16.0 |
| 18-23 | 10.0-18.0 |
| С 24 до критических дней | 10.0-17.0 |
Метод исследования
В этой графе указывается метод, с помощью которого было проведено исследование. Гинекологическое УЗИ проводится тремя способами:
- Трансабдоминальным – через переднюю брюшную стенку. Так чаще всего осматривают девушек, не живущих половой жизнью, и беременных. Метод также применяется, когда нужно посмотреть репродуктивные органы с определенного ракурса.
- Трансвагинальным – через половые пути. В этом случае осмотру репродуктивной системы не мешают жировые отложения и другие органы.
- Трансректальным – через прямую кишку. Используется в большинстве случаев для осмотра девственниц.
- Поскольку при каждом методе обследования репродуктивные органы видны на УЗИ с разных сторон и ракурсов, способ проведения УЗ-диагностики обязательно указывается в протоколе.
Форма матки
В норме форма матки грушевидная. При врожденных патологиях неправильно развитый орган может быть седловидным или двурогим. Маточная конфигурация меняется из-за проведенных операций, опухолей и спаек. У женщин с такими патологиями часто возникают сложности с беременностью и родами.
В норме контуры матки четкие. Размытость говорит о параметрите – воспалении околоматочной клетчатки, возникающем на фоне других гинекологических заболеваний и после абортов.
Положение матки
В норме орган слегка наклонен вперед. Такое положение обозначается в результатах УЗИ как антефлексия, антефлексио или на латыни anteversio flexio. Запись означает, что у женщины всё хорошо.
Смещение матки может повлиять на наступление беременности, вынашивание и роды. Во время критических дней в неправильно расположенном органе задерживается кровь, что приводит к болям и повышенной кровопотере.
Смещенная матка может давить на мочевой пузырь, вызывая нарушения мочеиспускания. Положение органа, который практически лежит на прямой кишке, приводит к запорам и геморрою.
Не менее опасно и опущение. При отсутствии коррекции нарушения может наблюдаться маточное выпадение, при котором орган показывается наружу из половых путей.
| Результат УЗИ | Положение матки |
| Антефлексия, Антефлексио | Норма |
| Латероверсия | Отклонение в боковую сторону – к тазовой стенке |
| Ретрофлексия, Ретроверсия | Отклонение назад |
| Гиперантефлексия | Резкий загиб вперед, при котором орган буквально «складывается пополам» |
| Декстроверсия | Наклон вправо |
| Синистроверсия | Наклон влево |
| Флексия | Перегиб в любую сторону |
| Опущение | Смещение вниз |
Неправильное положение отражается в заключении УЗИ. Указывается также степень смещения или опущения органа, а также его подвижность.
Размер матки
В норме тело матки имеет передне-задний размер 4-7 см и остальные параметры, равные примерно 4 см. Объем органа составляет 5-6 кубических сантиметров – приблизительно как грецкий орех.
Увеличение вызывают следующие причины:
- Беременность – орган увеличивается не только при нормальном ее протекании, но и в 25% случаях внематочного расположения эмбриона.
- Опухоли – доброкачественные и злокачественные. В медицине зафиксированы случаи значительного растяжения органа из-за разросшихся новообразований весом в несколько килограммов.
- Аденомиоз – заболевание, при котором клетки с внутренней поверхности матки проникают в более глубокие слои. Болезнь сопровождается выраженным воспалением и увеличением маточного размера.
- Различные воспалительные процессы, протекающие в органе, – метриты, эндометриты, параметриты.
- Состояние перед менструацией – как правило, в это время матка больше нормы.
Иногда такое состояние бывает врожденным. В этом случае орган постоянно незначительно превышает стандартные размеры.
Шейка матки на УЗИ
Эта часть органа выступает в половые пути. Внутри находится цервикальный канал, соединяющий их с маточной полостью.
Наиболее часто встречающаяся патология тканей этой области, выявляемая на УЗИ, – деформация, вызванная рубцами и швами. Причины такого состояния:
- Тяжёлые роды – стремительные, сопровождающиеся рождением крупного плода или его неправильным положением. Разрывы также часто возникают при применении акушерского инструментария. Деформация шейки бывает очень значительной. Это приводит к истмико-цервикальной недостаточности – состоянию, при котором матка и деформированная слабая шейка не могут удержать растущий плод. Возникают выкидыш или преждевременные роды.
- Последствия манипуляций и операций. Рубцовая деформация появляется после удаления опухолей, кист и других образований. Раньше основной причиной патологии было применение электрокоагуляции для лечения эрозии (эктопий). Теперь такая методика не применяется, а болезни шейки лечат с помощью лазера или радионожа, не вызывающих рубцовых изменений. Но у женщин, когда-то перенесших глубокое прижигание, эта часть матки может быть деформирована.
В середине шейки проходит цервикальный канал, который нужен для проникновения сперматозоидов внутрь матки, выхода плода и вытекания менструальных выделений. В норме он должен быть линейным, то есть ровным. При хронических воспалительных процессах и рубцовых изменениях наблюдаются его сужение и деформация.
В нормальном состоянии цервикальный канал сомкнут (закрыт). Расширение происходит в следующих случаях:
- При менструации для вытекания менструальных выделений. Иначе у женщины возникнут болезненные месячные – альгоменорея – и разовьется гематометра – скопление кровянистого содержимого в маточной полости.
- Во время овуляции – в этот момент канал приоткрывается, чтобы пропустить сперматозоиды для оплодотворения. При цервикальной непроходимости развивается бесплодие.
- Во время родов, чтобы пропустить плод.
- У рожавших женщин внешняя часть цервикального канала может быть приоткрыта. Это не считается патологией и не требует лечения. Внутренний зев, закрывающий выход из цервикального канала в матку, всегда должен быть закрыт.
Через зияющий канал в матку легко проникают микробы, и у женщины развивается гнойный воспалительный процесс. В дальнейшем инфекция переходит на яичники и трубы.
Яичники на УЗИ
Контуры органов должны быть ровными и четкими. Размытие свидетельствует о наличии свободной жидкости в малом тазу, вызванной воспалением или онкологическим процессом. При воспалительных процессах женщина может даже ощущать боль при вагинальном введении УЗ-датчика.
Во время ультразвукового обследования указываются параметры яичников:
- длина (передне-задний размер ) – 2,0-3,7 см;
- толщина – 1,5-3 см;
- глубина – 1,6-2,2 см;
- объем – от 4-8 куб. см.
Увеличение размеров возникает при следующих заболеваниях:
- Воспалительных процессах, вызванных попаданием болезнетворной флоры из матки или других органов с кровью.
- Кистах, при которых внутри яичника образуются полости, заполненные жидкостью или кровью. Многочисленные кисты образуются при поликистозе.
- Эндометриозе – заболевании, при котором клетки с внутренней поверхности матки попадают в соседние органы, в том числе в яичники. Перед месячными эндометриоидные очаги наполняются кровью, превращаясь в кровяные кисты.
- Доброкачественных и злокачественных опухолях.
Яичники увеличиваются при овуляции, особенно если она вызвана искусственным путём с помощью стимулирующих препаратов. Такое состояние не требует лечения и проходит самостоятельно.
В зависимости от дня цикла в яичниках могут обнаруживаться растущие фолликулы и желтое тело, оставшееся после выхода яйцеклетки. Всё это считается нормой и свидетельствует о возможности женщины забеременеть.
Иногда в яичниках находят функциональные кисты, оставшиеся после очередной овуляции. Такие состояния требуют только наблюдения, поскольку в течение 3 месяцев они в большинстве случаев исчезают. Женщине нужно будет позже сделать повторное УЗИ.
Почему на УЗИ иногда не определяются яичники
Самая частая причина, по которой не удается увидеть яичник во время УЗ-обследования, – заслоняющая его петля кишечника. Такая особенность строения обусловлена физиологией конкретной женщины. Иногда яичник не удается увидеть при плохом наполнении мочевого пузыря во время ультразвукового обследования через переднюю брюшную стенку. Для этого нужно провести осмотр другим методом (трансвагинальным или трансректальным).
Яичники могут «спрятаться» в климактерическом возрасте, а также при угнетении их функции. В этом случае размер органа значительно уменьшается, и обнаружить его становится сложнее.
Здоровые маточные трубы (яйцеводы) также очень часто не определяются на УЗИ. Однако переживать по этому поводу не стоит – воспаленные и измененные трубы ультразвук выявляет хорошо.
На УЗИ видны следующие изменения в трубах:
- Сальпингит – воспаление.
- Гидросальпинкс – скопление жидкости в трубном пространстве, возникшее после перенесенного воспалительного процесса.
- Пиосальпинкс – гной в яйцеводах.
- Гематосальпинкс – кровь в маточных трубах.
Эти состояния нарушают проходимость труб, поэтому являются одной из самых распространенных причин бесплодия. Особенно опасно обнаружение внутри маточных труб гнойного или кровянистого содержимого. При гидро-, пио- или гематосальпинксе требуется обращение к врачу и прохождение лечения.
Комплексное ежегодное обследование для женщин за 3900 рублей: прием+мазки+УЗИ гинекологическое. Информация здесь!
Жидкость в малом тазу
Многие женщины, увидев такую запись в результатах УЗИ, пугаются, считая, что у них нашли что-то нехорошее. На самом деле небольшое количество жидкости (10-20 мл), называемой выпотом, не считается признаком болезни. Такое явление часто возникает во время овуляции и перед месячными. Иногда незначительное количество жидкости может присутствовать постоянно, что также не опасно.
Большое количество выпота – симптом опасных заболеваний:
- Воспалительных процессов в матке и яичниках.
- Разрушения кист, содержимое которых выливается наружу.
- Опухолевых процессов.
Обнаружение крови в малом тазу требует срочной врачебной помощи. Такое состояние возникает при разрыве яичника, внематочной беременности и других опасных состояниях.
Ультразвуковое исследование позволяет увидеть самые разные болезни. Поэтому с данными гинекологического УЗИ нужно обязательно обратиться к доктору, который объяснит причины отклонений, проведет осмотр, назначит дополнительную диагностику и лечение выявленных патологий.
Ультразвук давно уже стал самым распространенным диагностическим инструментом в современном акушерстве и гинекологии. При этом очевидно, что УЗИ не может заменить другие методы, так же как и другие диагностические методы не могут заменить ультразвуковое обследование.
Но чтобы получить точный диагноз, при ультразвуковом исследовании необходимо учитывать несколько факторов, отсутствие которых может привести к ошибочной диагностике. Также важно подтверждать сомнительный диагноз другими методами.
Значение результатов УЗИ для акушеров и гинекологов
Ультрасонография стала неотъемлемым атрибутом всех медицинских специальностей. В акушерстве это незаменимый диагностический инструмент, его развитие и популяризация привели к созданию нового раздела медицины — медицины плода.
Переоценить возможность использования ультразвукового исследования при беременности невозможно, Обследование часто дает возможность поставить диагноз, который невозможно поставить никакими другими методами. Однако существует определенный риск так называемого чрезмерного распознавания, то есть неправильного или слишком раннего диагноза.
Возможность очень точной диагностики и общедоступность ультразвуковой диагностики приводят к еще нескольким опасностям. Одна из них — «вторичная неграмотность» и невозможность принять решение без ультразвукового исследования. Еще опаснее — невозможность срочно оценить состояние только на основании клинических симптомов.
Ультразвуковая диагностика стала очень распространенным тестом, который некоторые пациенты рассматривают как вариант, способный заменить всю остальную диагностику. Очевидно, что УЗИ не может заменить типичную классическую диагностику в акушерстве и гинекологии, но это очень ценное дополнение к ней, имеющее во многих отношениях полную диагностическую силу.
Примерами диагнозов, при которых результат УЗИ имеет связывающую способность, являются предлежание плаценты, дисрафические дефекты, маловодие, кисты яичников и многие другие патологии и состояния.
Еще несколько лет назад при подозрении на расщелину позвоночника оценивалась концентрация альфа-фетопротеина в околоплодных водах, а диагноз черепа плода подтверждался рентгенологическим исследованием. В настоящее время проводится ультразвуковая диагностика внутриутробной смерти, агенезии почек и др. патологий плода.
Часто заключение УЗИ рассматривают как окончательный диагноз, на основании которого иногда принимаются терапевтические решения с серьезными последствиями. Ультразвуковое исследование часто является основанием для операции, преждевременного прерывания беременности, выбора времени и способа родов. За этой растущей мощью ультразвука стоит все больше и больше ответственности за подпись, которую врач ставит под результатом теста.
Почему снимки УЗИ можно считать субъективными доказательствами. Ответственность врача — качественное описание
Нужно понимать, что ультразвуковое исследование — это во многих случаях субъективное обследование. В отличие от классических рентгенологических, сцинтиграфических исследований и т. д., после обследования не существует однозначного документа — снимка, сделанного в определенной плоскости, который может быть повторно оценен другими врачами. Фотографическая документация, даже видео-УЗИ, этим критериям не отвечает.
При ультразвуковом исследовании первостепенное значение имеют расположение и пространственная ориентация полученного изображения, параметры, которые невозможно четко зафиксировать в документации типичного ультразвукового исследования.
Поэтому единственным клинически полезным результатом ультразвукового исследования является его описание. Соответствие этого описания реальному состоянию зависит от выполнения ряда условий, невыполнение любого из них может быть источником ошибки, ведущей, как следствие, к принятию неверных терапевтических решений.
Основные условия получения такого соответствия:
- возможность получения четкого изображения в зависимости от качества имеющегося оборудования;
- возможность использования соответствующей техники исследования — частота датчика, использование вагинального зонда;
- надлежащая подготовка пациента — наполнение мочевого пузыря, опорожнение кишечника от фекалий и т. д.;
- возможность получить четкое изображение во многом зависит от технических навыков специалиста;
- правильная интерпретация полученного изображения в результате знания клинических ситуаций, которые могут привести к образованию специфических структур;
- правильное описание собственной интерпретации полученных изображений;
- знание пределов этого метода диагностики, понимание того, что можно распознать, а что нельзя различить с помощью ультразвука.
Какой врач должен проводить УЗИ? Только акушер-гинеколог!
Источником ошибок при ультразвуковой диагностике в акушерстве и гинекологии является то, что это обследование и расшифровку результатов часто проводят врачи, не имеющие базовых знаний в данной медицинской специальности, например, рентгенологи, терапевты, врачи общей практики.
Правильная интерпретация изображений доступна только врачам, которые после обследования проводят гинекологические операции или сами ведут беременности. Врачи других специальностей лишены этой возможности. Поэтому ультразвуковые обследования в акушерстве и гинекологии должны проводить акушеры-гинекологи, кроме того, ультразвуковая диагностика должна быть частью обучения акушера-гинеколога.
И даже врачи с обширным клиническим опытом, все чаще начинают видеть пределы, заявляя, что некоторые изображения могут соответствовать нескольким различным состояниям, и что иногда невозможно поставить четкий диагноз.
Например, изображение, предполагающее наличие гестационного пузырька, можно получить во время менструального кровотечения, при внематочной беременности — изображение псевдопузырька беременности у пациентки с остатками выкидыша при эндометрите. Кроме того, сообщалось о наличии фолликула у женщин с гиперплазией или раком эндометрия или у пациентов с гематометром. Также есть много изображений, которые могут претендовать на многоплодную беременность.
Получается, что некоторые изображения могут соответствовать нескольким различным состояниям, и что иногда невозможно поставить четкий диагноз.
Внедрение трансвагинального ультразвука с использованием датчиков высокого разрешения привело к необходимости понимания основ эмбриологии, чтобы правильно интерпретировать изображения. Возможность визуализации и оценки полости хориона, амниотической полости и желточного мешка значительно расширяет диагностические возможности, но также является источником ошибок интерпретации.
Кроме того, слишком ранняя диагностика гидроцефалии или омфалоцеле может быть результатом незнания правильных изображений пузырька переднего мозга, заднего мозга или так называемой физиологической грыжи ножки живота.
Большие трудности в интерпретации может вызвать наличие субплацентарного очага, изображение отверстия в плаценте или околоплодных водах, соединяющих противоположные стенки матки. В результате неправильной оценки расположения внутреннего отверстия также можно ошибочно диагностировать предлежание плаценты.
Очень распространенной ошибкой также является неправильная диагностика пола плода. Конечно, эта ошибка обычно не имеет большого клинического значения, но она может быть источником недопонимания и претензий со стороны пациента.
Для примера можно рассмотреть следующую ситуацию. Изображение резервуара с жидкостью в проекции придатка может соответствовать нескольким различным клиническим состояниям. И только очень неопытный и некритичный специалист по УЗИ может поверить в то, что он всегда сможет поставить правильный диагноз без его подтверждения другими методами.
Причиной обнаруженного резервуара жидкости в области таза, может быть:
- киста яичников;
- периокраниальная киста;
- перитубальная киста;
- кисты влагалища;
- внешеейный эндометриоз;
- трубная гортензия;
- абсцесс маточной трубы;
- внематочная беременность;
- остаточный рог матки с гематометром;
- кисты почек;
- тазовая почка при гидронефрозе;
- опущенный мочевой пузырь;
- мегауретер;
- варикозное расширение вен;
- лимфатическая киста;
- петля кишки заполнена жидкостью;
- резервуар с жидкостью между спайками.
В этот список включены не все, но уже очень редкие диагнозы. Возможность постановки правильного диагноза зависит от умения провести опрос пациента, гинекологический осмотр, выполнить анализ результатов других дополнительных тестов. И только на такую клиническую картину проводится наложение данных ультразвукового обследования, которое является лишь одним из многих вариантов обследования в гинекологии.
Ошибка: Контактная форма не найдена.
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Содержание
- Когда лучше делать УЗИ при подозрении на миому матки
- Как подготовиться к ультразвуковому исследованию
- Методы проведения обследования
- Расшифровка результатов
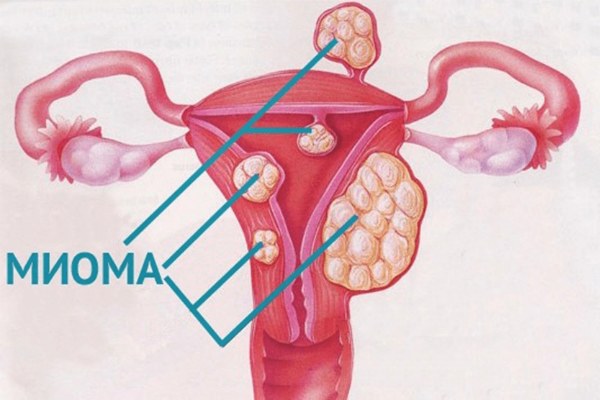
Миома — опухоль доброкачественного характера, возникающая в мышечном слое матки. Лучше как можно раньше выявить болезнь для предотвращения развития бесплодия и других гинекологических патологий. Миома матки диагностируется на УЗИ.
Когда лучше делать УЗИ при подозрении на миому матки
На УЗИ миома становится видна в начале развития. Лучше выявить опухоль на первичной стадии, когда ее размер небольшой. В таком случае врачу проще остановить дальнейшее разрастание новообразования. Обычно подозрения на миому возникают, если появились симптомы:
- менструация стала более обильной;
- сильные боли внизу живота при месячных;
- наблюдаются патологические проявления климакса;
- не происходит зачатия в течение длительного периода — обычно более 1 года;
- длительность менструальных выделений — больше семи дней;
- трудности с дефекацией и мочеиспусканием;
- постоянные боли внизу живота, которые переходят в поясничный отдел;
- появление кровянистых выделений не во время месячных;
- неприятные ощущения в области лобка после ранее сделанного аборта или выкидыша.
Если у врача возникают подозрения на развитие миомы по жалобам женщины, он сразу отправляет ее на ультразвуковую диагностику. Никаких противопоказаний для проведения процедуры нет.
УЗИ при выявленной миоме часто делается для наблюдения за болезнью. Исследование назначают каждые 6 месяцев.
Если во время диагностики сонолог фиксирует быстрый темп роста миоматозных узлов, тогда женщина делает ультразвуковую диагностику часто – несколько раз за полгода. Так контролируется состояние матки при болезни, оценивается эффективность назначенной лечебной терапии.
УЗИ при подозрениях на миому обычно делают в первые 7 дней менструального цикла женщины. В это время толщина внутренней слизистой ткани матки маленькая. Поэтому заболевание легко рассмотреть при исследовании ультразвуком.
Исключением становятся субмукозные узлы. Они четко видны на ультразвуковой диагностике, когда слой эндометрия толстый. При подозрении на такие образования исследование назначается в конце менструального цикла — примерно на 23–24 день.
Как подготовиться к ультразвуковому исследованию
При миоме ультразвуковая диагностика включает исследование матки ректальным, трансвагинальным и трансабдоминальным датчиками. В первом случае перед диагностикой женщина принимает слабительное средство, делает очистительную клизму. При трансвагинальном исследовании подготовка следующая:
- Перед процедурой опорожняется мочевой пузырь.
- За 8 часов до терапии запрещается есть продукты, которые способствуют образованию газов в кишечнике.
При трансабдоминальном обследовании потребуется:
- Заранее, примерно за 2 часа до УЗИ, выпить литр воды.
- За 8 часов не есть газообразующие продукты.
- Утром лучше съесть малокалорийное, легкое блюдо.
При одновременном проведении трансабдоминального и трансвагинального УЗИ женщина сначала приходит на диагностику с наполненным мочевым пузырем. После осмотра ультразвуком передней брюшной стенки врач попросит опорожнить мочевой пузырь. Только потом проводится ультразвуковое обследования трансвагинальным способом.
Методы проведения обследования
УЗИ органов малого таза при подозрениях на доброкачественное образование в маточной полости проводится тремя способами:
- Трансвагинально. Во влагалище вводится удлиненный датчик, на который предварительно надевают специальный презерватив. Способ считается самым информативным, так как заметны мельчайшие изменения в полости матки.
- Трансабдоминально. В процессе исследования используется датчик линейного типа. Диагностика проводится на нижней области живота. Мочевой пузырь во время УЗИ должен быть полным.
- Ректально. На практике этот способ для выявления миомы применяется в редких, сложных случаях. Ультразвуковой датчик вводится внутрь прямой кишки. Маточная полость хорошо просматривается при таком исследовании, так как орган располагается спереди от прямой кишки.
Можно сделать УЗИ и во время менструации. Но ультразвуковое обследование малоинформативно, если в матке присутствуют субмукозные узлы. Для их выявления необходимо, чтобы слой эндометрия был толстым. При месячных внутренняя оболочка матки слишком тонкая, и узлы при УЗИ практически не видны.
В следующем видео врач-гинеколог подробно описывает различные способы ультразвукового исследования матки:
Расшифровка результатов
При расшифровке результатов УЗИ при подозрениях на миому сначала измеряют размер матки. Расстояние между дном маточной полости и внутренним зевом шейки в норме составляет от 5 до 8 сантиметров. При различных образованиях, узлах в матке орган на экране ультразвукового аппарата выглядит визуально увеличенным.
Допустимо небольшое увеличение размеров органа, если женщина несколько раз рожала. Возможное отклонение — 5 миллиметров.
Толщина стенок эндометрия, наружного слоя матки, в нормальном состоянии 3–4 сантиметра. По ширине норме соответствуют 4,5–6 сантиметров. Если в заключительном описании указывается неоднородный миометрий или наличие кист миометрия, мышечная ткань внутри эндометрия, женщине диагностируют миому.
Размеры матки при миоме измеряются по неделям беременности для определения темпа роста опухоли. На течение болезни влияет расположение матки. При нормальных показателях в описании результата УЗИ она располагается в центре малого таза ближе к передней части брюшной стенки.
Как выглядит миома на снимке УЗИ
Признаками миомы матки на УЗИ считаются новообразования круглой или овальной формы со слоистой структурой. Выглядит миома матки на снимках УЗИ по-разному. На это влияет локация и вид опухоли:
- Интрамуральные узлы располагаются глубоко внутри стенок матки, в слое миометрия, практически не изменяя форму и размер органа. На снимках УЗИ такого вида узлы миомы представляются в виде однородной ткани с пониженной плотностью (изображено темно-серым цветом на мониторе).
- Субсерозный узел на ультразвуковом снимке представляется в виде образования с четким внешним контуром с маленькими бугорками. При больших размерах изменяет форму матки.
- Субмукозный узел растет внутрь матки. На УЗИ такого вида миома отличается однородностью и овальностью тканей маленькой плотности (серый цвет на экране).
- Лейомиома лучше распознается на МРТ, чем во время ультразвукового исследования. В последнем случае новообразование представляет собой на снимке УЗИ область с неравномерной плотностью. Плотность тканей снижена (темно-серый цвет), прослеживается четкий ограничительный контур опухоли.
При возникновении сомнений в постановке диагноза сонолог назначает дополнительные обследования.
В дополнение смотрите видео большой миомы на УЗИ:
Могут ли быть ошибки в постановке диагноза
Даже опытный сонолог может перепутать миому с другими заболеваниями или нормальным состоянием матки у женщины. В последнем случае ошибка в постановке диагноза возможна, если женщина рожала 2 и более раз. При этом ее матка по размерам отклоняется в большую сторону на полсантиметра.
Сложности при диагностике возникают при врожденных аномалиях, когда маточная полость по форме седловидная или двурогая, или наличии других заболеваний. В последнем случае безошибочному обследованию мешает развитие диффузной формы внутреннего эндометриоза.
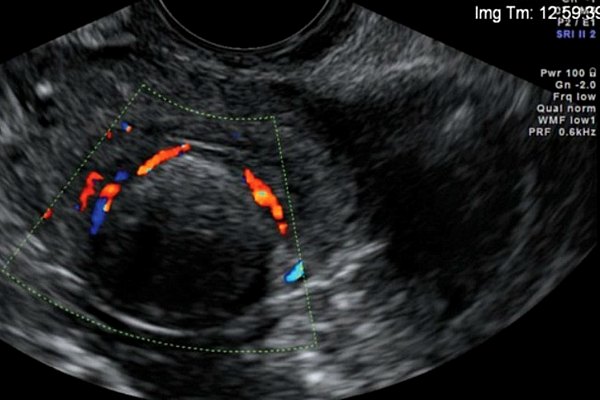
Порой зарождающиеся интрамуральные узлы из-за малых размеров похожи на нормальное состояние матки. Для предотвращения ошибки к методу УЗИ добавляют цветное допплеровское сканирование. В процессе такой диагностики в венах виден характерный кровоток.
Наличие миомы обычно определяется присутствием в маточной полости узлов и кальцификатов, увеличением размеров органа.
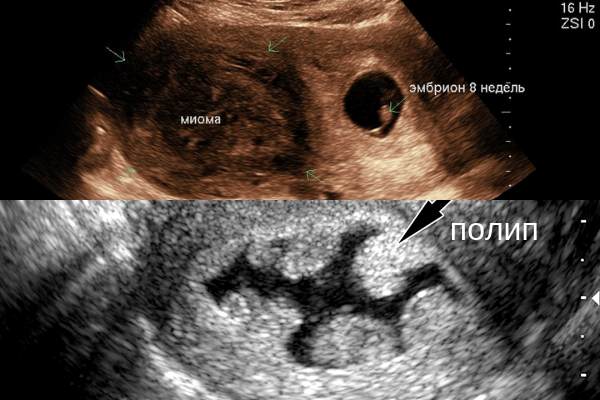
Полипы на матке часто путают с субмукозными узлами. На УЗИ оба образования выглядят практически одинаково. Единственным различием считается выпячивание субмукозной опухоли поверх эндометрия.
Полип же растет из базального слоя и визуально на снимках УЗИ выглядит как уплотнение, которое раздвигает здоровый эндометрий. Его тело полностью погружается в наружную ткань матки, не затрагивая миометрий.
УЗИ органов малого таза при миоме матки считается самым эффективным способом для выявления заболевания. Главное, при первых подозрительных симптомах обратиться к гинекологу.
Проходили ли вы исследование ультразвуком при этой болезни? Как часто проводили обследование? Расскажите об этом в комментариях. Поделитесь статьей в социальных сетях с друзьями. Будьте здоровы.
Назад
УЗИ диагностика – почему результаты процедуры могут быть недостоверными
Могут ли результаты УЗИ быть неточными, и зависит ли достоверность диагностики от самого пациента? Ультразвуковое исследование считается одним из самых информативных и безопасных методов обследования. Процедуру назначают детям и взрослым, ослабленным больным. По результатам диагностики выставляют диагноз и назначают лечение, поэтому необходимо, чтобы ошибки при проведении исследования были исключены по максимуму.
Типичные причины ошибок при проведении УЗИ
Разработка ультразвуковой диагностики позволила значительно улучшить качество лечения. При помощи ультразвуковых волн патологические изменения можно обнаружить на самой ранней стадии развития и, исходя из результатов, назначить ту терапию, которая предотвратит развитие осложнений.
УЗИ диагностика часто назначается из-за ее безопасности для здоровья и возможности получения данных в течение нескольких минут. Однако не всегда написанное заключение является достоверным. Ошибки в исследовании объясняются самыми разными причинами, к их числу в первую очередь относят:
- Устаревшее оборудование. Старые аппараты выдают далеко не идеально четкое изображение и создают картинку с помехами, это мешает проведению обследования и не позволяет получить достоверные данные о внутренних органах. В итоге врач может не увидеть патологические изменения, камни и те нарушения, которые требуют немедленного хирургического вмешательства;
- Отсутствие у врача необходимых знаний и опыта. УЗИ диагностика считается операторзависимой процедурой. Если врач не владеет основными алгоритмами, не имеет преставлений об особенностях исследования, не повышает своевременно квалификацию, то велика вероятность с его стороны пропустить те моменты, которые являются значимыми для постановки диагноза. Иногда врачебные ошибки объясняются обычной усталостью специалиста.
- Неправильную подготовку. Ультразвуковое обследование органов мочевыделения, брюшной полости и ряда других систем требуют предварительной подготовки. Она может заключаться в соблюдении диеты, в наполнении мочевого пузыря, в отказе от курения на несколько часов. Правила подготовки каждому пациенту должен объяснить врач или медсестра. Если рекомендации больным игнорируются, то изображение может получиться нечетким или недостоверным;
- Неверную информацию со стороны пациента. Например, гинекологическое УЗИ должно приводиться на определенный день менструального цикла. Если женщина даст врачу неверную информацию о сроках цикла, то ему будет трудно правильно оценить видимые при диагностике нарушения.
Может ли УЗИ ошибиться, если пациент скроет информацию о принимаемых препаратах? Это одна из вероятных причин ошибок при проведении ультразвуковой диагностики. Медикаменты могут влиять на скорость кровотока, на перистальтику и иные процессы в организме. Если больной скажет обо всех принимаемых препаратах, то врач функциональной диагностики сможет выполнить процедуру с учетом влияния лекарств на работу внутренних органов.
Как получить достоверные результаты
Часто ли ошибается УЗИ-диагностика, и как сделать так, чтобы результат был достоверным? Это волнует не только пациентов, но и врачей, так как им необходимо выбрать соответствующее патологии лечение. Вероятность ошибок будет минимальной, если диагностику выполнит квалифицированный врач функциональной диагностики на современном оборудовании и с соблюдением протокола процедуры. Лучше всего на УЗИ записываться в частные медицинские центры, так как именно в таких клиниках используются инновационные аппараты, а врачи заинтересованы в оказании качественной помощи клиентам.
Центр «Нейропсихолог» располагает самыми лучшими аппаратами для УЗИ диагностики, а наши врачи имеют достаточный опыт для того, чтобы определить сложные патологии. Записаться на ультразвуковое обследование можно на любое удобное время по телефону.
Ультразвуковое исследование (далее УЗИ) внутренних органов – пожалуй наиболее распространенный скрининговый метод диагностики, применяемый в современной медицине вообще и, в частности, в акушерстве и гинекологии.
Однако, УЗИ проводится людьми и по этой причине ошибки УЗИ неизбежны. Ошибки УЗИ делятся на объективные (особенности самого метода диагностики, ограниченные возможности аппаратуры, особенности биологического процесса, несовершенство медицинских знаний, чрезвычайное разнообразие вариантов проявления патологии) и субъективные (особенности личности врача, недостаточная подготовка, ошибки прочтения УЗИ изображения и т. д.).
При проведении УЗИ в раннем сроке беременности отдельно необходимо выделить неточно установленный срок самой беременнсти, несвоевременно проведенное первое УЗИ.
ОН-ЛАЙН запись на УЗИ — здесь
В акушерстве стоит рассмотреть следующие группы ошибок УЗИ.
Ошибки в определении беременности.
Иногда приходится сталкиваться с фактом, что врачи на УЗИ не заметили беременность. Чаще всего это происходит потому, что женщина приходит на свое первое УЗИ слишком рано. Чтобы это не случилось, нужно следует четко знать, что плод хорошо виден при УЗИ в 5 недель беременности, т. е. через 7 дней задержки. Однако если овуляции произошла несвоевременно зачатия может произойти не в середине цикла, а позже. Определить это фактически невозможно, и у некоторых женщин плод будет видно на УЗИ позднее, не через 7 дней задержки, а через две недели. При этом гинеколог женской консультации по менструации поставит срок 5 недель.
Ошибки при определении срока беременности по УЗИ.
Оптимальным сроком проведения первого УЗИ является срок 10-11 недель. В этом сроке беременность определяется с точностью до дня, и при повторных УЗИ врач легко замечает изменения в развитии плода. По мере увеличением срока беременности нарастает статистическая погрешность в росте и весе ребенка, и это может приводить к ошибке определения срока беременности. Особенно важно не пропустите первое УЗИ при беременности которую женщина хочет сохранить.
Пол ребенка по УЗИ.
Ошибочное определение пола ребенка на УЗИ может произойти из-за поздней попытки определения пола, когда ребенок уже слишком большой, половые органы сложно вывести на экран монитора, между ножками плода оказалась петли пуповины или ручка ребенка. Чаще ошибочно определяют мужской пол плода. Оптимальный срок для определения пола ребенка это УЗИ в сроке 17-20 недель. Хотя так ли принципиально кто родиться — мальчик или девочка?)))
Ошибки при диагностике замершей или внематочной беременности.
Эти ошибки наиболее важны и опасны, могут привести к самым серьезным последствиям. Замершая беременность это беременность, при которой плод погиб и перестал развиваться. Чаще всего такое бывает в первом триместре. У женщины пятинедельная замершая беременность ошибка УЗИ вполне возможна из-за разночтений в определении срока наступления беременности. Срок 2 дня в ту или иную сторону может означать, будет видно на УЗИ бьющееся сердечко плода или нет. По отсутствию сердцебиений в сроке 5 недель врач может установить замершую беременность. Погибший плод необходимо удалить, однако о выскабливании сразу же вопрос никогда не ставится. Беременной следует порекомендовать повторить исследование через 5-7 дней — вдруг проблема в определении срока беременности, а не в смерти ребенка.
Ошибка в диагностике внематочной беременности чаще всего происходят на самых ранних сроках, когда врач УЗИ видит в матке так называемое «ложное плодное яйцо». Такая похожая на обычную беременность УЗИ-картина, обусловленна изменениями эндометрия матки из-за наступившей беременности. Для избегания разрыва маточной трубы женщине следует быть очень внимательной к своему самочувствию. Лучше лишний раз прийти на прием к врачу и на УЗИ, чем рисковать жизнью и здоровьем.
Ошибки УЗИ плода, не диагностированная патология.
Ошибки при УЗИ плода, пропуск врожденных пороков развития, гибель плода, варианты неправильного предлежания, варианты предлежания плаценты, другие патологии беременности приводят к осложнениям во время родов, рождению больного ребенка. Чаще всего причина кроется в качестве оборудования или в неопытности врача.
Во избежание ошибок при УЗИ в акушерстве принято делать повторные исследования, чтобы удостовериться в правильном течении физиологической беременности или определить динамику при развитии патологических процессов. Безопасность УЗИ при беременности для матери и плода делает УЗИ очень важным диагностическим этапом. Ежедневно и ежегодно это исследование сохраняет жизнь и здоровье сотен тысяч детей и их мам.
Для минимизации ошибок в нашем медицинском центре мы БЕСПЛАТНО делаем и прикладываем к протоколу исследования необходимое, с медицинской точки зрения, количество снимков.
ОН-ЛАЙН запись на УЗИ — здесь http://178.124.222.120/engine/order.php