[[blockquote text=»Пренатальные скрининги позволяют выявить группу риска по наличию патологий, связанных с нарушением количества хромосом»]]
[[blockquote text=»90 процентов аномалий случаются в семьях, у которых никогда не было никаких отклонений»]]
[[blockquote text=»Попадание в группу риска – всего лишь сигнал о необходимости провести более детальное обследование»]]
[[blockquote text=»По статистике, вынашивание беременности и развитие плода бывает намного чаще, чем аномалии развития»]]
Пренатальная диагностика (пренатальная означает «до рождения») позволяет выявить или исключить возможные аномалии развития плода, связанные или не связанные с хромосомными отклонениями.
4.9
Ирина Викторовна проводит ультразвуковой скрининг беременных на I-II триместрах, экспертное УЗИ беременных на всех сроках, допплерографию маточно-плацентарного кровотока, а также ультразвуковые исследования органов малого таза, эндокринных желез и других систем.
— Для чего проводится пренатальная диагностика, что она позволяет выявить?
Ее основными этапами являются скрининги первого и второго триместра — комплексное ультразвуковое и биохимическое обследование. Они проводятся в определенные сроки: первый триместр – 11-14 недель, лучше с 12 по 13 недели, второй триместр – 16-20 недель, лучше с 18 по 19 неделю. Основные цели обследования – во-первых, исключить доступные при УЗИ аномалии развития, во-вторых, на основании данных УЗИ, определенных показателей в крови беременной и других данных определить, есть ли в каждой отдельной ситуации риск рождения ребенка с хромосомной патологией.
В случае если риск выше, чем пороговый, беременным предлагается пройти более углубленное – инвазивное обследование. Слово инвазивное означает, что для определения кариотипа – хромосомного набора плода, клетки получаются с помощью пункции. В первом триместре это биопсия ворсин хориона, во втором – амниоцентез, когда исследуют клетки амниотической жидкости, кордоценез – кровь из пуповины плода, или плацентоцентез – клетки плаценты плода. Только это исследование позволяет исключить или подтвердить наличие хромосомной патологии у плода.
Исследование в третьем триместре направлено на то, чтобы оценить рост и развитие плода, акушерскую ситуацию – положение плода, расположение плаценты, количество околоплодных вод, исключить задержку развития и отклонения, которые могут проявляться в более поздние сроки беременности.
— Какие это патологии?
Врожденные аномалии развития делятся в зависимости от того, связаны они с хромосомными нарушениями или нет.
С помощью пренатального ультразвукового обследования можно исключить или подтвердить огромное количество аномалий, которые не связаны с нарушением количества хромосом. Это редукционные пороки — отсутствие конечностей, аномалии головного и спинного мозга, пороки сердца различной степени тяжести, пороки развития почек, желудочно-кишечного тракта и другие нарушения развития.
Пренатальные скрининги позволяют выявить группу риска по наличию патологий, связанных с нарушением количества хромосом
Пренатальные скрининги, используя в комплексе данные ультразвукового и биохимического исследований, так называемые маркеры, позволяют выявить группу риска по наличию патологий, связанных с нарушением количества хромосом. При проведении в этой группе риска инвазивных обследований и последующего определения кариотипа (хромосомного набора) плода можно исключить такие самые распространенные хромосомные патологии, как синдромы Дауна, Эдвардса, Патау и другие.
Ультразвуковыми маркерами хромосомной патологии в первом триместре беременности является отсутствие визуализации кости носа, увеличение толщины воротникового пространства, нарушение определенных кровотоков у плода. Во втором триместре – увеличение шейной складки, уменьшение длины кости носа, увеличение боковых желудочков головного мозга, гиперэхогенное включение (фокус) в сердце плода, расширение лоханок в почках и другие.
Также необходимо помнить, что наличие подобных маркеров не говорит об однозначном наличии патологии или диагнозе, а всего лишь о повышенной вероятности и необходимости дальнейших консультаций и обследований.
— Это генетические заболевания, которые передаются по наследству?
90 процентов аномалий случаются в семьях, у которых никогда не было никаких отклонений
Патологии плода не всегда и не обязательно связаны с наследственностью и наличием патологий в семье. 90 процентов аномалий случаются в семьях, у которых никогда не было никаких отклонений. Часть из них связана с хромосомными отклонениями, часть – с генетическими мутациями, но в большинстве случаев мы можем только предполагать, почему это произошло или исключать наиболее вероятные причины.
— Можно ли исследовать хромосомы родителей до беременности, чтобы установить возможность развития подобных патологий?
Кариотипирование можно и нужно делать родителям при планировании беременности, особенно в ситуациях, связанных с бесплодием или невынашиванием. Но это не исключает необходимости проведения скринингов при каждой последующей беременности, так как большинство хромосомных патологий могут формироваться и при нормальных показателях у родителей.
Кариотипирование семейной пары помогает выявить патологии, обусловленные семейными, передающимися по наследству нарушениями хромосомного набора.
— Если при первоначальном скрининге женщина попала в группу риска, это не значит, что ей нельзя рожать?
Попадание в группу риска – всего лишь сигнал о необходимости провести более детальное обследование
Я скажу даже больше, попасть в группу риска — не значит иметь больного ребенка. Это всего лишь означает повышенный риск, вероятность того, что ребенок может родиться с какими-то отклонениями. Например, риск 1 на 50 означает, что из 50 женщин с такими же показателями лишь у 1 родится ребенок с патологией, а у 49 есть возможность родить совершенно здоровых малышей. Поэтому попадание в группу риска – это только сигнал, что необходимо провести более детальное обследование для подтверждения или снятия диагноза.
И да, как я уже говорила ранее, последующие беременности могут быть совершенно нормальными. Все зависит от того, какой генетический материал был задействован при зачатии.
— Есть ли вероятность ошибки при таком скрининге – возможно ли не увидеть проблему или наоборот, увидеть проблему там, где ее нет?
При корректном проведении ультразвукового и биохимического скрининга точность выявления хромосомной патологии в первом триместре достигает 95%. Это, согласитесь, очень высокий процент, второй скрининг обладает несколько меньшей точностью. Корректное проведение подразумевает наличие оборудования экспертного класса, например, аппарата УЗИ Voluson E8, как в «Центре здорового материнства», опытного врача, имеющего международный сертификат, качественных реактивов и программ для подсчета риска. При исключении или подтверждении диагноза с помощью инвазивных методик ошибки для заболеваний хромосомного происхождения исключены.
Иногда бывают случаи так называемого пропущенного синдрома Дауна, когда выявить его не удается, но это бывает крайне редко. Ситуации, когда «увидели проблему там, где ее нет», относятся к достаточно распространенным случаям, когда беременная попала в группу риска, но хромосомную патологию при этом не выявили. Но к этому нужно правильно относиться, еще раз подчеркиваю, попасть в группу риска совершенно не означает иметь патологию. Это говорит всего лишь о необходимости проведения дополнительных обследований.
— Существует ли риск прерывания беременности после инвазивных методов обследования?
Более безопасным инвазивным методом обследования является диагностический амниоцентез, который проводится во втором триместре беременности. Существует множество исследований, подтверждающих, что при проведении этой манипуляции квалифицированным врачом при отсутствии угрозы прерывания беременности риск такой же, как и при невмешательстве.
— Если аномалия развития плода обнаружена и подтверждена, то какие рекомендации дает врач?
По статистике, вынашивание беременности и развитие плода бывает намного чаще, чем аномалии развития
Во-первых, хочется отметить, что нормальное вынашивание беременности и развитие плода по статистике бывает намного чаще, чем аномалии развития. И в большинстве случаев основная наша задача – подтвердить норму и просто успокоить маму, чтобы она не переживала и вынашивала беременность с радостью и надеждой. В случае если все-таки есть предпосылки для развития патологий, наша задача найти это, не пропустить, и дать женщине максимальную информацию о состоянии плода и течении беременности. Но решение о сохранении или прерывании беременности принимает, конечно же, она сама.
Также не стоит забывать, что существует множество патологий, которым можно помочь внутриутробно или сразу после рождения, нужно просто знать об их наличии. Например, при синдроме близнецового обкрадывания сохранить и выносить малышей можно только при своевременном вмешательстве. Или же, при наличии определенных пороков сердца, к примеру, транспозиции магистральных сосудов, только своевременная помощь сразу после рождения может помочь малышу жить и расти здоровым.
Если не выявить эту патологию заранее и не знать о ней, шансы на жизнь и здоровье резко снижаются.
— Кому нужно проходить пренатальный скрининг?
В цивилизованных странах это общепринятая норма. Никто никого не может заставить, но это стандарт обследования женщин во время беременности, который обозначен в рекомендациях Министерства здравоохранения Украины. Также важно понимать, что необходимо проходить обследование во время каждой последующей беременности независимо от результатов предыдущей.
В заключение хочется повторить очень важную информацию, которую я стараюсь донести до каждой беременной. Норма встречается гораздо чаще, чем патология, вероятность родить здорового ребенка очень высока. Но при этом никто не застрахован от патологий.
Главное – верить в то, что все будет хорошо, но при этом выполнять все необходимые рекомендации, чтобы вынашивать беременность с надеждой и радостью. Пусть наши дети будут здоровы!
Комбинированный пренатальный скрининг проводится на 11-14 неделе беременности при размере эмбриона не менее 45 мм и не более 84 мм. Это комплексное обследование плода для оценки параметров его развития. Основная его задача – раннее выявление пороков развития плода, профилактика детской инвалидности, снижение младенческой и детской смертности.
Первый скрининг состоит из инструментальной части – проведение УЗИ и лабораторной – анализ крови на определение концентрации хорионического гонадотропина (βХГЧ) и ассоциированного с беременностью протеина А (РАРР-А). Совокупные результаты этих показателей позволяют спланировать тактику ведения беременности.
Почему обследование проводится на сроке 11-14 недель
Первый триместр – это период формирования всех органов и структур организма. К концу первого триместра заканчивается эмбриональный и начинается фетальный период развития плода. Именно в сроке от 11 недель 1 дня до 13 недель 6 дней беременности наиболее хорошо визуализируются эхографические маркеры хромосомных аномалий.
Кому нужно пройти обследование
По результатам исследования можно судить о риске рождения детей с хромосомными болезнями и врожденными пороками развития, поэтому рекомендуется внимательно отнестись к вопросу и обследоваться всем беременным. Показаниями к обязательному пренатальному скринингу первого триместра являются:
- Женщины, у которых в анамнезе есть самопроизвольные аборты, внематочные и замершие беременности, преждевременные роды, мертворождение, рождение ребенка с аномалиями развития.
- Наследственные заболевания в семье у матери или отца ребенка
- Перенесенное в первом триместре заболевание с лечением антибиотиками или препаратами, противопоказанными во время беременности.
- Брак между родственниками.
- Возраст женщины старше 35 лет.
- Наличие профессиональных вредностей
Как подготовиться
Подготовка к первому скринингу:
- Накануне УЗИ легкий ужин.
- В день исследования не есть 3 часа, можно пить простую воду.
Проведение обследования
Анализ крови и УЗИ выполняются в один день, чтобы избежать погрешностей из-за разницы срока.
- УЗИ-скрининг проводится первым, так как его результаты позволяют установить точный срок гестации, который влияет на нормативные значения уровня гормонов. Исследование проводят как трансабдоминальным доступом, так и трансвагинально. Процедура безболезненна, безопасна для женщины и ребенка, не имеет противопоказаний.
- Кровь сдается из вены натощак или через 4 часа после приема пищи. Забор материала производится в день проведения УЗИ. Исследование определяет концентрацию гормонов и сравнивает с нормативными показателями.
Только по расшифровке результатов УЗИ и анализа на гормоны делается вывод о возможных рисках.
Что показывает УЗИ
На скрининге при беременности производится фетометрия плода – определение размеров частей тела и оцениваются все анатомические структуры.
Полученные результаты сравниваются со статистической таблицей, в которой указан процентиль попадания в выборку нормативных значений. При показателях менее 5 и более 95 назначаются дополнительные обследования.
Во время ультразвукового исследования в 1 триместре оценивают следующие параметры: кости свода черепа и головной мозг, позвоночник, передняя брюшная стенка, конечности плода, структуры лица, органы грудной клетки и брюшной полости, а также основные эхографические маркеры хромосомных аномалий.
Толщина воротникового пространства (ТВП)
Область между внутренней поверхностью кожи плода и наружной поверхностью мягких тканей, покрывающих шейный отдел позвоночника. ТВП считается наиболее важным маркером хромосомных аномалий.
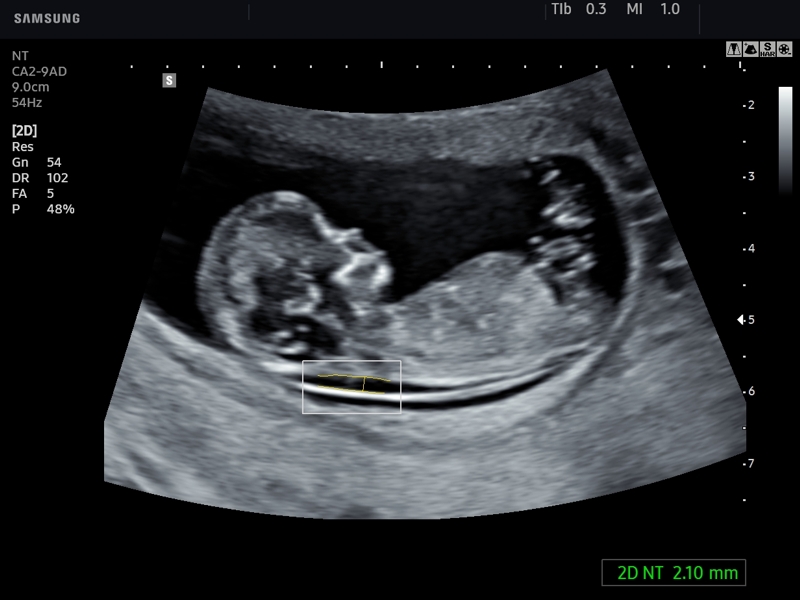
Это пространство после 13 недели начинает уменьшаться, поэтому возможность его оценить есть только на первом скрининге.
| Срок беременности | Толщина воротниковой зоны в мм | |||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | ||
| 11 недель | 0,8 | 1,6 | 2,4 | |
| 12 недель | 0,7 | 1,6 | 2,5 | |
| 13 недель | 0,7 | 1,7 | 2,7 |
Несоответствие результатов нормативным значениям говорит о повышенном риске развития хромосомных патологий. В зависимости от сформировавшегося набора хромосом, это могут быть синдром Дауна, Патау, Эдвардса, Шерешевского-Тернера. Для уточнения диагноза в этом случае могут быть назначены биопсия хориона или плаценты, анализ пуповинной крови, околоплодных вод. Только после проведения дополнительных исследований можно поставить точный диагноз.
Копчико-теменной размер (КТР)
Показывает расстояние между копчиковой и теменной костями. По этому параметру на УЗИ определяют точный срок гестации, а также устанавливают соотношение массы плода к его КТР.
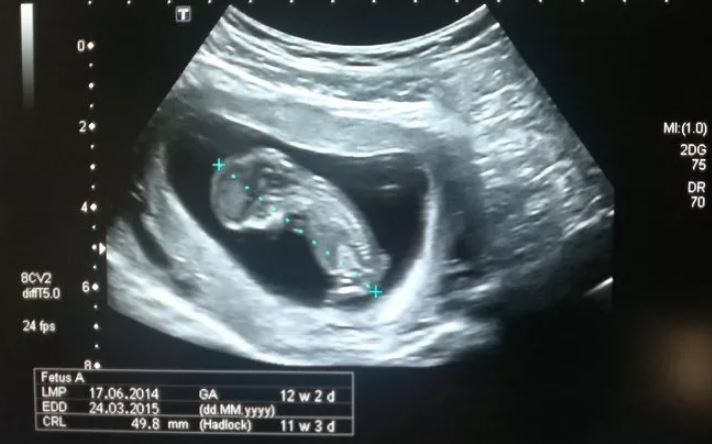
Незначительное отклонение от норм говорит об особенностях телосложения и не является поводом для беспокойства.
| Срок беременности | Копчико-теменной размер в мм | |||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | ||
| 11 недель | 34 | 42 | 50 | |
| 12 недель | 42 | 51 | 59 | |
| 13 недель | 51 | 63 | 75 |
Если скрининг при беременности показал результаты, превышающие нормы, это указывает, что плод достаточно крупный. Показатель существенно меньше говорит либо о неправильно определенном сроке гестации (в этом случае проводится повторное обследование через 1-1,5 недели), либо о замедлении развития вследствие внутриутробной гибели, нарушенного гормонального фона или инфекционного заболевания матери, генетических отклонений.
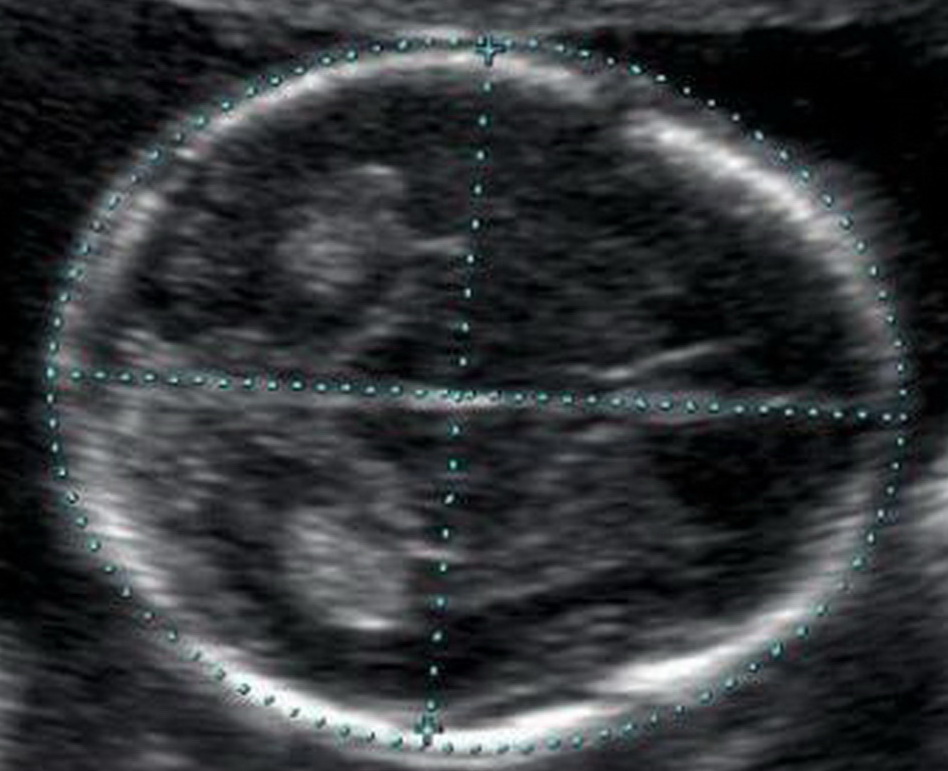
Кости свода черепа и головной мозг
Уже с 11 недели при УЗ-исследовании можно обнаружить дефекты костей черепа, что говорит о тяжелых пороках развития плода, несовместимых с жизнью. Оценка головного мозга основана на изучении так называемой «бабочки» – сосудистых сплетений боковых желудочков. Четкая визуализация и ее симметричность говорит о нормальном развитии головного мозга.
| Срок беременности | БПР, ЛЗР в мм | |||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | ||
| 11 недель | 13,19 | 17,21 | 21,23 | |
| 12 недель | 19,22 | 21,24 | 24,26 | |
| 13 недель | 20,26 | 24,29 | 28,32 |
Носовая кость
К концу триместра она должна быть сформирована, четко визуализироваться.
| Срок беременности | Носовая кость в мм | |||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | ||
| 11 недель | визуализируется, не измеряется | визуализируется, не измеряется | визуализируется, не измеряется | |
| 12 недель | 2 | 3,1 | 4,2 | |
| 13 недель | 2 | 3,1 | 4,2 |
Патологией носовой кости считается ее отсутствие, гипоплазия (очень маленькие размеры) и изменение ее эхогенности.
Диаметр грудной клетки, окружность головы и живота, длина бедренной кости также позволяют судить о пропорциональности развития.
Состояние сердца
При исследовании сердца оценивается его расположение, устанавливается наличие четырех камер сердца – два предсердия и два желудочка и оценивается их симметричность. Измеряется частота сердечных сокращений.
| Срок беременности | Частота сердечных сокращений в ударах за минуту | |||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | ||
| 11 недель | 153 | 165 | 177 | |
| 12 недель | 150 | 162 | 174 | |
| 13 недель | 147 | 159 | 171 |
Венозный проток (ВП) – прямая коммуникация между пупочной веной и центральной венозной системой. При нормально развивающейся беременности кровоток в ВП представляет собой трехфазную кривую. Появление реверсного кровотока может говорить о наличии патологии плода.
Что показывает анализ крови
Результаты УЗИ сопоставляются с показателями ассоциированного с беременностью протеина А из плазмы матери (PAPP-A) и хорионическим гонадотропином человека (ХГЧ). Значения приведены в таблице:
| Срок беременности | ХГЧ в нг/мл | PAPP-A в мЕд/л |
| 11 недель | 17,4 – 130,4 | 0,46 – 3,73 |
| 12 недель | 13,4 – 128,5 | 0,79 – 4,76 |
| 13 недель | 14,2 – 114,7 | 1,03 – 6,01 |
Отличия от референсных значений может говорить о патологиях матери или плода.
| Отклонение | ХГЧ | PAPP-A |
| Выше нормы |
|
|
| Ниже нормы |
|
|
Интерпретация обследования
Первое исследование оценивается только по совокупности всех показателей. Отдельно взятый параметр не может стать основанием для точного заключения. В протоколе фиксируются данные УЗИ, анализа на гормоны, отражаются риски вероятных заболеваний и комплексный медианный коэффициент MoM. Он указывает совокупное отклонение полученных результатов от средних значений. Коэффициент должен находиться в интервале от 0,5 до 2,5. Рассчитывается он специализированными программами.
Что может повлиять на результат
- Неправильная подготовка, особенности состояния женщины.
- Устаревшее оборудование с низкой точностью измерений и недостаточным разрешением.
- Квалификация врача кабинета УЗИ, ошибки в расшифровке.
- Правильность алгоритмов расчета MoM.
Современное диагностическое оборудование позволяет оценить более 15 параметров плода, построить его объемную реконструкцию для исследования органов на ранних периодах развития, рассчитать возможные риски с высокой точностью. Обращайтесь в хорошо оснащенные клиники и доверяйте специалистам с подтвержденной квалификацией.
Записаться на первый скрининг можно по телефону: +7 (831) 270-00-00.
В самом начале должны открыть правду — в медицине НИЧЕГО не бывает на 100%. Априори ни один метод диагностики и скрининга патологий плода не превышает точность 99.9999% Потому что медицина, генетика, биология, биоинформатика и прочие науки постоянно развиваются, всегда появляются новые теории и методы, что оставляет ученым всегда право на ошибку. В структуре хромосомной патологии человека 45% случаев относятся к анеуплоидиям половых хромосом, а 25% приходится на группу аутосомных трисомий, самыми частыми из которых являются трисомии по хромосомам 21, 18, 13 [1].
Клиническая картина хромосомных патологий:
- врожденные пороки развития,
- малые аномальные развития,
- умственная отсталость;
- неврологическая,
- психиатрическая,
- гематологическая патология,
- нарушения слуха,
- зрения.
Хромосомные аномалии одна из самых актуальных проблем здравоохранения, по данным ВОЗ:
- 0,8% всех новорождённых,
- 40% новорожденных с множественными пороками развития,
- 15% детей с умственной отсталостью,
- 7% случаев мертворождений,
- ХА причина 70% случаев инвалидности у детей,
- нет лечения социальная дезадаптация
По состоянию на 2021 год в России применяется несколько методов определения генетических патологий плода:
Ранний пренатальный скрининг
Инвазивная диагностика
Неинвазивное пренатальное тестирование
Ранний пренатальный скрининг
Или по другому комбинированный скрининг I триместра. В России широкое применение РПС по международному стандарту было инициировано Минздравсоцразвития России только в 2009 г. с поэтапным внедрением нового алгоритма диагностики хромосомных патологий плода в субъектах страны в период с 2010 по 2014 [1].
Данный вид диагностики был разработан фондом медицины плода (FMF) и подразумевает под собой проведение ультразвукового исследования и анализа сывороточных маркеров материнской крови (бетта-ХГЧ и PAPP-A). Расчет риска, с учетом индивидуальных особенностей беременной (возраст матери и срок беременности) происходит с помощью унифицированной программы “Astraia” (Астрайя).
Каждая беременная женщина, которая встает на учет знает, что данный вид скрининга предстоит ей в период с 11 до 14 недель. По результатам скрининга женщина может получить как низкий риск рождения ребенка с патологией, так и высокий (граница 1:100).
Какова же точность скрининга I триместра, который проводят каждой беременной женщине в России:
![Данные: Анализ результатов раннего пренатального скрининга в Российской Федерации АУДИТ – 2019. Информационно-справочные материалы. Письмо МЗРФ № 15-4/2963-07 от 11.10.2019 [2]](https://msk.medicalgenomics.ru/assets/components/directresize/cache/dr_unnamed%20(2)_w400_h266.png)
Стоит отметить что 20% детей рожденных с синдромом Дауна (с трисомией 21) были рождены в группе низкого риска. [3]
Также сравнительный анализ показал, что комбинированный скрининг эффективнее исследования только биохимических или ультразвуковых маркеров (87% вместо 71%) [4].
Инвазивная пренатальная диагностика
Данный вид диагностики включает в себя процедуру забора разного вида биоматериала (в зависимости от срока беременности) из полости матки с помощью пункции под контролем УЗИ. Среди беременных процедуру часто называют “прокол”, длительность процедуры (подготовки и самой пункции) от 5 до 7 минут.
У инвазивной пренатальной диагностики есть свои ограничения и риски осложнений [5]:
- Самопроизвольное прерывание беременности (выкидыш): после амниоцентеза — 0,81%; после биопсии ворсин хориона – 2,18%
- Внутриутробное инфицирование 0,001%
- У носителей хронических вирусных гепатитов, ВИЧ-инфекции, при острых инфекционных процессах – риск высокий.
- Наличие абсолютных противопоказаний к процедуре: истмико-цервикальная недостаточность, угроза прерывания (наличие кровотечения)
- Избыток подкожно-жировой клетчатки, возможные технические трудности при проведении процедуры
- Беременной с резус-отрицательным фактором необходим контроль уровня антител перед процедурой, при их отсутствии — введение антирезусного иммуноглобулина после процедуры.
По данным FMF риски < 1% — 1: 100 Т.е. у каждой 100 женщины, после процедуры случился выкидыш.
Несмотря на ограничения, противопоказания и возможные риски инвазивная пренатальная диагностика является признанным методом в России. В случае выявления высокого риска хромосомных аномалий, пациентке рекомендуется проведение инвазивного обследования (плацентоцентез, амниоцентез, кордоцентез) [6].
Точность инвазивной диагностики свыше 99%.
Однако есть ограничение метода, связанное с редким явлением плацентарного мозаицизма: в 1-2% биопсии ворсин хориона (плацентозентезе) [5]. Это два или более клона клеток с разным хромосомным набором. Может быть ложный результат диагностики или выявление мозаицизма. При этом мозаицизм у плода выявляется в 30-40% случаев.
При амниоцентезе может быть ложный результат в случае тканевого мозаицизма у плода. В амниотической жидкости представлены не все клеточные линии плода: только клетки кожи, ЖКТ, мочевого пузыря и легких.
Неинвазивная пренатальная диагностика
Неинвазивный пренатальный тест (НИПТ) — это скрининговый метод. Сегодня в России проводят около 30-40 тысяч НИПТ в год, всего НИПТ сделали от 4 до 6 млн женщин (по состоянию на 2017 год) [1].
Само исследование представляет собой технологически сложный и затратный по времени процесс, включающий такие этапы как:
- взятие образца крови у пациента и получение плазмы,
- выделение ДНК и пробоподготовка,
- секвенирование,
- биоинформатические анализ,
- подготовка заключения.
Точность НИПТ
Во всех метаанализах сделан вывод, что НИПТ с помощью анализа внеклеточной ДНК плода в материнской плазме является высокоэффективным методом скрининга частых хромосомных аномалий — трисомии 21,18 и 13 [8-11] как при одноплодной беременности, так и для близнецов.
В связи с низким процентом ложноположительных результатов специфичность НИПТ в подавляющем большинстве публикаций была высокой и колебалась в пределах 98-99,9%.
Авторы исследований отмечают, что скрининг на трисомию 21 (синдром Дауна) с помощью анализа фетальной внеклеточной ДНК в материнской крови превосходит все другие традиционные методы скрининга с более высокой чувствительностью и более низким процентом ложноположительных результатов [8].
Доля ложноположительных результатов исследований по пяти хромосомам оценивается от 0,1 до 0,9% [7].
У данного метода тоже есть ограничения и противопоказания:
- Синдром исчезающего близнеца
- Хромосомные аномалии или хромосомный мозаицизм у матери
- Не проводится ранее 10-ти недель беременности
- Для беременностей двойней не проводится тест на анеуплоидии половых хромосом
- Не проводится для беременности тройней и большим количеством плодов
- Не предназначен и клинически не подтвержден для определения мозаицизма, частичной трисомии или транслокаций, а также для выявления хромосомной патологии по незаявленным хромосомам
- Опухоли у женщины на данный момент или в прошлом, трансплантация органов или костного мозга, стволовых клеток в прошлом (в этих случаях повышен риск ложного результата тест).
Получить консультацию специалиста
Хотите пройти тест НИПТ?
Оставьте заявку, мы постараемся вам помочь!
Список литературы:
- Современное значение неинвазивного пренатального исследования внеклеточной ДНК плода в крови матери и перспективы его применения в системе массового скрининга беременных в Российской Федерации © Е.А. Калашникова, А.С. Глотов , Е.Н. Андреева, И.Ю. Барков , Г.Ю. Бобровник, Е.В. Дубровина, Л.А. Жученко
- Анализ результатов раннего пренатального скрининга в Российской Федерации АУДИТ – 2019. Информационно-справочные материалы. Письмо МЗРФ № 15-4/2963-07 от 11.10.2019
- Жученко, Л. А., Голошубов, П. А., Андреева, Е. Н., Калашникова, Е. А., Юдина, Е. В., Ижевская, В. Л. (2014). Анализ результатов раннего пренатального скрининга, выполняющегося по национальному приоритетному проекту «Здоровье» в субъектах Российской Федерации. Результаты российского мультицентрового исследования «Аудит-2014». Медицинская генетика, 13(6), 3-54.
- S Kate Alldred, Yemisi Takwoingi, Boliang Guo, Mary Pennant, Jonathan J Deeks, James P Neilson, Zarko Alfirevic First trimester ultrasound tests alone or in combination with first trimester serum tests for Down’s syndrome screening
- Queenan, J. T. et al. (2010). Protocols for high-risk pregnancies: an evidence-based approach. John Wiley & Sons. – 661 p. R. AKOLEKAR, J. BETA, G. PICCIARELLI, C. OGILVIE and F. D’ANTONIO. Procedure-related risk of miscarriage following amniocentesisand chorionic villus sampling: a systematic review and meta-analysis. Ultrasound Obstet Gynecol 2015; 45: 16–26.
- Приказ Минздрава России от 20.10.2020 N 1130н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» (Зарегистрировано в Минюсте России 12.11.2020 N 60869)
- Lui X. Mils. «Financing reforms of public health services in China: Lessons for other nations». Social Science and Medicine, 2002; 54:1691-1698. «Non-invasive prenatal testing for fetal aneuploidy: charting the course from clin- ical validity to clinical utility». Ultrasound Obstet Gynecol 2013; 41: 2-6.
- Gil MM, Quezada MS, Revello R, et al. Analysis of cell-free DNA in maternal blood in screening for fetal aneuploidies: updated meta-analysis. Ultrasound Obstet Gynecol. 2015;45:249–266. doi: 10.1002/uog.14791
- Gil MM, Accurti V, Santacruz B, et al. Analysis of cell-free DNA in maternal blood in screening for aneuploidies: updated meta-analysis. Ultrasound Obstet Gynecol. 2017;50:302–314. doi: 10.1002/uog.17484
- Mackie FL, Hemming K, Allen S, et al. The accuracy of cellfree fetal DNA-based non-invasive prenatal testing in singleton pregnancies: a systematic review and bivariate meta-analysis. BJOG. 2017;124:32–46. doi: 10.1111/1471-0528.14050
- Taylor-Phillips S, Freeman K, Geppert J, et al. Accuracy of non-invasive prenatal testing using cell-free DNA for detection of Down, Edwards and Patau syndromes: a systematic review and meta-analysis. BMJ Open. 2016;6(1):e010002. doi: 10.1136/bmjopen-2015-010002
Главная » Статьи » Как часто ошибаются с полом ребенка на узи
Как часто ошибаются с полом ребенка на узи
Может ли УЗИ ошибиться с полом ребенка: человеческий фактор
Ультразвуковое исследование в течение всей беременности проводится каждой женщине по меньшей мере трижды. Эта манипуляция призвана выявить патологии развития плода и определить возможные отклонения. У каждой будущей мамы хоть раз, но возникало сомнение о том, может ли УЗИ ошибиться с полом. Ведь так или иначе, будущим родителям может больше хотеться родить мальчика или же девочку.
В чем причина ошибок?
Может ли УЗИ ошибиться в поле ребенка? Ответ на этот вопрос будет, скорее, положительным, нежели отрицательным. Но это не значит, что каждое ультразвуковое исследование выдает неверный результат. Показатели зависят от множества факторов. Почему УЗИ ошибается с полом ребенка? Часто ли нужно проводить исследования, чтобы полностью исключить ошибочный результат? Ответ на эти вопросы скрывается в причинах неправильных результатов. Рассмотрим их.
Ранняя диагностика
Примерно с десятой недели у детей вполне отчетливо определяется половой бугорок. В этот период девочку очень легко спутать с мальчиком. Половой бугорок – это зачатки будущих гениталий. По отношению к позвоночнику он образует определенный угол. Если таковой составляет более 30 градусов, то у вас, предположительно, родится мальчик. Половой бугорок, имеющий с осью тела угол менее 30 градусов, обещает появление девочки.
Очень часто будущие мамочки, желая установить пол ребенка, отправляются на диагностику рано. В первом триместре вероятность получения неправильного результата достаточно высока. Сразу следует отметить, что половые признаки у эмбриона начинают различаться примерно на 8 неделе беременности. Это значит, что раньше выяснить, какого пола будут ваши дети, нереально. Но и УЗИ, проведенное позднее, не может дать вам никаких гарантий.
В завершении первого триместра всем будущим мамам предстоит пройти скрининговое исследование. Если даже вы ранее не были на УЗИ, то в 11-13 недель уж точно попадете. На этом сроке можно предположить, какого пола будет ваш малыш. Но никто не застрахован от ошибки.
Устаревшая аппаратура
Ошибается УЗИ с полом будущего малыша еще и по той причине, что аппаратура, используемая для диагностики, устарела. Как показывает практика, многие аппараты УЗ-диагностики служат более 20 лет. Такие устройства могут выдать ошибочный результат. Другое дело новейшие модели. Они более совершенные и четкие. Такие устройства позволяют более точно оценить картину происходящего.
Зачастую на новые приборы бюджет попросту не выделяет средства. Поэтому государственные учреждения вынуждены проводить исследование с помощью того оборудования, которое они имеют. В частных учреждениях стоят более современные приборы. Но если вы хотите выбирать, то придется за это заплатить.
Человеческий фактор
«Может ли УЗИ ошибиться с полом?», — спросите вы врача и получите утвердительный ответ. В этой диагностике все предельно просто. Казалось бы, что доктор видит на мониторе, о том и говорит. Так можно ли перепутать мальчика с девочкой и наоборот? Ни одна будущая мама не застрахована от ошибки. Человеческий фактор играет немаловажную роль. Специалисту, помимо вас, в день приходится осматривать множество женщин. Усталость, невнимательность, спешка – вот, что может повлиять на результат исследования.
Особенности беременности
Практика показывает, что УЗИ ошибалось с полом ребенка при многоплодной беременности. В то же время, если вы ждете двойню, то это вовсе не является гарантом ошибки. Возможно, УЗИ покажет правильный результат. Но заблуждения в этих ситуациях встречаются часто. Почему?
Дело в том, что в утробе матери эмбрионы лежат близко друг к другу. Порой, доктору тяжело отличить, где чья ножка или ручка. Что уж говорить о гениталиях. Переплетение конечностей, две пуповины, тесное расположение – все это затрудняет определение пола. Смочь разобраться (где мальчик, а где девочка) может только опытный сонолог с помощью хорошей аппаратуры.
Диагностика на поздних сроках
Сможет ли УЗИ ошибиться с полом ребенка, если диагностика выполнена на поздних сроках? Да, такой исход вполне реален. Многие будущие мамочки ошибочно полагают, что в третьем триместре установить половую принадлежность крошки проще всего. Это не совсем верно. Ведь на позднем сроке малыш имеет внушительные размеры. Ему все труднее переворачиваться. Перед родами плод вовсе тесно зажат стенками матки. Если кроха лежит не той стороной или поджимает под себя ножки, то расшевелить его достаточно тяжело. Это затрудняет работу сонолога. Поэтому предположение о половой принадлежности малыша может оказаться неверным.
Статистика неправильных результатов
Насколько часто встречается ошибка ультразвуковой диагностики в определении пола ребенка? Ответить на этот вопрос количественным числительным или процентным соотношением невозможно. Ведь в течение беременности будущей маме проводят не одно и не два УЗИ. Если на первом исследовании произошла ошибка из-за маленького срока, то во время второго скрининга вероятность ее повторения стремится к нулю. Когда процедура ультразвукового сканирования выполняется устаревшим аппаратом, а проводит исследование уставший специалист, при этом у женщины многоплодная беременность – вероятность ошибки становится высокой. Но точно так она может быть и минимальной. Поэтому нельзя назвать конкретные цифры.
Мнения женщин
Если выслушать отзывы представительниц слабого пола, то можно выяснить следующее. Тем женщинам, которым все три раза во время УЗИ (а иногда и больше) называли пол ребенка, приходилось сталкиваться с ошибкой редко. Хоть одно из заключений, но оказывалось достоверным. Если будущей маме никак не удается узнать пол крохи во время двух скрининговых УЗИ (малыш лежит неудобно или пуповина перекрывает половые органы), то третье исследование может быть как верным, так и ошибочным. Большинство пациенток, готовящихся стать мамой, заявляют о правдивости УЗИ. Они говорят, что диагностика показывала верные результаты. Если мальчик или девочка подтверждены хотя бы дважды, то это почти гарантия того, что родится ребенок именно этого пола.
Существует ли достоверный метод определения половой принадлежности ребенка?
Далеко не всегда определение пола будущего малыша является праздным интересом. Иногда эта манипуляция нужна для исключения генетических заболеваний, передающихся по определенной линии (например, от мамы к дочке). Ультразвуковая диагностика хоть и является одним из достоверных способов определения отклонений, присутствие некоторых факторов может повлиять на ее результат. Что же делать в этом случае? Как подстраховать себя?
Существует масса методов, при помощи которых пары пытаются определить пол ребенка или запланировать его заранее. Японский календарь, китайская таблица, метод обновления крови, народные приметы – все это не является достоверным показателем. Скажем даже больше, что все подобные расчеты не признаются медициной. Ультразвуковая диагностика является куда более информативной. Если возникает затруднение, а несколько УЗИ показывают разные результаты, то можно установить пол будущего ребенка. Для этого используют инвазивные (требующие вмешательства) методы.
Биопсия хориона
Процедура представляет собой забор материалов с плаценты и их тщательное изучение. Такая манипуляция гарантирует достоверный диагноз. Поэтому если по данным биопсии ожидается девочку, а на УЗИ специалисты обнаруживают мальчика, то можно с уверенностью заявить, что УЗИ. Следует знать об опасностях данной манипуляции: инфицировании и угрозе прерывания беременности.
Амниоцентез
Эта манипуляция проводится во втором триместре. Она предполагает забор небольшого количества околоплодных вод путем прокола брюшной стенки длинной иглой. Результаты могут не только показать половую принадлежность ребенка. Таким же методом проводится исследование на наличие врожденных пороков. Несмотря на достоверность инвазивных методов, они назначаются достаточно редко. Из любопытства и по желанию женщины подобные манипуляции не проводятся.
Заключение
Ни одну беременность сейчас нельзя представить без такого обследования, как УЗИ. Манипуляция выявляет дефекты, патологии, угрозы и особенности. Каждая будущая мамочка с волнением и трепетом ожидает новой диагностики. Предположить пол будущего ребенка вполне возможно уже в 12–14 недель. Примерно в 30-40% случаев результат исследования подтверждается при дальнейших обследованиях. Однако многие врачи предпочитают не высказывать свои предположения, дабы не обнадеживать будущую мамочку. Если вы хотите избежать ошибки и максимально точно установить половую принадлежность эмбриона, то сделайте 3D-УЗИ во второй половине срока.
Ошибается ли УЗИ определяя пол ребенка?
УЗИ – это очень важное обследование, которое назначают женщинам при беременности. Для врачей он необходим, чтобы определять любые изменения в организме будущей матери и ребенка. Для беременных ультразвуковое исследование несет обычно 3 важные цели:
- Убедиться в здоровье будущего ребенка;
- Уточнить количество плодов;
- Определит пол малыша.
Для родителей вопрос о поле ребенка очень важен, особенно если это уже второй малыш. Многие семьи хотят, чтобы у них был и мальчик и девочка. Поэтому УЗИ они ждут с нетерпением, так как это единственный метод, который может определить пол долгожданного потомка.
Но остается один волнующий вопрос: «Может ли УЗИ ошибиться при определении пола малыша?» Может ли ультразвуковое исследование указать пол безошибочно? Опираясь на многолетнюю практику врачей, сказать можно одно: «Стопроцентной точности нет! Бывают ошибки даже на таком тщательном обследовании».
По утверждению самих медиков точность данного метода для определения пола правдива лишь на 90%. Оставшиеся 10% ошибочных прогнозов имеют свое логическое объяснение. Ошибки УЗИ при определении пола ребенка бывают не очень часто. Если говорить точнее, то ошибаются врачи, неправильно воспринимающие картинку монитора аппаратуры, а не ультразвуковое исследование.
Необходимость в прохождении УЗИ
Многие родители стремятся узнать половую принадлежность своего малыша еще до его появления на свет. Одними парами руководит простой интерес: «Кого ждать мальчика или девочку?» Другим же необходима информация обследования для того, чтобы убедиться в здоровье будущего малыша.
УЗИ необходимо для определения наличия/отсутствия у плода заболеваний, которые обычно передаются вместе с половыми хромосомами. Для врачей УЗИ предоставляет возможность диагностировать возможные наследственные заболевания (их насчитывается около 100). Особенностью таких заболеваний является тот факт, что оно проявляется лишь у мальчиков. Из-за обнаруженных мутаций вследствие хромосомного нарушения статистами фиксируется около 50% незапланированных абортов. Также его последствием является 7% от мертворождений.
Благодаря ультразвуковому исследованию определяют беременность двойней. При вынашивании двойни возрастает сложность при установлении половой принадлежности малышей. Им очень тесно в утробе матери, поэтому они прячут (непроизвольно) свои гениталии более тщательно, чем одиночные плоды.
Грубые пороки в развитии плода выявляют именно посредством данного обследования.
Определение пола на раннем сроке беременности
Многие родители желают узнать пол ребенка раньше, чем на 20-й неделе. Это вполне возможно даже на 12-13 неделе. Существует специальная техника определения половой принадлежности плода, которую описали врачи еще в 1999 году. Она заключается в интерпретации угла наклона, образовавшегося уже полового бугорка. Данный метод может использоваться врачами начиная с 12-й недели. Достоверность расчетов равна 85-90%, а с 13-й недели – 95%.
Учитывая многолетний опыт врачей, таким методом беременным предоставляются верные расчеты половой принадлежности их ребенка с точностью до 95%. Ошибиться врач может при неправильной интерпретации угла наклона. В случае если существует риск ошибки, врач предпочитает не сообщать сомнительную информацию будущей матери.
Чтобы избежать ошибки УЗИ при определении пола ребенка, предпочтительно проводить ультразвуковое исследование на 20-й неделе (не раньше). Именно с этого срока гениталии уже полностью сформированы и, если малыш не спрячет «достоинство» между ножками, врач определит точно его половую принадлежность.
Не очень часто, но все-таки бывают ошибочные определения половой принадлежности детей к мужскому роду из-за принятия пуповинной петли, а также пальцев рук ребенка за половой член. Отеки половых губ девочки также путают с мошонкой.
Причины ошибок ультразвукового исследования
Ошибочное определение пола на УЗИ обычно зависит от таких факторов:
- Небольшой срок беременности. Беременная, собираясь на первое обследование желает узнать пол ребенка, но врачи назначают ультразвуковое исследование на этом сроке совершенно по другой причине. Первое УЗИ, которое врач назначает в первом триместре не может точно установит половую принадлежность будущего малыша. Плод на 11-14 неделе еще очень маленький. Несмотря на то, что гениталии ребенка уже сформированы к этому сроку, они имеют незначительные отличия. Специалист, выполняющий обследование, не может сказать будущей матери точный пол ребенка. Ошибиться на таком сроке очень легко. Потому что у такого маленького плода даже остальные его органы сложно рассмотреть.
- Последние недели беременности. Дождавшись последних сроков и собираясь на последнее плановое УЗИ молодые родители уверенны, что доктор уже точно скажет им пол их ребенка. Но увы, даже в этот период бывает очень сложно определить половую принадлежность. Гениталии малыша уже полностью сформированы. Теперь фактором, влияющим на точность обследования, выступает большой размер плода. Из-за значительной величины, ребенку приходится максимально компактно располагаться в животе. Очень часто он неумышленно прячет гениталии, поэтому сказать кто будет: мальчик или девочка врачи не могут.
- Третьим фактором являются люди (врачи). Аппаратура, при помощи которой выполняется обследование беременной, дает стопроцентно достоверную информацию. Метод УЗИ максимально эффективный для определения пола ребенка. Благодаря этому своеобразному рентгену на экране воспроизводятся все изменения, происходящие в животе будущей матери. Ошибаться при обследовании может только врач, а не датчик, передающий информацию на монитор. Обычно ошибаются узисты без наличия практики. Также врач может ошибиться при работе на новом для него аппарате. Если же у доктора богатая практика с беременными женщинами и на одном аппарате, тогда ошибок не должно быть.
- Изредка причиной ошибки может быть качество техники, используемой для обследования. Старая аппаратура может быть изношенной и показывать результат исследования не совсем точно. Современная УЗИ-аппаратура обладает более широкими возможностями и высоким качеством.
На каком сроке можно определить пол
Первое ультразвуковое исследование вряд ли удовлетворит интерес беременной женщины о поле ребенка. Это объясняется очень незначительными размерами плода в этот период. Более достоверную информацию можно получить на втором плановом обследовании.
С 21 недели опытный специалист может со стопроцентной точностью определить половую принадлежность плода. На этом сроке гениталии ребенка полностью сформированы и четко просматриваются при удобном расположении малыша.
На раннем сроке беременности только квалифицированный специалист способен точно определить половую принадлежность ребенка. Точность результата будет зависеть от врача, а также от качества используемой аппаратуры.
Бывают случаи когда пол ребенка не удается установить до момента рождения. Причиной часто выступает неудобное положение плода в утробе.
Похожие статьи
Бывают ли ошибки с полом ребенка на УЗИ
Рождение долгожданного ребенка – это один из наиболее желанных моментов в жизни каждой семьи. Данному факту уделяется повышенное внимание, так как этот маленький человек станет продолжателем семейного рода. Именно по этой причине родители пытаются узнать максимальное количество информации о наследнике задолго до его рождения. Одним из самых интересующих ответов является пол ребенка.
На сегодняшний день одним из наиболее популярных медицинских способов определить пол плода является проведение УЗИ. Он не оказывает никакого отрицательного влияния и обладает относительно высокой точностью. Естественное беспокойство касается того, может ли УЗИ-исследование ошибиться с полом будущего ребенка. Ответ – да, УЗИ может быть ошибочным, однако не стоит волноваться по этому поводу.
Как часто УЗИ ошибается с полом ребенка и почему
Сегодня медицинские организации и учреждения ведут тщательную статистику всех событий в рамках диагностических и лечебных процедур. В связи с этим удается рассчитать даже вероятность ошибки в определении пола плода при УЗИ.
Обычно данная цифра варьируется в пределах 5-15 процентов, в зависимости от различных факторов. Существует несколько основных причин, из-за которых и случаются неприятные оплошности.
Среди самых популярных источников недостоверных сведений стоит отдельно выделить:
- слабую разрешающую способность аппарата УЗИ;
- низкую квалификацию врача УЗИ-диагностики;
- неудачное положение плода;
- анатомические особенности матери и плода при беременности и прочие факторы.
К сожалению, практически никто не застрахован от неприятной ошибки, однако стоит понимать, что УЗИ при беременности проводится не только с целью определения пола, но и диагностики развития внутриутробных заболеваний. Если сканирование выполняет опытный сонолог, то точность исследования достигает 95%, что является убедительным значением.
Причины
Стоит понимать, что ошибки УЗИ являются непреднамеренными, поэтому не стоит обвинять в неточности самого врача. Порой на более поздних сроках беременности удается рассмотреть ошибку и уведомить родителей об этом. Бывает, что даже на втором или третьем УЗИ не получается определиться с полом плода. Если врач решится прикрепить изображение к истории беременности, то будет шанс сравнить результаты исследований.
Чтобы максимально обезопасить себя, то рекомендуется обращаться за консультацией к нескольким медицинским специалистам. Сегодня все чаще родители наблюдаются у разных врачей, чтобы узнавать наиболее объективную информацию.
УЗИ относится к неинвазивным исследованиям, и вред плоду не наносится. В связи с этим можно без каких-либо опасений выполнять эту процедуру, чтобы оперировать актуальными данными. В таком случае ошибка определения пола детей сможет быть выявлена раньше.
Малый срок беременности
Обычно определение срока беременности является достаточно проблематичным, так как обычно женщина не может сообщить точное время оплодотворения. В медицинской практике используются усредненные значения и схемы просчета приблизительной даты, однако порой ошибка УЗИ может составлять вплоть до четырех недель.
На малых сроках беременности плод еще не обладает видимыми гендерными признаками, поэтому определить его пол весьма затруднительно. Анатомические различия обычно появляются на 20-21 неделях, однако развитие может ускоряться или замедляться.
Если не хочется получить неверную информацию, то не стоит обращаться за консультацией раньше положенного срока. Ошибка при УЗИ – вот итог подобного решения.
Опыт диагноста
Нередко ошибка на УЗИ возникает, если врач не имеет соответствующей квалификации или опыта. К сожалению, такие ситуации возникают все чаще, так как огромное число медиков прочих специальностей переквалифицируются на диагноста без должной подготовки.
Возраст врача не всегда является коррелирующим фактором. Порой молодые специалисты имеют гораздо больше опыта, чем их возрастные коллеги. Единственно правильным решением является сбор информации и отзывов о враче прежде, чем попасть к нему на прием.
Опыт диагноста играет гораздо более важную роль, чем может показаться на первый взгляд. Основная проблема заключается в том, что неопытный врач может пропустить серьезную патологию, которая чревата для ребенка инвалидностью. Именно по этой причине следует особенно тщательно относиться к вопросам выбора специалистов.
Некачественная или устаревшая аппаратура
Сегодня медицинские аппаратура и инструменты обновляются и улучшаются с огромной скоростью. То, что было актуально несколько лет или даже месяцев назад, сегодня уже не обладает достаточной диагностической ценностью.
К сожалению, в России и прочих странах СНГ все еще используется устаревшая аппаратура, которая отстает от мировых разработок на несколько поколений, что и увеличивает ошибки определения пола методом ультразвукового исследования. Все это связано с недостаточным финансированием, а также отсутствием квалифицированных кадров.
В сфере коммерческого здравоохранения ситуация лишь немногим лучше. Новые аппараты – чрезвычайно дороги, поэтому клиники предпочитают приобретать бывшее в употреблении оборудование у иностранных медицинских учреждений. Тем не менее, даже они во много раз лучше, чем те, что имеются в государственных учреждениях, однако и на них бывают ошибки в определении пола.
Расположение плода
Одной из основных причин, из-за которых при исследовании можно перепутать девочку с мальчиком, является неудачное положение плода. При головном предлежании половые органы, по которым определяют пол младенца на УЗИ, отлично визуализируются, так как они ничем не прикрыты. При тазовом или любом другом предлежании интересующая зона может быть закрыта:
- конечностями;
- пуповиной;
- внутренними органами матери.
В таком случае возможными решениями являются использование альтернативных методов определения пола ребенка или выполнение повторного УЗИ через несколько недель. Возможно, положение плода изменится, что позволит повысить точность исследования, однако даже на двадцатой неделе ошибки УЗИ не исключены.
Поздний срок и анатомические особенности
Казалось бы, на более поздних сроках (после 21-й недели) все органы ребенка, в том числе гениталии, увеличиваются, поэтому рассмотреть их достаточно просто. Тем не менее, проблема аналогична той, что была описана выше, – неудачное расположение плода. Он может сгруппироваться, отвернуться в обратную от датчика сторону, наконец, просто прикрыть половые органы другими частями тела. Вероятность ошибки существует даже на таком большом сроке.
Статистика неправильных результатов
Стоит понимать, что единой мировой статистики сегодня не имеется, так как ситуация различается не только в странах, но даже в регионах одной страны. Так, например, на территории Российской Федерации в некоторых областях ошибочная вероятность определения пола ребенка на УЗИ составляет практически 20%. Подобная ситуация зафиксирована в восточных и северных регионах, так как там наблюдаются серьезные трудности с финансированием и опытными кадрами. В то же время на территории Московской области вероятность ошибки не превышает трех процентов, однако УЗИ (и проводящий его врач) может ошибиться при определении пола ребенка всегда.
Другие методы определения половой принадлежности ребенка
Современная медицина активно пользуется достижениями генетики, так как с ее помощью можно узнать абсолютно все о человеке. Именно по этой причине при наличии каких-либо подозрений на проблемы со здоровьем используют такие технологии.
У взрослого человека взятие биологического материала для генетического исследования не представляет труда, однако при беременности возникают некоторые проблемы. Плод надежно защищен от внешней среды, поэтому для взятия образца ткани необходимо выполнять инвазивные процедуры. Это может угрожать:
- здоровью матери;
- нормальному развитию плода;
- развитию и функционированию плодных оболочек.
Чаще всего такие методы нужны для выявления врожденных генетических патологий плода, однако с их помощью можно также без труда определить пол ребенка.
Биопсия хориона
Биопсия хориона представляет собой процедуру, во время которой с помощью тончайшей иглы прокалывают оболочку плода и забирают образец клеток хориона. Его генетический материал аналогичен тканям зародыша, поэтому можно гарантировать высокую точность результатов.
Прокол выполняется под контролем УЗИ в реальном времени, что позволяет полностью исключить вероятность повреждения плода. При правильном выполнении процедуры шанс развития осложнений исчисляется долями процентов, однако биопсию хориона выполняют лишь по строгим медицинским показаниям, очень редко – в рамках первого планового скрининга.
Не следует выполнять данную процедуру лишь для того, чтобы узнать пол будущего ребенка, так как последствия при неправильно выполненной процедуре могут быть фатальными.
Амниоцентез
Амниоцентез является более простым и быстрым аналогом биопсии хориона. При данной процедуре производится забор образца околоплодных вод, а не оболочек. Такая процедура характеризуется меньшей травматичностью, так как отпадает необходимость прокола матки матери и прохождения иглы около эмбриона.
Все генетические исследования проводятся в специальных лабораториях, а готовый результат можно получить в течение нескольких рабочих дней.
УЗИ – это современный актуальный метод обследования беременных и плода, однако всегда остается вероятность ошибки даже на УЗИ на 20-й неделе.
Почему врач на УЗИ ошибается с полом ребенка? По каким причинам результат может быть не точным?
Главная » УЗИ при беременности »
УЗИ обследование при беременности является обязательной процедурой, которая проводится планово в каждом триместре и соответствует своему сроку. Исследование при помощи ультразвука помогает определить патологии и правильное развитие плода на разных стадиях беременности. Большинство мамочек волнует вопрос, а можно ли определить пол ребенка раньше положенного срока и может ли УЗИ ошибиться при определении. Стоит сказать, что на результативность обследования могут повлиять различные факторы. УЗИ является безопасным и безвредным, полностью отсутствуют рентгеновские лучи. Также такой метод обследование абсолютно не инвазивен.
С какой недели можно определить пол малыша?

Конечно, стоит понимать, что на этом сроке определяет аппаратура пол ребенку, но кто у вас будет, природой определяется намного раньше – еще на стадии слияния двух клеток. Что касается формирования половых признаков, то этот процесс начинается уже с 8 недели беременности. Бывают случаи, когда пол ребенка определяли уже на 12 недели, но не стоит сразу радоваться, так как этот результат будет достоверен лишь на 50%. Но также существует и вероятность ошибки даже на третьем плановом обследовании. Не редко бывает так, что ждали мальчика, а родилась девочка.
Стоит сказать, что кто бы там ни был в животе – мальчик или девочка, его необходимо любить, независимо какого пола будет малыш.
По каким причинам может быть результат не точным?
При УЗИ во время беременности при определении пола могут быть допущены ошибки в таких случаях, как:
- Преждевременное исследование. Исследование, проведенное в 11-13 недель, может только показать на 30% кто будет и обнадежить при этом будущих родителей. Стоит понимать, что на этом сроке в первую очередь необходимо определить патологии развития плода, а пол оставить для планового обследования во втором триместре.
- Поздние сроки беременности. Это объясняется тем, что малышу уже тесно в матке, и он может просто скрыть свою половую принадлежность.
- Многоплодная беременность. В данной ситуации можно легко ошибиться с полом ребенка, так как один малыш может прикрывать другого.
- Различные факторы. На определение пола также может повлиять квалифицированность специалиста или беспокойство малыша. Также ошибка может быть допущена, если при исследовании использовалась устаревшая аппаратура.
Также беременным необходимо знать, что на определение пола малыша при ультразвуковом обследовании может повлиять и околоплодные воды, и расположение плода и пуповины, и стенки живота мамы.
Как еще можно определить пол ребенка?
Определить пол малыша можно не только при помощи ультразвука, но и другими методами:
- Инвазивным. Данный метод гарантирует 100% результат. Считается опасным, так как во время проведения процедуры могут быть занесены инфекции. Также биопсия может спровоцировать выкидыш. Используется в редких случаях, только при серьезных отклонениях в развитии малыша и по назначению специалиста.
- Методом расчета. Данные метода не всегда дают 100% результата, но многие доверяют данной методике больше, нежели УЗИ. Используются такие расчетные методы:
- По дате овуляции и дате полового акта.
- По сочетанию крови.
- По «обновлению» крови.
- По сердцебиению плода.
- По округлости живота.
- По красоте мамы во время беременности.
- По шевелению плода.
Беременная конечно, вправе решать, какому методу больше доверять, но стоит понимать, что современная медицина уже настолько развита, что лучше отдавать предпочтение ей, нежели экспериментировать над собой. Также, если ваш малыш не хочет показывать свой пол, не стоит расстраиваться, так как это ничего страшного, это будет еще большим сюрпризом после рождения.
Похожие записи:
Смотрите также
В наше время доктора направляют каждую беременную женщину на ультразвуковое исследование. Стандарт подразумевает три ультразвуковых обследования независимо от наличия жалоб, даже если плод оценивается как здоровый.
Так называемые перинатальные скрининги включают, помимо ультразвука, биохимический анализ крови будущей матери.
Зачем нужен скрининг 2 триместра и каковы нормы по УЗИ, на каком сроке он выполняется и для чего — об этом и другом расскажем в данной статье.
Когда назначают ультразвуковую диагностику?
Скрининговое УЗИ обычно выполняется 3 раза, так как принято разделять срок гестации на 3 триместра.Первый скрининг делают с 10-й по 14-ю неделю беременности, и часто только это исследование подразумевает двойной тест: помимо ультразвука выполняют анализ венозной крови беременной женщины.
- Результаты такой процедуры с точной статистической вероятностью определяют, насколько возможно развитие опасных аномалий у плода.
- Второй ультразвуковой скрининг, как правило, не включает других анализов. Исключение — подозрение на патологии при первом исследовании или женщины так называемых групп риска. УЗИ 2 триместра делают с 18-20-й по 24-ю неделю со дня последней менструации. Соблюдение точных сроков очень важно, так как при их несоответствии расшифровка УЗИ считается неточной.
И, наконец, третий скрининг соответствует 3-му триместру беременности, выполняется с 30-й по 34-ю неделю.
Кому и для чего нужен второй скрининг?
2 скрининг УЗИ в нашей стране назначают каждой беременной женщине вне зависимости от наличия жалоб. Но особенно внимательно следует относиться к исследованию беременным из групп риска.
Сюда относятся:
- первобеременные старше 35 лет;
- лица, состоящие в близкородственном браке;
- беременные с отягощенным акушерско-гинекологическим анамнезом;
- страдающие алкоголизмом и наркоманией родители.
Но и всем остальным будущим матерям следует относиться ко второму УЗИ-скринингу ответственно, чтобы не пропустить возникновение угрожающей беременности патологии на раннем этапе. Соответствие результата скрининга и нормы УЗИ позволит женщине чувствовать себя спокойно, понимая, что с ней и ребенком всё в порядке.
Какие показатели оценивает скрининг 2 триместра?
Во время УЗИ второго триместра врач-сонолог обязательно обратит внимание на соответствие размеров плода (фетометрических показателей) сроку гестации. Есть также ряд особых признаков-маркеров, по которым принято судить о наличии аномалий и пороков у ребенка.
Специалист помимо прочего оценивает:
- нарушение формирования костей черепа (носовая кость, кости твердого неба);
- размер и строение легких, их зрелость;
- состояние внутренних органов (например, формирование полостей сердца и кровоток в них);
- наличие всех пальцев на руках и ногах (изменение их количества говорит о внутренних нарушениях).
Значения в пределах нормы по УЗИ плода не позволяют врачу закончить исследование. Дополнительно необходимо оценить состояние репродуктивной системы матери, так как это очень сильно отражается на течении беременности. Степень зрелости плаценты, состояние матки и яичников и количество околоплодных вод — важные значения, оцениваемые в каждом из 3 триместров беременности.
Расшифровка заключения УЗИ

Каждый ребенок индивидуален даже до появления на свет. И если у будущей мамы есть действительно серьезные причины для опасений, то специалист УЗИ об этом ей сообщит незамедлительно. Все же расскажем об основных показателях второго скрининга и их значениях в норме.
Длина тела и вес плода
В начале второго триместра эмбрион очень активно растет, и трудно судить о нормативах. В среднем длина плода нарастает от 10 до 16 см между шестнадцатой и двадцатой неделями беременности. Здесь важно учитывать не абсолютный показатель в сантиметрах, а увеличение роста по неделям.Если специалиста что-то насторожит, беременной предложат повторное исследование спустя неделю-две. 
Поэтому это значение может быть очень неточным в зависимости от прибора, врача и позы ребенка в утробе. При весе около 300 грамм к 20-й неделе все органы ребенка полностью сформированы, а с 22 недель или приблизительно 450 грамм рожденный преждевременно кроха может выжить. Это кажется невероятным!
Окружность живота и головки
Так же как и рост ребенка, эти важные значения варьируются в широком диапазоне и должны строго соответствовать сроку беременности. Нередки случаи, когда «отставание в развитии» на практике оказывалось неверно диагностированным сроком беременности. Впрочем, широкое внедрение ультразвуковой диагностики ранних сроков снизило количество таких ошибок.
Результаты измерения окружности головы и живота плода и их соответствие возрастной норме указаны в таблице.
Бипариетальный (БПР) и лобно-затылочный (ЛЗР) размер головки плода
Неудивительно, что вся ультразвуковая диагностика патологий во время беременности построена на измерениях головки в 3 проекциях. Вряд ли хоть один орган человека сопоставим по сложности и важности с головным мозгом. Нормальные значения УЗИ по этим показателям также представлены в таблице.
Длина костей: голени, бедренной кости, плечевой и предплечья
Некоторое отклонение от указанных в таблице норм по неделям беременности допустимо, и может определяться индивидуальными особенностями. Врача насторожит резкое укорочение всей конечности либо различная длина рук или ног у одного ребенка.
Этот индекс получают путем измерения расстояния от тела плода до стенки матки в трех точках, так что вероятность ошибки низка.
Несмотря на то что возможные колебания этого индекса очень широки в пределах от 70 до 300 мм, превышение или низкие его показатели могут угрожать развитию беременности и требуют экстренного вмешательства врачей.
Благодаря введению трех обязательных перинатальных скринингов удалось помочь множеству женщин и спасти немало детей.
В статье подробно рассказано, на каком сроке и с какой целью выполняют скрининг второго триместра беременности.
Расшифровка второго скрининга УЗИ
Во втором триместре беременной женщине назначается повторный скрининг, подтверждающий или опровергающий данные, которые получены в первом комплексном исследовании.
Данный период является наиболее подходящим для диагностики гормонального уровня плода. Полученные данные дают возможность оценки его развития.
В этой статье подробно рассказывается, каковы нормы скрининга 2 триместра по УЗИ, анализу крови.
Для чего назначается проведение второго обследования
Второе скрининговое обследование проводится в районе 16–20 недели беременности. Данные сроки неслучайны. Так как плод подрос, у него уже заложены все основные важные для жизненных обеспечений системы.
Исследование, проведенное до 12 недель, относится к первому скринингу. Диагностика носит определенную цель выявления аномалий систем, их органов, обнаружения хромосомных нарушений.
При наличии серьезных отклонений, врачи могут рекомендовать преждевременные роды.
Кто входит в группу риска
Второй скрининг назначается каждой женщине, находящейся в интересном положении. Однако группа риска для проведения данного исследования, состоит из следующих беременных женщин:
- первородящих, которые имеют возраст больше 35 лет;
- людей, которые находятся в близком родстве;
- женщин с отягощенной гинекологической историей;
- женщин, работающих на вредных условиях труда;
- с отягощенной наследственностью;
- при наличии в анамнезе мертворожденных детей, выкидышей, замершей беременности;
- беременных, принимающих алкоголь, наркотики.
Скрининг второго триместра – комплексное исследование, включающее в себя УЗИ-диагностику, биохимический тест. Если женщина легко переносит беременность, ребеночек развивается в соответствии с нормой, то, в этой ситуации, врачом не назначается проведение второго тестирования.
УЗ-диагностика
При втором скрининге проводится назначение второго УЗИ. Во время которого врачом получается информация о том, сколько у женщин плодов, то есть является ли беременность многоплодной, уточняется срок беременности. Порой он отличается оттого, что определило первый результат. Также врач сообщает о предполагаемой дате родов и, при желании женщины, может сказать пол ребенка.
Второе УЗИ при беременности оценивает такие показатели, как:
- анатомия внутренних систем;
- какова частота сердцебиений у плода;
- вес ребеночка и его сравнение по специальной формуле с предыдущим результатом;
- какое состояние имеют околоплодные воды.
Наибольшее внимание врач уделяет таким параметрам, как:
- структура лица;
- размеры плода;
- какую зрелость имеют легкие ребеночка;
- структура органов;
- количество пальцев;
- сформированность плаценты;
- объем околоплодной жидкости.
В результате врач выписывает заключение о состоянии плода, наличии у него нарушений в развитии. Если выявлены отклонения от нормы по УЗИ, тогда женщине рекомендуют пройти исследование с допплером.
Эта диагностика позволит оценить проходимость кровеносных сосудов, маточный, плацентарный, артериальный кровоток.
А также степень насыщения кислородом головного мозга ребеночка в данный промежуток времени.
Когда при втором исследовании ультразвуком получается плохой результат развития ребеночка, то женщине назначается диагностика с доплером. Она проводится в любое время и не требует дополнительной подготовки. Полученные данные фиксируются на ленте. Это позволит в дальнейшем проводить контроль за лечением и отмечать наличие изменений. Расшифровка УЗИ 2 скрининга проводит оценку:На каком сроке делают третье УЗИ при беременности?
- сосудов матки;
- пуповинных артерий;
- сосудов головного мозга ребенка.
При определении состояния сосудов матки используется индекс резистентности. Врачом оценивается отдельно левая, правая маточная артерия. Это связано с тем, что при наличии токсикоза происходит нарушение кровообращения одного сосуда. Если проанализировать результаты только одной артерии, то получится неверная, ложная информация, которая может нанести вред будущей мамочке и плоду.
- К сведению, если женщина в третьем триместре страдает от токсикоза, то у нее нарушенный кровоток правого сосуда матки. При позднем токсикозе могут вытекать негативные последствия для плода. Нормативы на 20 неделе индекса резистентности – 0,52. Причем допустимая граница может колебаться от 0,37 до 0,70. Исследовать пуповину необходимо при нахождении плода в покое.
- [su_box title=’Обратите внимание’ style=’glass’ box_color=’#4573D5′ radius=’5′]
- А также при его сердечном ритме, колеблющемся от 120 до 160 ударов в минуту. Обусловлено это тем, что при каких-либо отклонениях частоты сердцебиений происходит изменение индекса резистентности в пуповинной артерии. Пуповина содержит две основных артерии, одну вену. УЗИ второго скрининга ставит перед собой цель выявить наличие аномалии.
[/su_box]Если у кровеносных сосудов будут иметься некоторые отклонения, тогда ребеночек страдает от дефицита питательных веществ. Это негативно скажется на дальнейшем росте, развитии. Бывают случаи, когда плод подстраивается под создавшиеся положение. В итоге происходит рождение здорового младенца с небольшим весом.
- Когда функционирует лишь один кровеносный сосуд с нарушенным кровотоком, то имеется вероятность отрицательного исхода беременности. Женщине необходимо будет пройти дополнительное УЗИ и сдать кровь на наличие хромосомных аномалий.
- При нарушении кровотока артерий головы будет наблюдаться сниженный пульсационный индекс. Его повышенный уровень позволяет предположить наличие кровоизлияния в мозг. Нормой ПИ является показатель 1,83.
Его допустимый параметр варьируется в пределах от 1,36 до 2,31.
Анализ крови
После того как ультразвуковые результаты будут получены, женщине назначается анализ крови на биохимию, так называемый тройной тест, который позволит выявить в крови следующие вещества:
- Гормон ХГЧ, который наблюдается только во время беременности. Он помогает определить произошло ли зачатие в домашней диагностике.
- Белок АФП. Наличие нормальных показателей говорит об обеспечении младенца необходимым иммунитетом от матери.
- Гормон стероидного вида НЭ способствует естественному обмену между материнскими и детскими веществами.
Результат
После получения результатов анализа крови, врачом сопоставляются его показатели с нормой. При этом необходимо учитывать момент того, на какой неделе произошло исследование. На основании полученных данных выставляется предположение о том, как протекает беременность, какое состояние здоровья у малыша.
Нормы ХГЧ
На хороший результат можно рассчитывать при следующих нормах (измерения даются в нг/мл):
- от 10000 до 58000 на 16 неделе беременности;
- от 8000 до 57000 между 17–18 неделей;
- от 7000 до 49000 на 19 недели беременности.
Если у женщины в ходе исследования наблюдается незначительное отклонение второго скрининга, то не стоит отчаиваться, поскольку оно не несет большой ценности.
Когда уровень больший, чем положено, то данный факт может говорить о беременности не одним плодом. Если норма повышается наполовину, тогда имеется риск рождения ребенка с синдромом Дауна.
К сведению, при многоплодной беременности проводить скрининг тесты бессмысленно, так как его результаты будут незначительно завышены.
Кроме многоплодности, причина повышенного результата ХГЧ может предполагать сахарный диабет у женщины или хромосомные аномалии плода. Заниженный результат гормона говорит о возможности замирания беременности, развития хромосомных аномалий. Кроме того, понижение нормы может быть признаком существующей угрозы выкидыша, несостоявшейся плаценты, наличия синдрома Патау.
Нормативы АФП
Белок АФП вырабатывается организмом плода после 5 недели внутриутробного развития. При помощи околоплодных вод, белок проникает в кровеносную систему матери. К параметрам АФП относятся следующие нормы, измеряемые в ед/мл:
- 15–60 на сроке между 12–14 неделей;
- 15–95 на сроке между 15–19 неделей;
- 27–125 на 20 неделе.
Если во время исследования обнаружилось пониженное количество белка в печени ребеночка, то это является поводом для предположения подозрений на наличие синдрома Дауна.
- Кроме того, данный результат может говорить об неверно определенном сроке беременности, пузырном заносе плода.
- Когда во время обследования обнаруживается повышенный уровень АФП, то можно предполагать о неправильном развитии нервной системы, нарушении печени.
- [su_box title=’Важно’ style=’glass’ box_color=’#F63E62′ radius=’5′]
Обычно эти патологии вызываются вирусной инфекцией, которой переболевает женщина в первом триместре беременности.[/su_box]Стероидный гормон НЭ имеет следующие показатели нормы, измеряемые в нг/мл:
- от 5,7 до 15 между 13–14 неделями;
- от 5,4 до 21 между 15–16 неделями;
- от 6,6 до 25 между 17–18 неделями;
- от 7,5 до 28 между 19–20 неделями.
Когда скрининг обнаруживает отклонение в виде повышения нормы, то это может быть признаком наличия многоплодной беременности. Кроме того, повышение НЭ говорит о нарушенном функционировании печени, большом плоде. Пониженный показатель образуется в результате инфицирования ребеночка, раннего приема антибиотиков, аномалий развития, недостаточности плацентарного вида.
Критическое понижение гормона НЭ бывает признаком:
- угрозы выкидыша;
- аномалий надпочечников;
- плацентарных нарушений;
- синдрома Дауна.
Кроме того, завышаться показатель НЭ может в том случае, если женщина в момент сдачи анализа принимала антибиотики.
Имеется ряд соотношений, которые влияют на получение результатов скрининга. Данной диагностике присущ небольшой процент погрешности. Даже безупречные анализы могут не всегда сказать о наличии патологии. Соответственно, при плохих результатах может родиться здоровенький малыш. Это касается биохимического анализа крови.
К факторам, влияющим на исследование, относятся:
- наличие хронических заболеваний матери, например, больные почки, печень;
- наличие плохих привычек, таких как: курение, злоупотребление алкоголя;
- избыточный вес, при котором повышаются показатели;
- многоплодная беременность;
- зачатие, наступившее в результате ЭКО.
Что делать, если у женщины плохие результаты скрининг-теста
Если у женщины обнаружились плохие результаты, нельзя паниковать. Чаще всего 10 % из них оказываются неверными. Однако, при высокой степени риска, будущей мамочке нужно как можно быстрей обратиться к генетику, который назначит дополнительные тесты, позволяющие оценить наличие врожденной или хромосомной патологии. Чаще всего рекомендуется следующее исследование:
- Кордоцентоз представляет собой забор крови плода через пуповину. Данный тест назначают не раньше 18 недели. Он нередко становится причиной выкидыша, внутриутробного заражения ребеночка.
- Амниоцентез – это оценка околоплодных вод. Для их забора врачом прокалывается брюшина. Этот анализ довольно эффективен, но часто приводит к выкидышу.
- НИПТ можно делать с 10 недели. Тестирование проводится путем забора крови матери из вены. Если получается отрицательный результат, то это является 100 % гарантией рождения здорового ребенка.
Не следует рассматривать отдельное отклонение, как показатель патологического явления. Судить об аномалиях можно лишь после проведенного комплексного исследования.
Скрининг 2 триместра: сроки проведения УЗИ, нормы, расшифровка результатов, цена
С наступлением беременности, каждая женщина периодически посещает врача, сдает лабораторные анализы, проходят ультразвуковое исследование (скрининг 2 триместра), которые позволяют оценить состояние плода, выявить малейшие изменения или патологии развития.
На протяжении всей беременности, женщина должна проходить три плановых обследования. При подозрении на патологию, присутствии в анамнезе женщины хронических заболеваний, количество процедур УЗИ может быть увеличено.[su_quote]Доказано, что УЗИ – безопасный и информативный метод исследования, который не наносит вреда плоду, не влияет на течение беременности.[/su_quote]Во втором триместре беременности врач в обязательном порядке назначает скрининг, который предоставляет собой комплекс исследований, включающий УЗИ диагностику и лабораторные анализы крови, мочи. Результаты диагностики помогают врачу определить нормы и возможные осложнения, распознать аномалии или врожденные патологии.https://www.youtube.com/watch?v=3ssW_FrRJqoВторой скрининг беременных проводится на втором триместре гестационного срока. Он является обязательным, проводится на 16 – 19 неделе.
Основные показатели, на которые обращает внимание врач, это ХГЧ (хорионический гонадотропин человека), АФП (альфа-фетопротеин) и свободный эстриол (Е3), также результаты УЗИ. При подозрении на патологию, может назначаться скрининг-тест, позволяющий оценить гормональный фон.[su_box title=’Совет’ style=’glass’ box_color=’#FFDB00′ radius=’5′]Скрининг 2-го триместра не должен пугать беременную женщину, поскольку он является обязательным методом исследования. Если беременность протекает без осложнений, полную диагностику проходить не обязательно, можно обойтись проведением ультразвуковой диагностики.[/su_box]Для того чтоб более подробно ознакомится со скринингом, важно знать когда его назначают, какие его нормы и отклонения, а также как правильно подготовится к процедуре чтоб получить максимально высокие результаты.
Надо ли беременным проходить второй скрининг
Основной целью скрининга во втором триместре является определение пороков в развитии плода и установления возможных рисков для будущей мамы.
Данный метод исследования назначается для подтверждения или опровержения различных рисков, которые были получены при первичной диагностике в первом триместре.
Полный скрининг назначается далеко не всем женщинам, а только тем, которые находятся в группе риска, болеют хроническими патологиями или тяжело вынашивают ребенка. Основными показаниями к проведению диагностики считаются следующие состояния и заболевания:
- возраст женщины после 35-ти лет;
- плохая наследственность;
- генетические заболевания;
- вирусные заболевания в I триместре;
- выкидыши, замирание плода, внематочная беременность в прошлом;
- зачатие ребенка близкими родственниками;
- зависимость родителей от наркотиков, алкоголя;
- прием лекарственных препаратов, которые запрещены при беременности;
- аутоиммунные заболевания;
- хронические заболевания внутренних органов и систем, которые могут нанести вред плоду, повлиять на его рост и развитие.
Показанием к проведению скрининга могут выступать и другие заболевания или состояния, которые могут привести к развитию патологий у плода.
Для проведения диагностики, не обязательно иметь какие либо проблемы со здоровьем. Если женщина желает пройти скрининг чтоб убедиться в здоровом развитии плода, врач обязательно даст направления.
Процедура полностью безопасна как для самой женщины, так и ее будущего ребенка.
Что смотрят на УЗИ во втором триместре

- пороки головного или спинного мозга;
- патологии печени;
- аномалии ЖКТ.
- лицевую расщелину;
- пороки сердца;
- дефекты конечностей, туловища.
Аномалии и пороки, которые могут быть выявлены на 2-м скрининге часто не подлежат коррекции, часто выступают показанием для прерывания беременности по медицинским показателям. Помимо патологий, данный метод исследования определяет наличие маркеров хромосомных аномалий плода, среди которых:
- задержка развития эмбриона;
- много или маловодие;
- пиелоэктазия;
- вентрикуломегалия;
- недоразвитую длину трубчатой кости;
- кисты сосудистых сплетений головного или спинного мозга.
Благодаря результатам, можно выявить и другие патологии в развитии плода. Проведение УЗИ диагностики также позволяет получить информативные результаты по развитию и росту плода, оценить нормы и отклонения:
- структура лица (размер носовой кости, носа, ушей, глаз);
- размер, вес плода;
- зрелость легких;
- строение головного мозга, сердца, сосудов, кишечника и других внутренних органов;
- количество пальцев на верхних и нижних конечностях;
- толщину и степень зрелости плаценты;
- состояние матки и её придатков;
- количество амниотических вод.
Исследование ультразвуком на 2-м триместре позволяет с точностью в 90% определить пол ребенка, выявить малейшие нарушения в его развитии. После пройденного скрининга, все результаты и расшифровки прикрепляются к карте беременной, и отдается врачу, который ведет беременную женщину.
Скрининг 2-го триместра включает забор крови из вены, что считается обязательным при подозрении на патологию. Если результаты УЗИ удовлетворительные, нет подозрений на аномалию, анализ крови может и не назначаться. В отличие от первого триместра, анализ крови на 2-м триместре, оценивает немного другие параметры, среди которых:
- количество хорионического гонадотропина человека (ХГЧ);
- свободный эстриол;
- показатели альфа-фетопротеина (АФП);
- содержание ингибина А.
УЗИ и анализ крови в ходе второго скрининга с точностью в 85% определяют динамику генетических отклонений, которые были выявлены еще в I триместре.
После сдачи всех анализов, результаты будут готовы в течение недели. Расшифровать их результаты сможет только врач. При хороших результатах скрининга, уровень АПФ в сыворотке крови должен составлять примерно 15 — 95 Ед/мл.
- При плохих результатах, уровень белка будет увеличенным, что может являться признаком таких патологий как атрезия пищевода, некроз печени, пупочная грыжа и другие.
- При сниженном белке, увеличивается риск развития синдрома Дауна или гибели плода.
- Показатели скрининга 2-го триместра очень важны для беременной женщины и плода, поэтому очень важно не только правильно подготовится к обследованиям, но и обратится к квалифицированному врачу за расшифровкой. Важно понимать, что от правильной расшифровки зависит жизнь будущего ребенка.
Как подготовиться ко второй перинатальной диагностике
Для проведения скрининга во втором триместре особой подготовки не требуется, но все же для получения достоверных результатов, женщине необходимо соблюдать некоторые правила.
- Кровь нужно сдавать натощак. Употребление любой пищи, также как и жидкости может искажать результаты анализа. Сдавать анализ крови лучше всего с самого утра.
- За 1 день до сдачи крови нужно отказаться от сладкой пищи, а также продуктов, которые могут вызывать аллергическую реакцию.
- УЗИ не требует никакой подготовки. Наполнять мочевой пузырь не обязательно. Проводить диагностику можно в любое время дня.
Многие врачи в области акушерства и гинекологии уверяют, что женщине нужна моральная подготовка, поддержка родных людей. Женщине важно настроится на положительные результаты, надеяться и верить на хорошие результаты.
Когда проходят данное исследование
Скрининг на 2-м триместре беременности рекомендуется проводить не раньше 16-й, но не позднее 20-й неделе беременности. Многие врачи рекомендуют проводить диагностику на 17-18 неделе. Именно в этот период можно с высокой точностью оценить состояние плода, выявить малейшие изменения и патологии в развитии плода.
При наличии аномалий плода или подозрении на них, во втором триместре могут назначаться и другие дополнительные методы диагностики. Беременную могут назначить консультацию у генетика и других специалистов.
Как проводится исследование
Ультразвуковое исследование и анализ крови нужно проводить в одной клинике в один и тот же день. Данные методы диагностики не доставляют женщине неудобства, за исключением тех, кто боится сдавать кровь из вены.
- После результатов УЗИ, выявлении каких либо патологий, врач отправляет женщину на биохимический анализ крови. В случае, когда присутствуют, какие либо патологии, женщина в лаборатории сдает кровь из вены. Объём забора составляет от 3-х до 5-ти мл.
- Результатов лабораторной диагностики нужно ждать несколько дней, в то время как расшифровку УЗИ, можно получить сразу после проведения процедуры.
- [su_box title=’Обратите внимание’ style=’glass’ box_color=’#4573D5′ radius=’5′]
После полученных результатов исследования врач сравнивает их с показателями нормы и отклонений.[/su_box]На фоне полученных результатов обследования специалист имеет возможность получить полную картину, выявить или исключить патологии, дать полезные рекомендации. При необходимости беременной могут назначаться и другие методы исследования.
Расшифровка полученных результатов

Расшифровку УЗИ составляет врач узист, после чего передает лечащему врачу. Разобраться с анализами, результатами УЗИ, сможет только врач.
При повышенных или сниженных показателях, присутствует риск патологии у плода и женщины.
- Пониженный уровень АФП – признак синдрома Дауна, гибель плода или неправильное определение срока беременности.
- Повышенный АФП – пороки развития ЦНС, синдром Меккеля, патологии печени (некроз).
- Высокий ХГЧ – синдром Дауна или Клайнфельтера.
- Низкий ХГЧ – высокий риск синдрома Эдвардса.
- Сниженный эстриол — внутриутробная инфекция, Дауна, фетоплацентарная недостаточность, риск преждевременных родов.
- Повышенный эстриол – внутренние болезни печени у матери, многоплодная беременность или крупный плод.
Анализ крови не является окончательным результатом для постановления заключительного диагноза. При подозрении на патологию, назначают амниоцентез, который состоит из прокалывания брюшной стенки с последующим забором околоплодной жидкости. Результаты этого теста дают точные результаты о состоянии плода с вероятностью 99%.
Несмотря на предполагаемую информацию о показателях, которые могут присутствовать в расшифровке анализа и свидетельствовать о патологии беременности, окончательное решение принимает врач и только после повторных и дополнительных анализов.
Нормы показателей
Для расшифровки результатов обследования, врач сравнивает их с таблицей нормы. При наличии отклонений, специалист делает заключение, назначает дополнительные или повторные анализы.
- Чтобы расшифровать скрининг 2-го триместра, врач может отталкиваться от таблицы нормы.
- Таблица содержит только предполагаемые параметры расшифровки, которые свидетельствуют о нормальном течение беременности и отсутствии всяческих патологий у плода.
- Важным считается не только расшифровка анализа крови, но и УЗИ обследования. При нормальных показателях, расшифровка будет содержать следующие параметры:
- Беременность 16 – 17 неделя.
- Вес плода – 100 – 140 г.
- Длина плода – 11,6 – 13 см.
- Окружность живота – от 88 до 131 мм.
- Окружность головки – от 112 до 145 мм.
- Лобно-затылочный размер (ЛЗР) – от 41 до 49 мм.
- Бипариетальный размер – от 31 до 37 мм.
- Длина кости голени – от 15 до 25 мм.
- Длина бедренной кости – от 17 до 28 мм.
- Длина костей предплечья – от 12 до 21 мм.
- Длина плечевой кости – от 15 до 25 мм.
- Индекс амниотической жидкости – 73–211.
Беременность 18 – 19 неделя
- Вес плода – 190 — 240 г.
- Длина плода – 14,2 – 15.3 см.
- Окружность живота – от 104 до 154 мм.
- Окружность головки – от 141 до 174 мм.
- Лобно-затылочный размер (ЛЗР) – от 49 до 63 мм.
- Бипариетальный размер – от 37 до 49 мм.
- Длина кости голени – от 20 до 31 мм.
- Длина бедренной кости – от 23 до 34 мм.
- Длина костей предплечья – от 17 до 26 мм.
- Длина плечевой кости – от 20 до 31 мм.
- Индекс амниотической жидкости – 80–225.
Результаты исследований позволяют врачу определить важные показатели в развитии плода характерны для 2-го триместра беременности. Однако окончательное решение принимает врач индивидуально для каждой пациентки.
Ответы на самые распространенные вопросы об исследовании
Женщины, которым назначен скрининг на 2-м триместре беременности всегда испытывают переживание, особенно когда речь идет о возможных патологиях. Консультируясь у врача, женщины часто задают врачам вопросы, ответить на которые мы попробуем изложить.
Вопрос: На какой неделе беременности лучше всего делать 2-й скрининг?Ответ: Обследование 2-го скрининга можно проходить на сроке 16 – 20 неделя беременности. Наиболее точные результаты можно получить на 17-18 неделе.
Вопрос: Обязательно ли сдавать кровь с вены при 2-м скрининге?Ответ: При подозрении на патологию – обязательно. Когда результаты УЗИ показывают нормальные показатели, нет отклонений от нормы, беременность протекает хорошо, анализ может не проводиться.
- Вопрос: Что входит в обследование 2-го скрининга?
- Ответ: Скрининг второго триместра состоит из УЗИ диагностики и анализа венозной крови.
- Вопрос: Обязательно ли делать второй скрининг?
- Ответ: Если при первом скрининге в 1-м триместре были обнаружены патологии, беременность протекает тяжело, женщине больше 35-ти лет или в ее анамнезе присутствуют хронические заболевания, тогда обязательно.
Цена скрининга 2 триместра

Нормы скрининга второго триместра беременности

Сроки УЗИ во время вынашивания ребенка
Первый скрининг проводится в период 10-14 неделя. Обычно это двойное тестирование – кроме ультразвуковой диагностики обязательно проверяется и кровь будущей матери. По итогам определяются возможные патологии и отклонения в развитии формирующегося плода.
Второе УЗИ проводится с 16 по 20 неделю. Самое лучшее время для обследования – 17-19 нед. Перинатальный скрининг проводится позже, после анализа крови – в период 20-24 нед. Второе обследование также включает себя ультразвук и биохимию. При желании женщина может отказаться от 2-й части обследования, но делать этого не рекомендуется, во избежание негативных последствий.
В третий раз ультразвуковое сканирование проводится в период 30-34 неделя. В этот период можно обнаружить уже явные патологии развития ребенка. Если отклонения были замечены ранее, то в третий раз они подтверждаются или опровергаются. Некоторые изменения заметны лишь в третьем триместре.
Когда необходимо второе УЗИ?
Второй скрининг нужен, даже если при вынашивании ребенка не возникает проблем, и у женщины нет никаких жалоб. УЗИ обязательно для будущих мам, входящих в группы возможного риска:
- перенесенное ОРВИ в период с 14 по 20 нед. гестации;
- возраст – от 35 лет;
- если один или оба родителя были алкоголиками, наркоманами;
- существует угроза выкидыша;
- полученная доза облучения (одним или обоих родителей) перед зачатием либо после него;
- онкология, которая была обнаружена через 2 недели беременности;
- родители, состоящие в близком родстве;
- наследственные генетические аномалии;
- непроизвольные самоаборты;
- патологии плода и отклонения в его развития, выявленные при 1-м обследовании.
Также к показаниям относится ранее замершая беременность либо рождение мертвого малыша. Если женщина принимала медицинские препараты, которые запрещены при вынашивании ребенка либо работала на тяжелом (или вредном) производстве. Скрининг нельзя пропускать тем, у кого первые дети рождались с отклонениями в развитии.
Особенности второго скрининга
К проведению второго УЗИ во время беременности плод уже заметно подрастает, изменяется и его физический облик. Во время ультразвукового исследования оценивается ряд параметров:
- Лицо – проверяется наличие рта, носа, глаз, ушей. Определяется размер костей носовой части, имеются ли расщелины в ротовой полости, как развиваются глазные яблоки.
- Фетометрия (иначе – размеры плода).
- Насколько сформировались легкие.
- Проверяется строение всех органов.
- Определяется уровень околоплодных вод.
- Пересчитываются пальчики на руках и ногах.
- Оценивается плацента – ее зрелость и толщина.
Именно на 2-м УЗИ впервые определяется пол будущего новорожденного, так как хорошо визуализируются первичные признаки. Полученные во время ультразвуковой диагностики результаты часто дополняются биохимией крови. Это особенно необходимо, если у плода были выявлены отклонения в развитии. Когда все в норме – анализ крови делать не обязательно.
Биохимия помогает определить концентрацию свободного эстриола, ХГЧ (человеческого гонадотропина), ингибина А и белка АФП (альфа-фетопротеина). При выявленных ранее отклонениях показатели показывают динамику развития выявленных ранее отклонений.
Если кровь не была проверена во время 2-го обследования, то потом смысла делать анализ нет – он становится неактуальным и неинформативным. Тогда проводятся допплерометрия и КТГ. Это позволяет оценить кровоснабжение плода, плаценты, пуповины.
Подготовка ко 2-му УЗИ и его проведение
Особой подготовки к УЗИ не требуется. За счет большого объема околоплодных вод обследование будет качественным. Подготовка требуется перед сдачей крови. За пару дней до процедуры нужно исключить из рациона любые морепродукты, сладкое, какао, цитрусовые фрукты, жирную, копченую и жареную еду. Кровь берется натощак, поэтому последний раз кушают за 8-12 ч до сдачи.
УЗИ проводится стандартным методом. Женщина ложится на кушетку и оголяет живот. На него наносится гель, проводящий ультразвук. Отражающие сигналы улавливаются датчиком и пересылаются в компьютер. Затем после мгновенной обработки выводятся на экран в виде изображения. Если нарушений не выявлено, то анализ крови не обязателен.
Нормы 2-го скрининга
Для определения возможных патологий, состояния плаценты и формирования плода, угрозы беременности, полученные на 2-м скрининге результаты сравниваются со стандартными значениями по таблицам. Вес высчитывается по определенным формулам. Однако значения не всегда точны, это зависит от аппарата, позы малыша в утробе и квалификации врача.
Обычно к 20-й неделе внутренние органы уже успевают полностью сформироваться, и малыш весит примерно 300 г. Для сравнения – на 16-й нед. – 100 г.
Через 7 дней добавляется 40 г, потом с таким же интервалом два раза по 50 г и 60 г. Длина тела на 16-й нед. приблизительно равна 11,6 см.
В течение каждого 7-ми дневного периода увеличивается приблизительно на сантиметр, и к концу 20-й нед. становится 16,4.
Таблица окружностей животика и головы
| Срок в неделях | Окружность – минимум/максимум (в мм) | |
| Живота | Головы | |
| 16-17 | 88-131 | 112-149 |
| 18-19 | 104-154 | 131-174 |
| 20 | от 124 до 164 | от 154 до 186 |
Таблица БПР (бипариетальных) и ЛЗР (лобных и затылочных) размеров головки
| Срок(в неделях) | Показатели – минимум/максимум (в мм) | |
| БПР | ЛЗР | |
| 16 | от 31 до 37 | от 41 до 49 |
| 17 | от 34 до 42 | от 46 до 54 |
| 18 | от 37 до 47 | от 49 до 59 |
| 19 | от 41 до 49 | от 53 до 63 |
| 20 | от 43 до 53 | от 56 до 68 |
Длина костей – бедер, голени, плечей и предплечий
| Срок в неделях | Длина – минимум/максимум (в мм) | |||
| Бедер | Голени | Плечевой | Предплечий | |
| 16 | от 17 до 23 | 15-21 | от 15 до 21 | 12-18 |
| 17 | от 20 до 28 | 17-25 | от 17 до 25 | 15-21 |
| 18 | от 23 до 31 | 20-28 | от 20 до 28 | 17-23 |
| 19 | от 26 до 34 | 23-31 | от 23 до 31 | 20-26 |
| 20 | от 29 до 37 | 26-34 | от 26 до 34 | 22-29 |
АИ (иначе индекс амниотической жидкости) – очень важный показатель, получаемый с помощью измерений расстояния (в 3-х точках) от маточных стенок до формирующегося плода. Значения могут колебаться в норме 70-300 мм, а любые отклонения от этих цифр угрожают ребенку и требуют срочного врачебного вмешательства. Индекс амниотической жидкости (неделя – минимальное и максимальное значение):
- 16 – от 73 до 201;
- 17 – от 77 до 211;
- 18 – от 80 до 220;
- 19 – от 83 до 225;
- 20 – от 86 до 230.
Нормы ультразвукового обследования на первом и втором скрининге одинаковы, а в биохимии крови появляются три новых важных показателя. Если кровь проверяется еще и на ингибин А, то тест называется четверным. Уровень ХГЧ сначала сильно увеличивается, но после 7-8 недели начинает также активно снижаться. Эстриол (ЕЗ) – гормон, отвечающий за развитие плаценты.
В норме, сразу в начале ее формирования наблюдается активный рост вещества. Критическое снижение уровня гормона – от 40 процентов от принятых значений. АФП (альфа-фетопротеин) – белок, который вырабатывается у плода в ЖКТ и печени с 5-1 недели существования. Уровень вещества начинает активно увеличиваться с 10-й нед. Нормы в разных периодах указаны в таблице.
| Срок в неделях | ХГЧ | Срок в неделях | ЕЗ в нмоль/л | АФП в МЕ/ме |
| 1-2 | 150 | 16 | от 4,9 до 22,75 | 34,4 |
| 6-7 | 50000-20000 | 17 | от 5,25 до 23,1 | 39 |
| 11-12 | 20000-90000 | 18 | от 5,6 до 29,75 | 44,2 |
| 13-14 | 15000-60000 | 19 | от 6,65 до 38,5 | 50,2 |
| 15-25 | 10000-35000 | 20 | от 7,35 до 45,5 | 57 |
Расшифровка 2-го скрининга без указанных параметров невозможна. Также учитываются и результаты первого УЗИ. Это помогает выявить генные заболевания, степень риска которых рассчитывается по коэффициенту МоМ. В нем учитывается возраст, вес, патологии, которыми переболела беременная. Все это в итоге приводится к цифровому значению пределов:
- низкая – 0,5;
- оптимальная – 1;
- верхняя – 2,5.
На основе этих значений рассчитывается возможности появления отклонений у плода. Если это 1:380, то показатель относится к норме, Однако если вторая цифра начала снижаться, то так же уменьшаются и шансы на рождение здорового ребенка.
Когда выявлен высокий риск 1:250 (360), то женщина направляется на консультацию к генетику. Если значение достигло предельного уровня 1:100, то требуются дополнительные методы диагностики для подтверждения или опровержения возможных аномалий.
- Если пуповина крепится к середине плаценты и передней стенки брюшины, то это относится к норме. Аномальное – оболочечное, краевое либо расщепленное, приводящее к гипоксии плода, проблемным родам, гибели малыша.
- [su_box title=’Важно’ style=’glass’ box_color=’#F63E62′ radius=’5′]
- Плацента чаще крепится сзади матки, что является наилучшим расположением из-за полноценного кровоснабжения. Также оно хорошее и у маточного дна. Когда плацента прикрепляется к передней стенке матки, то это не относится к нарушению, но создает определенные риски – сильному растяжению, отслойке вследствие активного движения плода, предлежанию.
- [/su_box]
Край соединяющего мать и дитя канала должен располагаться выше зева минимум на 6 см. Месторасположение плаценты считается аномальным при ее нахождении внизу матки либо в зеве, закрывая выход. Толщина соединяющего канала измеряется после 20 недели гестации, до этого проверяется только однородность структуры (в идеале она цельная, без включений).
Нормальная пуповина имеет две артерии и вену. Нарушение – отсутствие хотя бы одного сосуда. Однако беременность считается нормальной, если отсутствующую артерию действующая заменяет на все 100 процентов. При этом все показатели в норме и дефектов не наблюдается.
Длина маточной шейки в норме – не меньше 3 см. При укорочении или удлинении накладываются швы либо устанавливается пессария. Это позволяет довести беременность до конца и сохранить здорового ребенка.
Расшифровка возможных отклонений
При расшифровке результатов под нормой принимается соответствующие принятым значениям размеры плода, отсутствие на лице или теле аномальных наростов, расщелин.
Должны быть хорошо развиты глазные яблоки, соблюдены пропорции носа, правильно развиваться внутренние органы. Обязательно проверяется уровень околоплодных вод, состояние плаценты.
Примеры, на что могут указывать выявленные отклонения от нормы:
- высокий ХГЧ указывает на болезнь Дауна либо Клайнфельтера, низкий – на патологию Эдварса;
- отклонения от нормальных показателей БПР и ЛЗР могу свидетельствовать о серьезных уродствах ребенка (например, водянка мозга, анэцефалия);
- пониженный АФП – возможная смерть плода либо неверное определение сроков беременности, повышенный выявляется при синдроме Меккеля, пороках ЦНС, пупочной грыже, отмирании печеночных клеток;
- заниженные показатели крови характерны для синдрома Эдварса;
- высокий ЕЗ может свидетельствовать о многоплодии, снижение уровня – на недостаточность плаценты, возможности выкидыша, инфецировании, болезни Дауна, нарушении в развитии надпочечников;
- при выраженном маловодии могут неправильно развиться конечности, произойти деформация позвоночного столба, негативное влияние оказывается и на ЦНС, плод мало весит;
- при нормальном ХГЧ, но высоких АФП и ЕЗ – поражение нервной трубки;
- отсутствие даже одного сосуда приводит к патологиям в развитии – сердечным, появлению свищей, развития атрезии пищевода, нарушению ЦНС, гипоксии;
- изменения структуры плаценты ухудшают питание плода, следствием становится гипоксия, торможение развития.
Второе обследование осуществляется практически в середине гестации, когда делать аборт уже нельзя. Тогда при необходимости вызываются преждевременные роды.
Что влияет на итоги второго обследования?
Даже при нормальных значениях существует вероятность некоторых погрешностей. И наоборот – даже плохие результаты еще не всегда указывают на патологические процессы. Имеется ряд факторов, которые могут отрицательно повлиять на вынашивание ребенка:
- хронические патологии у беременной (например, сахарный диабет и т.д.);
- многоплодие;
- ожирение (при этом показатели всегда повышаются);
- беременность, спровоцированная ЭКО;
- вредные привычки (наркомания, курение, частое и чрезмерное употребление спиртного).
Если во время второго скрининга выявлено заболевание, которое приводит к серьезным проблемам в развитии или уродству будущего малыша, то женщина направляется на доп-обследования (например, кордо- или амиоцентез) и повторное ультразвуковое сканирование. Это необходимо для точного определения отклонения в развитии и выяснения – оставлять ли ребенка.
Несмотря на важность второго УЗИ, женщина вправе отказаться от его проведения. Однако это может в дальнейшем негативно сказаться не только на ребенке, но и на здоровье самой роженицы. При выявленных вовремя отклонениях существует возможность вовремя прервать беременность, определиться, как будут протекать роды (естественным путем или необходимо делать кесарево сечение).


_w400_h273.png)