- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Томнюк Н.Д.
1
Мунин А.М.
2
Брюханов Н.Е.
2
Гапоненко В.О.
2
Данилина Е.П.
1
1 ФГБОУ ВО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого»
2 КГБУЗ «Красноярская межрайонная клиническая больница скорой медицинской помощи им. Н.С. Карповича»
По данным Всемирной организации здравоохранения ежегодно 0,7 % больных страдают от врачебных вмешательств. Цель исследования – на основании литературных данных проанализировать структуру врачебных ошибок, а также выявить наиболее частые причины их возникновения. Статья посвящена проблеме врачебных ошибок, допускаемых врачами как в постановке диагноза, так и в процессе лечения. Врачебным ошибкам противостоит клинический опыт врача, который формируется в течение многих лет по не изученным до настоящего времени законам. Наличие врачебных ошибок как феномена само по себе абсурдно, так как противоречит главному правилу всех медицинских работников – «не навреди». На фоне старения населения и хронизации многих заболеваний пациенты, страдающие только одним из заболеваний, встречаются все реже. Личность врача в лечебном процессе трудно переоценить. Слабость синтетического мышления является одной из причин полипрагмазии и преимущественно симптоматического лечения. Неуверенность приводит к отсутствию динамичности в понимании болезненного процесса, что в свою очередь приводит к длительному неэффективному лечению. Огорчает слабое понимание некоторыми врачами важности комплексного подхода в лечении пациента. Порой врачи лечат только лишь заболевание, забывая, что перед ними живой человек. Авторы подробно анализируют причины возникновения врачебных ошибок и дают рекомендации, как можно уменьшить их количество. Практика показывает, что полностью избежать врачебных ошибок невозможно, но можно научиться сводить к минимуму их число и последствия.
врачебные ошибки
причины врачебных ошибок
неправильный диагноз
полипрагмазия
медицина
диагностика
1. Дац А.В., Горбачёва С.М., Дац Л.С., Прокопчук С.В. Структура врачебных ошибок и выживаемость пациентов в отделениях интенсивной терапии // Вестник анестезиологии и реаниматологии. 2015. Т. 12. № 4. С. 44–49.
2. Савощикова Е.В. Дефекты оказания медицинской помощи: правовые последствия профессиональной некомпетентности // Российский журнал правовых исследований. 2018. Т. 12. № 4. С. 64–69.
3. Морозова А.М. Врачебная ошибка в хирургической практике // Современный ученый. 2018. Т. 12. № 5. С. 308–314.
4. Махамбетчин М.М. О врачебных ошибках // Здравоохранение Российской Федерации. 2018. № 62. С. 323–329.
5. Султангалиева Д.А. Современные критерии ограничения компетенций пациента: категории и группы с позиции биоэтики // Международный журнал экспериментального образования. 2017. № 4. С. 184–185.
6. Лесниченко А.М. Врачебная ошибка // Вопрос науки и образования. 2018. Т. 12. № 9. С. 66-78.
7. Strepetova V.D., Ten A.R. Medical errors. Colloquium-journal. 2019. Vol. 12. No. 6. P. 68–70.
8. Засыпкина Е.В. К вопросу о врачебных ошибках: методология и критерии определения // Бюллетень медицинских интернет-конференций. 2016. Т. 12. № 6. С. 243-247.
9. Paul Greve. Medical malpractice claim trends in 2017. Healthtrek. 2017. [Электронный ресурс]. URL: https://www.wtwco.com/en-US/insights/2017/06/insights-healthtrek-medical-malpractice-claimtrends-in-2017 (дата обращения: 14.01.2022).
10. Доскин В.А., Деринова Е.А., Картоева Р.А., Соколова М.С. Врачебные ошибки и конфликтные ситуации в клинической практике // Клиническая медицина. 2014. Т. 12. № 4. С. 57–63.
11. Jiaquan Xu, Sherry L. Murphy, Kenneth D. Kochanek. Deaths: final data for 2013. National Vital Statistics Reports. 2016. V. 64(2). Р. 1-119.
12. Чурляева И.В. О криминализации врачебной ошибки в уголовном законодательстве Российской Федерации // Юристъ – Правоведъ. 2018. № 4. С. 147–151.
13. Топчиев П.М., Хитров Д.И. Сущность и проблема решения врачебной ошибки // Бюллетень медицинских интернет-конференций. 2015. № 5. С. 835.
14. Батюкова В.Е. Об ответственности врачей за допущенные ошибки // Государственная служба и кадры. 2019. Т. 12. № 1. С. 108–110.
15. Варданян Г.Д., Аветисян Г.А., Джаноян Г.Дж. Врачебные ошибки: современное состояние проблемы // Медицинская наука Армении. 2019. Т. 59. № 4. С. 105–120.
16. Ерошина Т.А., Столяров Э.В. Проблема врачебной ошибки в свете учения о познании И. Канта // Личность в меняющемся мире: здоровье, адаптация, развитие. 2015. № 2. URL: http://humjournal.rzgmu.ru/upload-files/01_Eroshina_Stolyarov_2015_02.pdf (дата обращения: 14.01.2021).
17. Махамбетчин М.М. Врачебная ошибка и наказание несовместимы // Клиническая медицина. 2015. № 5. С. 72–76.
18. Ялалетдинова И.Р. Врачебная ошибка // Аллея науки. 2017. № 16. С. 686–689.
19. Дыбец А.А. Ответственность за врачебную ошибку // Наука через призму времени. 2017. № 8. С. 65–70.
20. Смирнов А.В. Врачебные ошибки в социальном и этическом измерении // Научно-медицинский вестник центрального Черноземья. 2015. № 60. С. 64–69.
21. Колоколов Г.Р. Врачебная ошибка и ее место в структуре неблагоприятных последствий лечения (ятрогений) // Вопрос современной юриспруденции. 2015. № 45–46. С. 74–78.
22. Кулькина И.В. Вопросы ответственности за врачебную ошибку // Сборник трудов конференции. 2015. С. 80–84.
23. Кирова Т.А. К вопросу об эффективности исполнения наказания в виде лишения права заниматься медицинской деятельностью // Медицинское право: теория и практика. 2015. № 1. С. 238–243.
24. Кунц Е.В. Проблемы отграничения преступного деяния врача и врачебной ошибки // Сборник трудов конференции. 2017. С. 92–95.
25. Савощикова Е.В. Причинение вреда жизни или здоровью пациента в порядке «врачебной ошибки» – понятие и классификация // Успехи современной науки и образования. 2016. № 12. С. 14–19.
26. Шмаров Л.А. Логический анализ понятия «медицинская ошибка» // Судебно-медицинская экспертиза. 2018. № 61. С. 61–63.
27. Нагорная И.И. Неосторожность медицинского работника при причинении вреда здоровью или смерти пациенту // Российский юридический журнал. 2017. № 4. С. 81–90.
28. Ерохина А.В., Доника А.Д. Современный контент автономии и ответственности в клинической медицине // Международный журнал экспериментального образования. 2017. № 14. С. 53–54.
29. Айвазян Ш.Г., Доника А.Д., Элланский Ю.Г. Общая врачебная практика как предмет исследования социологии медицины М.: Издательский дом Академии Естествознания, 2017. 116 с.
30. Асаев И.В. Врачебная ошибка в современной медицинской практике // Сборник трудов конференции. 2019. С. 334–338.
Врачебные ошибки и непрофессионализм медработников приводят к более чем 70 тыс. случаев осложнений каждый год, а случаи смерти бывают даже при использовании простых лекарств и медоборудования, начиная от неосторожного использования каталок и заканчивая ошибками во время операций [1]. По данным Всемирной организации здравоохранения ежегодно 0,7 % больных страдают от врачебного вмешательства. Также нельзя оставить без внимания тот факт, что на каждую отрасль медицины есть свой процент медицинских ошибок. Лидером в данном рейтинге являются хирургические вмешательства – 25 % [2]. В России статистика по данному вопросу не ведется. Это связано с тем, что в законодательстве нашей страны нет понятия «врачебная ошибка». Проблема весьма актуальна в современном мире, поскольку затрагивает не только сферу здравоохранения, но и правовой аспект как пациента, так и врача. Данное явление встречается повсеместно [3].
На основании литературных данных проанализировать структуру врачебных ошибок, а также выявить наиболее частые причины их возникновения.
Материалы и методы исследования
Проведен поиск в базах данных Pubmed, Web of Science, Scopus, eLibrary и академии Google, используя следующие ключевые слова: врачебные ошибки, причины врачебных ошибок, неправильный диагноз, полипрагмазия, медицина, диагностика. Исключены статьи с дублирующей информацией. Всего найдено 63 статьи, из них релевантных – 32 статьи.
Результаты исследования и их обсуждение
Как показывает практика, полностью избежать врачебных ошибок нельзя, но можно научиться сводить к минимуму их число и последствия [2]. Неизбежность врачебных ошибок определяется спецификой клинического мышления, заключающегося в отсутствии в нем однозначных решений, вследствие чего клинический диагноз может содержать определенную долю гипотезы [1, 2]. Многие авторы считают, что термин «врачебная ошибка» следует заменить на «невиновная ошибка». Однако с юридической точки зрения данные понятия не являются синонимами [4]. Наличие врачебных ошибок как феномена само по себе абсурдно, так как противоречит главному правилу всех медицинских работников – «не навреди» [5].
Врачебным ошибкам противостоит клинический опыт врача. Он формируется, к сожалению, только в течение многих лет по не изученным до настоящего времени законам [6, 7]. Клиническая медицина характеризуется недоразвитостью, которую можно объяснить недостаточным вниманием клиницистов и системы обучения врачебной профессии к теории диагностики. Знание патологии и владение теорией диагноза могут восполнить недостатки клинического опыта врача, предостеречь пациентов от многих ошибок [3]. Важно, что все люди разные, и конкретные клинические случаи должны рассматриваться с учетом основных клинических рекомендаций, а также дополнительных приказов по маршрутизации [7].
Чаще все же говорят об ошибках диагностики. К примеру, распознавание опухоли желудка или инфаркта миокарда достаточно определено, и это, в меньшей степени, относится к дефектам хирургического лечения, которые выявить относительно проще [8, 9]. С ошибками в лечении все гораздо сложнее. Исключая грубые дефекты, взгляды на лечение той или иной болезни у представителей различных школ отличаются. Это касается отношения к всевозможным методам, тактикам, рекомендациям применения или неприменения различных лекарств, диет, физиотерапии и т.д. [10]. Одни и те же болезни по-разному лечатся в разных странах и даже в разных клиниках одного и того же региона [11, 12]. Тем не менее заключение об ошибочном лечении возможно на основе обширных в стране установок. Любопытные данные обнаруживаются при анализе приема больных в поликлиниках [13]. Выявлены ошибки в диагностике и лечении у каждого третьего-пятого пациентов в разных группах болезни [14]. В стационарах, по тем же данным, эти ошибки обнаруживаются не реже, но они несколько иного характера. Так, в поликлиниках не всегда мотивированно заменяют один медикамент другим, а в стационарах наблюдается другая картина: назначенное лекарство могут давать со дня поступления и до самой выписки, хотя надобности в этом и нет [15].
Возникает вопрос: каковы же причины ошибок? Ответить на прямой вопрос довольно сложно. Здесь уместно вспомнить, что включает в себя весь лечебный процесс. Условно можно выделить четыре главных направления: диагностика основного заболевания, недооценка хронических сопутствующих заболеваний и осложнений, отсутствие преемственности в лечении больного и ошибки в самом лечении [16–18].
Таким образом, ошибка диагностики – это неспособность к концептуальному мышлению в распознавании конкретного заболевания, которая оборачивается хаотичным лечением. По существу, к этой группе можно отнести недооценку сопутствующих заболеваний и осложнений [19]. На фоне старения населения и хронизации многих заболеваний пациенты, страдающие только одним из заболеваний, встречаются все реже [20]. На сегодняшний день множественность болезней присуща не только больным пожилого и старческого возраста, но и многим молодым [21]. К сожалению, современная система подготовки врачей мало учитывает это обстоятельство, отсюда и нередкие случаи лечения, например, без учета уровня артериального давления, состояния печени, наличия сахарного диабета, состояния других органов и систем [22].
Недостаточная преемственность, как причина дефектов в лечении, отмечается в дублирующих системах территориальной и ведомственной медицины, но особенно между врачами разных специальностей [4]. При этом необходимо иметь в виду не только прямую, но и обратную связь. Например, много споров возникает в лечении язвенной болезни между хирургами и терапевтами: хирурги выступают за активные действия, а терапевты являются сторонниками выжидательной тактики. В результате резко увеличилось количество пациентов с перфорациями и кровотечением как осложнениями хронических язв [5]. Относится это и к преемственности лечения в поликлиниках после выписки больного из стационара [23]. Всем хорошо известен афоризм: кто хорошо диагностирует, тот хорошо лечит. Безусловно, правильно установленный диагноз – предпосылка «адекватного» лечения. Но и при распознанной болезни возможно её неправильное лечение.
Собственно, ошибки в лечении, как вообще врачебные ошибки, могут иметь в своей основе объективные и субъективные причины [7, 24]. Однако грань между ними относительна и не всегда отчетлива. К объективным факторам можно отнести отсутствие необходимых медикаментов, хотя и в этом случае могут оказываться субъективные обстоятельства.
Если при неправильной диагностике большой процент ошибок вызывается субъективными причинами, то при ошибочном лечении их удельный вес – подавляющий [24]. Обычно при этом всё сводят к врачебному незнанию, забывая о таких факторах, как особенности личности и мышления врача.
Исходная врачебная специальность во все времена несет в себе философскую нагрузку. Врач в определенной и достаточно большой мере является философом, так как в повседневной диагностической практике ему приходится решать вопросы, требующие владения аналитическим, пространственным и концептуальным мышлением [19, 22]. Поставив больному диагноз, врач лечит его и наблюдает за ним. Он всегда учитывает широкий круг неожиданностей, и это необходимо для защиты от врачебных ошибок.
Философский аспект в работе врача обнаруживается в следующих положениях: знании свойств, характерных для всех без исключения симптомов, синдромов и диагнозов; знании, что в медицине нет абсолютно специфических симптомов и синдромов, а диагноз в определенной степени является гипотезой [25]. Врач систематически занимается проверкой диагностических гипотез, выстраивает план дифференциального диагноза, размышляет далеко за пределами частной формы патологии, используя важнейшие законы логики, философии, общей патологии и в достаточной мере владеет ими в процессе размышления над клинической картиной [18]. Таким образом, данные факторы определяют содержательность творческой личности и творческого характера труда врача-клинициста. Это дает основание гордиться своей профессией, носящей на себе особую печать благородства. Именно этим, несмотря на трудности и ошибки, медицина привлекает молодых людей, наполненных жизненной силой служения людям и, конечно же, ожиданием достойной оценки обществом своего труда [26].
Корни незнания прежде всего в том, что высшая школа не учит будущих врачей систематически учиться. Усовершенствование — это прежде всего самоусовершенствование. Молодой специалист переоценивает только что полученные знания, врач со стажем – свой опыт. И тот и другой забывают, что информация имеет неодолимую «привычку» устаревать [16].
Личность врача в лечебном процессе трудно переоценить. Слабость синтетического мышления является одной из причин полипрагмазии и преимущественно симптоматического лечения [27]. Неуверенность приводит к отсутствию динамичности в понимании болезненного процесса, что в свою очередь приводит к длительному неэффективному лечению. Между тем, помимо знания и понимания всего комплекса взаимоотношений, необходимо уметь подстраиваться под психологическое состояние пациента, учитывать разные аспекты его состояния здоровья, возраста, пола и т.д. К слову сказать, именно это, по высказыванию С.Н. Боткина, занимает важное место в системе подготовки врача [28].
Огорчает слабое понимание некоторыми врачами (особенно узких специальностей) важности комплексного подхода в лечении пациента. Порой врачи лечат только заболевание, забывая, что перед ними живой человек. Именно комплексный подход к здоровью пациента поможет избежать такого распространенного явления, как полипрагмазия [29]. Тенденция такова, что большинство врачей упускают из вида диетотерапию, реабилитацию, физическую активность человека, хотя все эти направления терапии являются важным составляющим общего здоровья населения. Диету обычно упрощают, сводя все, независимо от болезни, к запрету острых, жареных и жирных блюд, в итоге – не есть ничего вкусного. То же самое можно отметить и в применении физиотерапии. Она чаще применяется при болезнях опорно-двигательного аппарата и крайне редко в кардиологии, гастроэнтерологии, пульмонологии. Забывают терапевты и хирурги о лечебной физкультуре, санаторно-курортном лечении, как профилактике многих заболеваний, а ведь именно грамотный подход к профилактике позволяет избежать хронизации процесса, что, в свою очередь, также является пусть не халатным обращением, но совершенно точно упущением со стороны медицинских работников.
На сегодня нужно отметить, что имеется много ошибок в фармакотерапии. Никак не прививается разумное начало: где можно лечить без лекарств, лучше их не использовать [30]. Особенно распространена полипрагмазия, увеличение частоты функциональных расстройств нервной системы. Больные обращаются к нескольким врачам, получая от них различные рекомендации.
Неудовлетворительно знают терапевты, хирурги и другие специалисты диапазоны дозировки лекарств, их совместимость, побочные эффекты, противопоказания, особенности применения у людей пожилого возраста, беременных и детей [27]. Не случайно в наше время заговорили о все более опасной терапии. Хотелось бы еще отметить несомненные успехи анестезиологии и реаниматологии, которые порождают у отдельных врачей, чаще хирургов, эйфорическую веру в действенность оперативного вмешательства как такового, без учета фона, на котором оно проводится. К сожалению, даже при отсутствии ургентности приглашают консультанта только после проведенной операции, когда наступают осложнения. Умирает такой больной не от операции, которая технически проведена безупречно, а от болезни внутренних органов, состоянию которых не придали должного значения.
Нельзя не затронуть тот момент, когда лечение задерживается по вине других специалистов и вмешиваться приходится уже по жизненным показаниям [23]. Нет надобности доказывать, что прогноз при этом ухудшается или оказывается неблагоприятным.
Заключение
Как же уменьшить число ошибок при лечении? Прежде всего, этой проблеме нужно уделить больше внимания при повышении квалификации врачей. В медицине, как вообще в жизни, негативные примеры педагогически более конструктивны, чем позитивные. Как отметил А.Ф. Билибин, хороший врач отличается от плохого тем, что первый знает, как не надо лечить.
Таким образом, при обсуждении общих принципов лечения и допускаемых при этом ошибок следует учитывать влияние специализации, стремление к усовершенствованию, что должно помочь врачу и начинающему, и опытному противостоять врачебным ошибкам, а также уменьшить негативное влияние неизбежных врачебных ошибок на здоровье пациентов.
Библиографическая ссылка
Томнюк Н.Д., Мунин А.М., Брюханов Н.Е., Гапоненко В.О., Данилина Е.П. ВРАЧЕБНЫЕ ОШИБКИ И ИХ ПРИЧИНЫ // Международный журнал прикладных и фундаментальных исследований. – 2022. – № 1.
– С. 51-55;
URL: https://applied-research.ru/ru/article/view?id=13345 (дата обращения: 06.06.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Согласно И.В. Давыдовскому, «врачебные ошибки – род добросовестных заблуждений врача в его суждениях и действиях при исполнении им тех или иных специальных врачебных обязанностей». Сегодня врачебная ошибка трактуется как неправильные действия или бездействие врача при исполнении им своих профессиональных обязанностей, не являющиеся следствием его недобросовестности и не содержащие состава преступления или признаков проступка.
Согласно И.В. Давыдовскому, «врачебные ошибки – род добросовестных заблуждений врача в его суждениях и действиях при исполнении им тех или иных специальных врачебных обязанностей». Сегодня врачебная ошибка трактуется как неправильные действия или бездействие врача при исполнении им своих профессиональных обязанностей, не являющиеся следствием его недобросовестности и не содержащие состава преступления или признаков проступка.
Врачебные ошибки могут быть нескольких видов. 1. Диагностические, т.е. связанные с постановкой диагноза. 2. Лечебно–тактические: сюда входят ошибки в выборе методов исследования и в оценке их результатов. 3. Лечебно–технические: это неполное обследование больного и ошибки диагностических или лечебных манипуляций. 4. Организационные: сюда включаются неправильная организация рабочего места и лечебного процесса. 5. Ошибки ведения медицинской документации. 6. Ошибки поведения медицинского персонала.
Практически все виды вышеперечисленных ошибок совершаются врачом на различных этапах курации больных внебольничной пневмонией (ВП) – заболеванием потенциально курабельным, но тем не менее являющимся причиной летального исхода у 5–30% заболевших. По данным ВОЗ, пневмония занимает 4–е место в структуре причин смертности. В США ежегодно регистрируют от 5 до 6 млн случаев этого заболевания у взрослых. По данным официальной статистики по РФ, формирующейся на основании анализа отчетов лечебных учреждений, заболеваемость ВП среди взрослых несколько превышает 400 тыс. случаев, что скорее всего значительно ниже реальной заболеваемости. Согласно расчетным данным, ежегодно в РФ возникает не менее 1,5 млн случаев ВП, хотя вполне вероятно, что это тоже далеко от истинной ситуации.
Основные ошибки ведения пациентов с пневмонией могут быть сведены к следующим:
– диагностика и верификация пневмонии;
– оценка тяжести заболевания;
– выбор антибактериального препарата;
– оценка эффективности назначенного антибактериального препарата;
– коррекция антибактериальной терапии;
– длительность антибактериальной терапии;
– полипрагмазия при лечении больных пневмонией.
Диагностика и верификация пневмонии
Уже при первом контакте с больным врача подстерегают опасности совершения ошибок, связанных с диагностикой пневмонии в качестве основной нозологической формы. По мнению академика РАМН проф. А.Г. Чучалина, «процент врачебных ошибок в России очень высок, более 30%. Так, например, из 1,5 млн заболеваний пневмонией диагностируется не более 500 тыс. Причин тому несколько, в том числе и полное отсутствие в стране системы контроля качества оказания врачебной помощи».
Диагностика ВП основывается на умении врача своевременно выявлять и правильно трактовать ряд признаков, являющихся критериями и составляющих так называемый золотой стандарт диагностики ВП – кашель, лихорадка (свыше 3 суток), клинические признаки легочного инфильтрата, лейкоцитоз, рентгенологические признаки легочного инфильтрата. Поскольку последние два признака не могут быть оценены при первичном осмотре, то, по мнению экспертов Британского торакального общества, для своевременной диагностики ВП может быть достаточно трех других признаков. Несмотря на, казалось бы, однозначность и доступность вышеуказанных диагностических критериев диагностика ВП, прежде всего в системе первичного звена (врач–терапевт), остается в настоящее время несовершенной. Около 30% случаев пневмонии диагностируются поздно или вообще не диагностируются. Причины поздней или ошибочной диагностики ВП можно условно разделить на объективные и субъективные. Так, несвоевременное обращение больного к врачу в силу различных причин может быть одной из причин поздней диагностики. С другой стороны, возможно атипичное течение пневмонии, при котором на первый план выступает внелегочная симптоматика, признаки декомпенсации сопутствующей патологии (сердечная недостаточность, сахарный диабет и др.). Такие ситуации нередко встречаются у лиц пожилого и старческого возраста, а также у больных, страдающих различными хроническими заболеваниями. Однако основным источником ошибок в диагностике ВП является недостаточная компетентность врача, которая сказывается в несовершенстве умения и навыков выявления клинических признаков (перкуторных, аускультативных) легочного инфильтрата, неправильной трактовке выявленных симптомов, затянувшемся обследовании больного. Основными дифференциально–диагностическими проблемами остаются заболевания с синдромно сходной симптоматикой (туберкулез, опухолевые заболевания, пневмониты неинфекционной природы, интерстициальные заболевания легких, ТЭЛА и некоторые другие). Невыполнение рекомендаций, возведенных в ранг стандартов диагностики пневмонии, само по себе считается ошибкой (лечебно–технические ошибки в виде неполного обследования больного по И.В. Давыдовскому). К таким диагностическим стандартам относится рентгенологическое исследование грудной клетки у больных с подозрением на пневмонию до начала лечения. Между тем анализ качества диагностики пневмонии в различных регионах России свидетельствует о том, что данное исследование проводилось лишь у незначительного количества больных до начала антибактериальной терапии (АТ) [1]. К этой же категории ошибок на этапе диагностики заболевания относится отсутствие бактериологического исследования мокроты и крови у госпитализированных больных пневмонией.
Таким образом, врачи не всегда следуют имеющимся клиническим рекомендациям по диагностике пневмонии, что может быть обусловлено недостаточным знакомством или вообще незнанием и игнорированием таковых.
Оценка тяжести ВП и принятие решения о месте лечения больного
Ошибки в определении тяжести ВП не позволяют адекватно оценить прогноз заболевания у больного и обосновать тактику лечения. Прежде всего, тяжесть пневмонии определяет место пребывания пациента с ВП (амбулаторное или стационарное лечение). Более того, в случае необходимости госпитализации степень тяжести заболевания позволяет врачу принять решение о переводе больного в ОРИТ. Общепринятыми показаниями для госпитализации больных ВП являются наличие дыхательной недостаточности, декомпенсация сопутствующей патологии (сердечная недостаточность, сахарный диабет и др.), невозможность обеспечить адекватное лечение и уход в домашних условиях
Тяжесть пневмонии является одним из клинических ориентиров для выбора антибактериального препарата (АП), адекватного данной ситуации. Практически все рекомендации по антибактериальной терапии ВП приводятся с учетом тяжести течения заболевания.
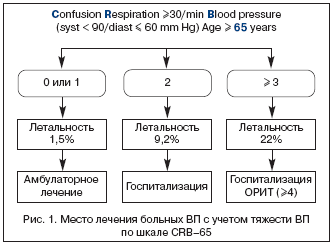
Предложены различные системы–шкалы, позволяющие оценить тяжесть пневмонии (РОRT, PSI, CURB, CURB–65). Некоторые шкалы громоздки, трудны для быстрой оценки и принятия решения. Наиболее практически приемлемой для оценки тяжести ВП можно считать шкалу СURB–65 (Confusion – спутанность, Urea – уровень мочевины в крови, Respiration – число дыханий/мин. – >30/мин., Blood pressure – артериальное давление: систолическое ≤90 мм рт. ст., диастолическое ≤60 мм рт. ст. Age >65 лет), однако она требует определения показателя мочевины в крови, что практически малореально в условиях первичного врачебного звена. С учетом этого можно использовать шкалу CRB–65, позволяющую прогнозировать летальность и, следовательно, определять показания к госпитализации либо в общетерапевтические отделения, либо в ОРИТ (рис. 1).
Антибактериальная терапия внебольничной пневмонии
Пожалуй, на этапе принятия решения о назначении АТ больным пневмонией совершается наибольшее число ошибок, касающихся различных аспектов АТ. К таким ошибкам относятся:
– своевременность начала АТ;
– выбор АП (доза, режим дозирования, путь введения и др.);
– оценка первоначальной эффективности АП;
– необходимость коррекции АТ;
– длительность АТ.
Сроки начала АТ пневмонии являются одним из факторов, влияющих на конечные результаты лечения. Особенно важным является как можно более раннее назначение АП больным пожилого и старческого возраста в связи с более тяжелым течением пневмонии и худшим прогнозом. Показано, что смертность в первые 30 дней среди больных тяжелой пневмонией в возрасте старше 65 лет, у которых АТ была начата в первые 8 ч с момента поступления, была значительно ниже по сравнению с больными, которым антибиотик назначался в более поздние сроки [2]. В другом исследовании отмечено значительное снижение смертности среди больных пневмонией, госпитализированных в отделение интенсивной терапии, у которых АТ начиналась в течение 4 ч с момента поступления по сравнении с более поздним началом лечения [3]
Несвоевременное начало АТ у госпитализированных больных ВП было отмечено при анализе качества ведения больных ВП в некоторых регионах России [1].
Выбор АП. Наиболее важным и ответственным решением, от которого во многом зависит эффективность лечения и исход заболевания, является выбор первоначального АП.
Между тем обращает на себя внимание частое несоответствие стартового АП принятым клиническим рекомендациям, составляющее, по некоторым данным, 22,8%, а также недостаточная суточная доза АП (18,6%) или неадекватный режим дозирования (5,6%) [4]. По данным НИИ АХ СГМУ (2007), у 85% больных тяжелой ВП стартовый АП не соответствовал клиническим рекомендациям, внутривенное введение АП назначалось только в 59% случаев, а у большинства пациентов (68%) АТ проводилась в режиме монотерапии. Несмотря на достаточную осведомленность врачей о препаратах выбора при лечении ВП в реальной амбулаторной практике назначение АП не всегда соответствует современным рекомендациям (высокая частота назначения ципрофлоксацина, цефазолина, парентеральных цефалоспоринов III поколения, «увлечение» макролидами в ущерб b–лактамам). Если для врача основными критериями выбора АП является эффективность и удобный режим приема, то для пациентов это эффективность и возможность перорального приема [1].
Ошибочным следует считать назначение больным ВП следующих АП:
• цефалоспорины I поколения;
• аминогликозиды (гентамицин);
• ранние фторхинолоны (ципрофлоксацин);
• тетрациклины (высокий уровень устойчивости);
• ко–тримоксазол (высокий уровень устойчивости, побочные эффекты);
• ампициллин внутрь (низкая биодоступность);
• ампиокс;
• клиндамицин.
Тем не менее, по данным Л.В. Юдиной [4], цефалоспорины I поколения при лечении ВП назначались 12,4% больным, фторхинолоны II поколения (главным образом ципрофлоксацин) – 17,4%, аминогликозиды – 7,4%, ко–тримоксазол – 6,6%, рифампицин и доксициклин – по 4,1%, линкомицин – 1,7%
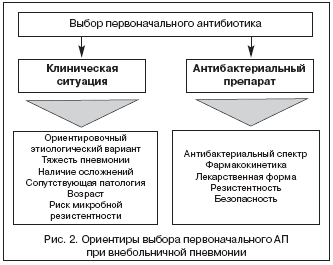
В подавляющем большинстве случаев врач принимает решение о выборе первоначального антибиотика, не имея данных о характере возбудителя пневмонии, а зачастую и перспектив получения таких данных. С учетом этого АТ носит не целенаправленный, а эмпирический характер, в чем должен отдавать себе отчет врач, курирующий больного ВП. В реальной клинической практике выбор первоначального АП для лечения больных ВП должен определяться, с одной стороны, клинической ситуацией, а с другой – свойствами самого АП (рис. 2).
При амбулаторном ведении больных ВП, согласно рекомендациям Российского респираторного общества, следует выделять две группы пациентов:
1–я группа – больные в возрасте до 60 лет без сопутствующей патологии;
2–я группа – больные старше 60 лет с наличием различной сопутствующей патологии (ХОБЛ, сахарный диабет, хроническая алкогольная интоксикация и др.), которая с одной стороны может определять этиологический вариант (риск наличия грамотрицательной флоры) ВП, а с другой – прогноз заболевания. У больных этой группы выше риск антибиотикорезистентности микроорганизмов (пенициллинорезистентность S. pneumoniae, выработка b–лактамаз грамнегативными микроорганизмами).
Больным 1–й группы рекомендовано назначение внутрь амоксициллина или макролидов с оптимальной фармакокинетикой (азитромицин, кларитромицин). Макролиды предпочтительнее при непереносимости β–лактамных антибиотиков или при подозрении на ВП, вызванную атипичными микроорганизмами (микоплазма, хламидия). В качестве альтернативных АП у этой группы больных возможно назначение внутрь респираторных фторхинолонов (Таваник, моксифлоксацин, гемифлоксацин). Несмотря на неактивность аминопенициллинов в отношении атипичных возбудителей, клинические исследования не выявили различия в эффективности между аминопенициллинами, различными макролидами и респираторными фторхинолонами [5].
Больным 2–й группы также рекомендуется АТ внутрь с использованием защищенных пенициллинов (амоксициллин/клавуланат, амоксициллин/сульбактам), комбинация защищенных пенициллинов с макролидами или респираторные фторхинолоны в режиме монотерапии. Преимущество парентерального введения АП в амбулаторном лечении ВП не доказано.
Госпитализированным больным с более тяжелым течением заболевания следует назначать АП парентерально. Общепринято применение β–лактамов (амоксициллин, защищенные пенициллины, цефалоспорины II–III поколений) в сочетании с макролидами (азитромицин, кларитромицин). Летальность при внебольничных пневмониях, особенно среди больных пожилого возраста, ниже при назначении комбинированной терапии цефалоспоринами II–III поколения в сочетании с макролидами по сравнению с монотерапией цефалоспоринами III поколения. Доказано, что комбинированная АТ β–лактамами и макролидами улучшает прогноз больных ВП, сокращает сроки пребывания в стационаре, что делает оправданной подобную комбинацию [6]. Альтернативными АП могут быть респираторные фторхинолоны (левофлоксацин – Таваник, моксифлоксацин). Имеются данные о том, что Таваник в режиме монотерапии оказывает клинический и бактериологический эффект, сравнимый с комбинацией β–лактамов и макролидов [7–9].
В одном из последних метаанализов сравнивалась эффективность комбинированной АТ β–лактамами и макролидами с респираторными фторхинолонами (Таваник) в режиме монотерапии [10]. Анализу были подвергнуты результаты 23 рандомизированных контролируемых исследований, включивших 7885 больных. По результатам проведенного метаанализа было установлена более высокая клиническая эффективность респираторных фторхинолонов по сравнению с комбинированной АТ больных тяжелой ВП. В то же время при лечении пациентов с нетяжелой пневмонией респираторные фторхинолоны не имели преимуществ перед комбинированной АТ. Если у госпитализированных больных (тяжелая ВП) при приеме респираторных фторхинолонов внутрь не отмечено различий между двумя исследуемыми группами, то при внутривенном введении респираторные фторхинолоны оказывали более выраженный клинический и бактериологический эффект по сравнению с комбинацией β–лактамов и макролидов. Кроме того, по результатам метаанализа, побочные эффекты, особенно со стороны желудочно–кишечного тракта, регистрировались достоверно реже. Следует отметить, что в большинстве исследований, включенных в метаанализ, левофлоксацин (Таваник) применялся в суточной дозе 500 мг.
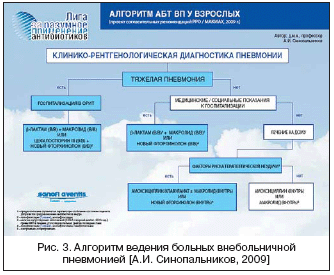
На рисунке 3 представлен алгоритм АТ больных ВП в соответствии с последними рекомендациями Российского респираторного общества и МАКМАХ.
Дозирование АП. Нередко встречаются ошибки в выборе дозы назначенного АП без учета тяжести пневмонии. В недостаточной суточной дозе АП назначался у 18,6% больных ВП [11].
Стандартные дозы β–лактамов и других АП у больных тяжелой ВП могут оказаться недостаточно эффективными. Наличие признаков сепсиса и септического шока при тяжелой ВП требует назначения более высоких доз β–лактамов (амоксициллин/клавуланат 1,2–2,4 г 2–3 раза/сут.; цефотаксим 2–3 г 2–3 раза/сут.) или Таваника (500 мг/сут.). При тяжелой ВП дозирование АП имеет свои особенности в отношении как суточных доз, так и кратности введения. Предпочтительным путем введения АП у данной категории пациентов является внутривенное введение.
Путь введения АП определяется многими факторами, в том числе тяжестью пневмонии, состоянием больного, фармакокинетической характеристикой АП и др. Если в целом ряде ситуаций при инфекциях нижних дыхательных путей парентеральный путь введения не имеет альтернативы (нарушение сознания, стволовые расстройства с нарушением глотания, патология кишечника и др.), то в остальных случаях парентеральная АТ требует определенных показаний и должна быть обоснованной, а не произвольной. При достижении клинического эффекта от парентеральной АТ рекомендуется переход на оральную форму того же или сходного по антимикробному спектру другого антибиотика (ступенчатая терапия). Критериями для перехода с парентерального на оральный путь введения антибиотиков следует считать нормальные показатели температуры на протяжении 2–кратного измерения за последние 16 ч, нормальное количество лейкоцитов или тенденция к нормализации, субъективное улучшение (уменьшение кашля, одышки), стабилизация показателей дыхания и гемодинамики, отсутствие признаков нарушения всасывания [12]. Оптимальными сроками перехода с парентеральной на оральную терапию являются 48–72 ч. Для обеспечения комплайентности следует отдавать предпочтение антибиотикам с высокой биодоступностью и удобным режимом дозирования (1–2 раза/сут.). Таким требованиям отвечают современные респираторные фторхинолоны (Таваник, моксифлоксацин).
В то же время ошибочным является назначение АП внутрь с целью «облегчить и упростить» лечение как для больного, так и для среднего медперсонала без учета конкретной клинической ситуации и фармакокинетики АП. У больных с тяжелой пневмонией это может стать одной из причин недостаточного эффекта или вообще неэффективности лечения. Не следует назначать АП внутрь при тяжелых пневмониях, особенно препараты с низкой биодоступностью (ампициллин, цефуроксим аксетил), что не позволяет достигать оптимальной концентрации АП в крови. В то же время у больных нетяжелой ВП при отсутствии осложнений и фоновой патологии допустима оральная АТ. В подобных ситуациях парентеральный путь введения АП оказывается не только необоснованным, но и более дорогостоящим.
Оценка эффективности первоначального АП. При амбулаторном ведении больного ВП обязательной является оценка эффективности и переносимости назначенного АП (правило второго визита) через 48–72 ч. АТ внебольничной пневмонии следует считать неэффективной, если отсутствуют признаки клинической стабилизации, которыми считаются:
– температура – < 37,8 °С
– ЧСС <100 уд./ мин.
– систолическое АД >90 мм рт. ст.
– ЧД < 24 /мин.
– Sa02 > 90%
При анализе ведения больных ВП приходится нередко сталкиваться с такими ошибками, когда больной продолжает получать назначенный АП в течение недели и более, несмотря на отсутствие очевидного клинического эффекта. Необоснованно длительная АТ при отсутствии эффекта и необходимость смены АП наблюдалась у 20,6% [11]. Ошибочность подобной практики имеет немало негативных последствий. Во–первых, затягивается назначение другого, более адекватного АП, что способствует прогрессированию легочного воспаления (особенно важно при тяжелых пневмониях, у больных с сопутствующей патологией), развитию осложнений, удлинению сроков лечения. Кроме того, повышается риск возникновения побочных (токсических) эффектов АТ, развития антибиотикорезистентности. Не следует игнорировать и значение негативного влияния неэффективности проводимой терапии на больного и его родственников, влекущего за собой утрату доверия к врачу и потерю комплайенса. Очевидна и неэкономичность такой ошибочной тактики АТ (напрасный расход неэффективного АП, задержка пребывания больного в стационаре, дополнительные затраты на лечение токсических эффектов и др.).
При отсутствии эффекта в указанные сроки следует пересмотреть тактику АТ (замена амоксициллина на Таваник или добавление последнего к β–лактамному АП) или решить вопрос о госпитализации пациента.
Коррекция АТ. Наряду с серией ошибок при оценке эффективности АП встречаются ошибки при коррекции АТ, т.е. смене одного АП на другой. При отсутствии данных микробиологического исследования принцип выбора АП остается тем же самым, т.е. ориентировка на клиническую ситуацию с учетом, однако, неэффективности первоначального АП и других дополнительных признаков. Отсутствие эффекта от первоначального АП в известной степени должно быть дополнительным ориентиром, позволяющим обосновать выбор второго АП. Так, отсутствие эффекта от β–лактамных АП (пенициллины, цефалоспорины) у больного ВП позволяет предполагать или делает более вероятным предположение о легионелезной или микоплазменной пневмонии (с учетом, разумеется, других признаков). В свою очередь, это делает обоснованным назначение АП из группы макролидов (азитромицин, кларитромицин и др.) или респираторных фторхинолонов (Таваник, моксифлоксацин).
Во избежание ошибок при коррекции АТ следует иметь в виду возможные причины неэффективности АП, к которым относятся:
– неправильный диагноз (туберкулез, опухоль, отек легких и др.);
– наличие осложнений (легочные, внелегочные);
– тяжелая сопутствующая и фоновая патология;
– неадекватный первоначальный АП;
– неадекватный режим дозирования АП;
– антибиотикорезистентность;
– поздно начатая АТ.
Длительность АТ. По различным данным, необоснованно длительная антибиотикотерапия проводится у 11,5% [11]. Согласно рекомендациям IDSA/ATS (2007), больной ВП должен лечиться как минимум в течение 5 дней (уровень доказательности I), лихорадка должна стойко отсутствовать в течение 48–72 ч, при этом не должно быть более 1 признака клинической нестабильности (уровень доказательности II). При высокой вероятности «атипичной» пневмонии рекомендуется более продолжительная АТ, до 14 дней, хотя имеются данные об эффективности и более коротких курсов в подобных клинико–эпидемиологических ситуациях. Наличие таких признаков, как астения, субфебрилитет, неполное рентгенологическое разрешение пневмонии, отсутствие полного рентгенологического разрешения пневмонии и нормализации показателей СОЭ не должны являться показанием для продолжения АТ и тем более для назначения другого АП.
Полипрагмазия. Среди большинства врачей укоренилось ошибочное мнение о необходимости назначения больным ВП наряду с АП различных лекарственных средств (антигистаминные, иммуномодуляторы, витамины, НПВП, противогрибковые препараты и др.). Подобная полипрагмазия не имеет достаточной доказательной основы, а только лишь удорожает лечение и повышает риск побочных эффектов лекарственного лечения.
Так, например, одной из распространенных ошибок при проведении АТ пневмонии является назначение одновременно с АП противогрибковых средств с целью как профилактики грибковых осложнений, так и «лечения» кандидоза в случаях обнаружения в полости рта грибков из рода Сandida. Обычно назначается нистатин внутрь, что трудно объяснимо с позиций его фармакокинетики: этот АП обладает весьма низкой биодоступностью и практически не всасывается из ЖКТ. Действие нистатина в основном местное. Кроме того, врач при назначении нистатина ориентируется лишь на данные микробиологического исследования и не учитывает наличие или отсутствие симптомов кандидоза и факторов риска развития грибковой инфекции (тяжелый иммунодефицит и др.). В свое время Б.Е. Вотчал писал: «…кандидамикоз – это не грибки, а болезнь, т.е. должны быть не только грибки в мазке, но и симптомы кандидамикоза».
Учет различных клинических ситуаций. В повседневной клинической практике при назначении любого медикаментозного средства, в том числе и АП, приходиться учитывать многочисленные факторы конкретной клинической ситуации (возраст, сопутствующая патология, прием других медикаментов и т.д.), определяющей тактику АТ и ее особенности. Недоучет всех факторов и неадекватная оценка особенностей данной ситуации влечет за собой ошибки в АТ, наиболее часто встречающиеся при следующих ситуациях:
• возраст больных (дети, старики);
• беременность;
• тяжелая сопутствующая патология с функциональными нарушениями различных органов и систем;
• медикаментозная терапия сопутствующих заболеваний;
• аллергические реакции на различные АП.
Ошибочно назначение беременным фторхинолонов, клиндамицина, метронидазола для лечения пневмонии. Кроме того, с осторожностью должны назначаться аминогликозиды, ванкомицин, имипенем.
Наличие сопутствующей патологии в ряде случаев создает сложности в проведении АТ, что может приводить и к ошибкам в выборе АП, его дозировки, путях введения, длительности АТ и т.д. При этом в основе ошибок может лежать либо невыявление сопутствующей патологии, либо ее недооценка в отношении токсического влияния АП, либо, наконец, недостаточное знание фармакокинетических особенностей выбранного АП. При наличии у больного почечной недостаточности следует отдавать предпочтение выбору АП с преимущественно внепочечным выведением (цефоперазон) или с двойным путем элиминации (ципрофлоксацин). Ошибочно назначение потенциально нефротоксичных АП (аминогликозиты, карбапенемы) без корректировки дозы у больных с сопутствующей почечной недостаточностью. Опасно также в подобных ситуациях сочетание АП, обладающих нефротоксическими свойствами (аминогликозиды и цефалоспорины, за исключением цефоперазона).
Особенно следует учитывать наличие сопутствующей, нередко множественной патологии с функциональными нарушениями органов и систем у больных пожилого и старческого возраста. Возрастное снижение показателей клубочковой фильтрации наряду с высокой частотой нефроангиосклероза у пожилых должны быть одним из факторов, влияющих на выбор АП, что, к сожалению, не всегда учитывается в клинической практике.
При наличии достоверно установленной гиперчувствительности к пенициллину ошибочно назначение других b–лактамных АП (цефалоспорины, карбаменемы). Альтернативными АП могут быть фторхинолоны, макролиды. Однако следует иметь в виду, что нередко за «аллергию на антибиотики» принимаются реакции другого происхождения (сосудистые, вегетативные и др.), в связи с чем следует критически оценивать указания больных на такую «непереносимость» и более тщательно анализировать имеющуюся ситуацию. Вместе с тем опасны внутрикожные пробы на АП, поскольку существует такая же опасность тяжелых анафилактических реакций.
По данным исследования С.А. Рачиной и соавт. [1] об индикаторах качества ведения больных ВП, основные ошибки ведения госпитализированных больных ВП сводятся к следующим:
• рентгенологическое исследование позже 24 ч с момента поступления;
• отсутствие бактериологического исследования мокроты и крови (при тяжелых ВП) до назначения АП;
• задержка начала АТ более 8 ч с момента верификации диагноза;
• несоответствие режима АТ национальным рекомендациям;
• недостаточное использование режима ступенчатой терапии;
• отсутствие профилактики у пациентов из группы риска.
Современная ситуация, свидетельствующая об ошибках диагностики и ведения больных ВП, обусловлена многими причинами, и прежде всего недостаточным следованием клиническим рекомендациям (КР). Основными барьерами на пути внедрения КР по ведению больных ВП в практику врача–терапевта являются следующие [13]:
• недостаточная осведомленность врачей о существовании КР;
• недостаточное знакомство и знания КР;
• консервативность клинического менталитета врача;
• отсутствие у врачей мотивации;
• невозможность контроля преимущества следования КР в лечении больных ВП;
• неуверенность в улучшении исходов ВП в случаях следования КР.
В то же время следование КР способствуют повышению эффективности лечения и благоприятному исходу заболевания, а также уменьшают риск принятия ошибочных решений при ведении больных ВП. Имеются доказательные данные о том, что, если врач следует клиническим рекомендациям, доля неэффективной терапии уменьшается на 35–40%, а вероятность летального исхода – на 45% [14]. Таким образом, основными реальными путями, которые позволят избежать или по крайней мере минимизировать ошибки ведения больных ВП является строгое следование КР. С учетом этого первоочередной задачей органов здравоохранения и постдипломного обучения следует считать внедрение КР в практику врачей первичного звена здравоохранения, и прежде всего врачей–терапевтов [15].
Невролог Плужникова Майя Николаевна расскажет нам какие врачебные ошибки встречаются в неврологии.
Казалось бы, здорово, но погодите радоваться: из-за того, что врачи продолжают их «обнаруживать», настоящие проблемы так и не получают должного внимания. Поэтому в этой статье мы решили рассмотреть типичные ошибки при постановке диагноза, а также объяснить, почему так происходит и что делать пациенту.
С какими заболеваниями неврологи ошибаются чаще всего
Таких заболеваний достаточно много. Пожалуй, одним из самых проблемных можно назвать мигрень. Что только не диагностируют вместо нее: один врач обнаруживает несуществующую вегето-сосудистую дистонию, а другой списывает приступы головной боли на остеохондроз шейного отдела, из-за которого якобы сдавливаются отдельные нервы. В чем же проблема с мигренью и что делает ее такой сложной для диагностики? Причин на самом деле несколько.
С одной стороны, мигрень часто меняет свой характер в зависимости от времени года или, например, возраста человека. Еще она мимикрирует под хроническую цефалгию, то есть головную боль, которая не носит приступообразного характера.
С другой стороны, причиной бывают неправильно или неточно сформулированные вопросы со стороны врача. Например, при мигрени иногда проявляется светобоязнь, и это один из важных диагностических признаков. Однако пациент может это так для себя не формулировать, и если врач напрямую задаст вопрос о том, есть ли у него светобоязнь, то получит отрицательный ответ. При этом на вопрос, усиливается ли головная боль при работе за компьютером, тот же пациент ответит утвердительно, а это и есть проявление светобоязни.

Говоря об ошибках при постановке диагноза в неврологии, нельзя не вспомнить фибромиалгию.
Это, образно выражаясь, заболевание-призрак: все о ней слышали, но не каждый умеет ее диагностировать. Она представляет собой хроническое расстройство, сопровождающееся тугоподвижностью мышечно-суставного аппарата и болевым синдромом. Специальных лабораторных тестов для определения фибромиалгии нет, а ее диагностические признаки довольно смазаны [1].
Причины болей в мышцах бывают самыми разными, от травм до аутоиммунных заболеваний, и из-за особенностей клинической картины поставить фибромиалгию удается разве что методом исключения. Поэтому сложность здесь состоит в том, что врачу приходится исключить ревматоидный артрит и другие варианты и при этом не свалиться в псевдодиагнозы. Если это происходит, обычно из-за поверхностной диагностики и неопытности, то какой-то невролог может сказать, что это «психосоматика», появившаяся якобы из-за продолжительного стресса.
Еще неврологи часто неверно определяют аутизм и, вместо того чтобы направить ребенка к детскому психиатру, ставят минимальную мозговую дисфункцию. Кстати, сами психиатры иногда ставят вместо аутизма вялотекущую шизофрению. При этом ни вялотекущая шизофрения, ни минимальная мозговая дисфункция не признаются современной медициной как реально существующие заболевания.
Также достается синдрому дефицита внимания и гиперактивности: его неверно определяют, а то и вовсе пропускают, не только у детей, но и у взрослых пациентов.
Причины постановки неправильного диагноза
Существует несколько причин, почему неврологи находят несуществующие заболевания.
Во-первых, не все врачи стремятся развиваться профессионально и идти в ногу со временем, и здесь ситуация, увы, не уникальная. Например, у многих врачей в государственных поликлиниках просто не хватает свободного времени, чтобы отслеживать все изменения в своей сфере. В результате получается, что проходят годы, медицина как наука пополняется новыми знаниями, а они по-прежнему пользуются устаревшей терминологией. По сути это как если бы врач туберкулезного диспансера пользовался термином «чахотка», а кардиолог вместо стенокардии диагностировал бы «грудную жабу». Сейчас, когда весь мир и в том числе Россия переходят на новую версию Международной классификации болезней МКБ-11, неправильно поставленных диагнозов можно ожидать еще больше.
Во-вторых, некоторые диагнозы можно назвать «коммерческими». Например, такие, после которых пациенту предлагают приходить на капельницы, которые назначают целым курсом. Стоит ли объяснять, что за каждую капельницу с каким-нибудь ноотропом, чья эффективность не доказана, придется платить. Вреда от такого лечения, возможно, не будет, но и пользы никакой, а еще придется потратиться. Или же больному назначают дополнительные исследования — разумеется в той же клинике. В профессиональном сообществе известны случаи, когда клиника N устанавливала своим сотрудникам своего рода KPI: сколько бесполезных физиотерапевтических процедур назначить, скольких пациентов отправить на ненужное МРТ и так далее.
Наконец, третья причина — недо- и гипердиагностика. И то и другое в конечном счете происходит от недостатка сведений о состоянии современной медицины, а гипердиагностика часто является производным от чисто коммерческого подхода к оказанию медицинских услуг. Это значит, что медицинский центр с агрессивным маркетингом может оказаться местом, очень далеким от принципов доказательной медицины.
Несуществующие диагнозы в неврологии
Остеохондроз
Термин «остеохондроз позвоночника» был предложен еще в 1935 году и обозначал семейное ортопедическое заболевание суставов, которое встречается у детей и некоторых животных, например у свиней и собак [2]. Оно связано с нарушением кровоснабжения кости, обычно в области эпифиза, то есть того закругленного конца, который есть у трубчатых костей в месте, где формируется сустав. Получается, что с точки зрения анатомии понятие «остеохондроз» не применимо к позвонкам, так как их строение слишком сильно отличается от строения трубчатой кости.
В российской же медицине остеохондроз определяют как ускоренное изнашивание костно-суставного аппарата, локальное или системное. Ставя такой диагноз, пациенту назначают ненужные препараты и витамины, которые не лечат причину.
Специалисты, использующие этот диагноз, аргументируют это тем, что при остеохондрозе позвонки изнашиваются и как бы проседают, придавливая нервные корешки и тем самым вызывая болевой синдром. Однако это не всегда подтверждается другими данными. Например, каждый спинномозговой нерв связан с определенной зоной на поверхности тела, что знает каждый, кто сталкивался с тем, как боль в спине одновременно отдает в другие части тела. У многих пациентов с выявленным «остеохондрозом» ничего подобного не происходит. Головную боль, или по-научному цефалгию, которая имеет разные причины, также часто объясняют остеохондрозом шейного отдела позвоночника.

Современная медицина считает, что термин «остеохондроз» следует использовать как описание процессов старения костной ткани на рентгеновских снимках. При этом это не всегда должно сопровождаться болевыми ощущениями. Таким образом, использовать понятие «остеохондроз» не всегда корректно.
Что же тогда, если не остеохондроз? На самом деле в более чем 90% случаев такая боль связана с мышечно-связочным аппаратом спины. Специалисты, использующие доказательный подход, знают, что наиболее эффективное лечение этого — противовоспалительная терапия для снятия болевого синдрома и регулярные занятия спортом.
Доказано, что проблемы с мышечно-связочным аппаратом, сопровождающиеся болью, появляются при постоянных статических нагрузках, которые бывают, например, у лекторов или хирургов. При этом увеличение динамической двигательной активности, будь то езда на велосипеде или занятия на беговой дорожке, нормализует состояние. Важно также помнить, что, по мере того как мы становимся старше, обменные процессы в мышцах замедляются, а физические тренировки как раз позволяют компенсировать этот процесс.
Вегето-сосудистая дистония
Этим термином описывают разнообразные нарушения работы вегетативной нервной системы, то есть той части нервной системы, которую мы не можем сознательно контролировать. Именно она отвечает за работу внутренних органов, а также такие физиологические процессы, как дыхание, потоотделение, зрачковый рефлекс и другие. Она же очень тесно связана с эмоциональными реакциями человека и обеспечивает их внешние проявления.
Бывает так, что пациент не отмечает у себя повышенную тревожность, а приходит с жалобами на учащенный пульс и ощущение нехватки воздуха. Задача врача — понять, что за этим стоит и вовремя разглядеть, например, тревожное расстройство. К сожалению, на практике некоторые специалисты, вместо того чтобы направить пациента к психиатру, ставят ему ошибочный диагноз «ВСД» и прописывают сосудистые препараты, хотя причина состояния кроется в нарушении процессов в головном мозге.
Разумеется, за ВСД может скрываться не только тревожное расстройство или депрессия. На самом деле это довольно широкий круг заболеваний [3]:
- сахарный диабет
- хроническая почечная недостаточность;
- алкоголизм
- аутоиммунные заболевания
- паразитарные и вирусные инфекции и др.;
Дисциркуляторная энцефалопатия
Этого диагноза нет ни в МКБ-10, ни в МКБ-11, но некоторые врачи продолжают им пользоваться. В российской медицине распространено также и другое название — «хроническая недостаточность мозгового кровообращения». Частыми «симптомами» выступают головная боль, головокружение, шум или заложенность в ушах, а также снижение когнитивных функций.
Надо сказать, что в медицине существует понятие «энцефалопатия», но под этим понимают нечто иное. Этот термин корректно использовать для острых или хронических патологий мозга, вызванных другим заболеванием или интоксикацией [4].
Обычно выделяют следующие виды истинной энцефалопатии:
- гипоксически-ишемическую, связанную с нехваткой кислорода в течение долгого времени, что бывает при удушении, ишемическом инсульте или остановке сердца
- гипертоническую, связанную с гипертоническим кризом
- уремическую, возникающую на фоне почечной недостаточности
- печеночную, развивающуюся при циррозе
- инфекционную, например при инфекциях, ассоциированных с ВИЧ/СПИД, и др.
Очевидно, что это состояние не так распространено, как можно было бы подумать, однако случаев ошибок в постановке диагноза не становится реже. Дисциркуляторную энцефалопатию продолжают ставить пациентам с мигренями, а также тем, кто страдает гипнической цефалгией — хронической головной болью, наблюдающейся обычно у пациентов старше 50 лет и возникающей во время сна.
Диагностируя дисциркуляторную энцефалопатию, врач зачастую не замечает серьезные нарушения. Так, шум в ушах часто появляется при нейросенсорной тугоухости, когда человек теряет слух из-за поражения глубоких структур внутреннего уха или слухового нерва. В этом случае врачу следует направить пациента к оториноларингологу и сурдологу, а не списывать всё на якобы недостаточность мозгового кровообращения, ведь такое нарушение слуха может быть необратимым и привести к инвалидности.
Синдром хронической усталости
До 2015 года этот синдром ставили во всём мире, но после этого он был уточнен и изменен на «синдром непереносимости физических нагрузок». Он предполагает несколько признаков, и все они должны одновременно наблюдаться у пациента:
- как минимум 6 месяцев глубокой необъяснимой усталости
- недомогание после физических и психических нагрузок, наблюдающееся более 24 часов
- сон не приносит облегчения
- проявление ортостатической гипотензии, т. е. резкого снижения артериального давления при принятии вертикального положения.

Понятно, что какой-нибудь менеджер, столкнувшийся со стрессом или выгоранием на работе, скорее всего не подойдет под такое клиническое описание.
Пациенты, которым ставят СХУ, обычно приходят на прием с жалобами на отсутствие энергии, вялость, боль в груди, тошноту, боль в мышцах, одышку и нарушение сердечного ритма. Если вы читали наши предыдущие статьи, то, возможно, обратили внимание на сходство симптоматики с картиной, характерной для депрессии и тревожных расстройств. Так и есть, хотя за так называемым СХУ могут еще скрываться фибромиалгия, анемия, а также заболевания щитовидной железы.
Минимальная мозговая дисфункция
Изначально, еще в 1920 году, этот термин описывал состояние мозга у людей с когнитивными нарушениями, при этом понятие применялось не только к детям. Однако в середине шестидесятых вышла книга американского психиатра Сэма Клеменса «Минимальная мозговая дисфункция в детском возрасте», в которой он подробно описывал это состояние у детей. О нем говорилось как о расстройстве, при котором нарушается внимание и восприятие речи, а также до некоторой степени утрачивается контроль ребенка над своими импульсами и движениями. Так этот неопределенный термин стал использоваться психиатрами, неврологами и педиатрами во всём мире.
На самом же деле дети, у которых диагностировали минимальную мозговую дисфункцию, чаще страдают СДВГ, диспраксией, известной также как «синдром неуклюжего ребенка», дислексией, то есть нарушением письма, или дискалькулией, то есть нарушением счета. Родителям следует быть особенно бдительными, так как эти дети должны заниматься с коррекционным педагогом, который поможет подготовиться и адаптироваться к школе.
Что делать, если есть сомнения в поставленном диагнозе
Перво-наперво уточните, какими данными пользовался врач. Любой адекватный специалист расскажет вам, чем руководствовался, если вы не будете нападать и априори исходить из того, что он неправ.
Не очень хороший знак, если врач говорит, что руководствуется только своим опытом: в основе должна быть какая-то научная база. Хорошо, если он упомянет МКБ-10 или МКБ-11, а также ресурсы вроде UpToDate, Medscape или PubMed. Специалисты, придерживающиеся принципов доказательной медицины, всегда используют эти источники.
Следует насторожиться, если врач рассказывает вам про «авторские методики» и предлагает «авторские капельницы», а также терапию из одних только ноотропов (о них мы писали в одной из предыдущих статей) и витаминов.
Также старайтесь быть реалистом: обещания чудесного исцеления при диагнозах вроде ДЦП означают то, что перед вами шарлатан. К сожалению, такие нарушения невозможно вылечить, но можно скорректировать и помочь ребенку успешно адаптироваться в социуме.
Ну и наконец, не стесняйтесь проверять сказанное. Если вам кажется, что врач не уверен в том, что говорит, возможно, он действительно пытается вам помочь, но ему недостает опыта. Тогда нет ничего зазорного в том, чтобы пойти к другому специалисту за подтверждением или опровержением диагноза, если есть такая возможность.
Выводы
- С некоторыми неврологическими расстройствами врачебные ошибки случаются чаще, чем с остальными. К ним относятся, например, мигрень и фибромиалгия у взрослых, а также синдром дефицита внимания и гиперактивности у детей.
- Некорректный диагноз бывает, с одной стороны, следствием неграмотности или устаревших знаний. С другой — это оборотная стороной чисто коммерческого подхода к лечению и желания клиники заработать как можно больше.
- Красная кнопка в вашем сознании должна сработать, если вы услышите что-либо из следующего: остеохондроз позвоночника, вегетососудистая дистония, дисциркуляторная энцефалопатия, синдром хронической усталости и минимальная мозговая дисфункция.
- Не бойтесь показаться невежливыми — задавайте вопросы, уточните, где доктор взял диагностические критерии, если сомневаетесь. Услышав об авторских методиках и чудесном и быстром исцеления при объективно тяжелых состояниях — уходите без оглядки и сожаления.
И приходите к нам! Специалисты клиники доказательной медицины Наше Время разберутся в вашем случае, проведут тщательную диагностику и подберут корректное лечение, если это необходимо.
Источники:
- Dellwo A. How Fibromyalgia Is Diagnosed
- Эрдес Ш. Ф., Фоломеева О. М. Остеохондроз — особенности отечественной интерпретации болезни // Научно-практическая ревматология. — 2010; 4: 87–93.
- Mathias Ch. J. Autonomic Diseases: Clinical Features and Laboratory Evaluation // Journal of Neurology, Neurosurgery and Psychiatry. — 2003; 74 (3): 31–41.
- Barhum L. What Is Encephalopathy? Types, Causes, Symptoms, Diagnosis, Treatment, and More
Врачебные ошибки как причина осложнений лекарственной терапии
Статьи
Опубликовано в журнале:
Качественная клиническая практика »» 1 / 2002 В.К. Лепахин*, А.В. Астахова, Е.А. Овчинникова, Л.К. Овчинникова
*Всемирная Организация Здравоохранения (ВОЗ)
Кафедра общей и клинической фармакологии Российского университета дружбы народов, Москва
Проблема осложнений лекарственной терапии становится все более актуальной во всем мире. Это связано прежде всего с внедрением в медицинскую практику большого числа фармакологических препаратов, обладающих высокой биологической активностью, сенсибилизацией населения к биологическим и химическим веществам, нерациональным использованием лекарств, медицинскими ошибками и применением не качественных и фальсифицированных препаратов.
Результаты проведенных за последние годы фармакоэпидемиологических исследований позволяют говорить о том, что недооценка и запоздалое решение этой проблемы чреваты развитием самых серьезных последствий [1, 2].
Масштаб проблемы
В специально проведенных исследованиях было показано, что тяжелые, подчас необратимые осложнения в результате лекарственной терапии развиваются у миллионов людей. Количество летальных исходов, связанных с применением лекарств, исчисляется сотнями тысяч. Только в США ежегодно госпитализируется от 3,5 до 8,8 млн. больных и погибает 100-200 тыс. пациентов вследствие развития неблагоприятных побочных реакций, связанных с применением лекарств [3]. Как вы думаете, в России эта цифра меньше?
Результаты мета-анализа 39 перспективных исследований, проведенных в США в период с 1966 по 1996 гг., показали, что серьезные неблагоприятные побочные реакции возникали в среднем в 6,7% случаев, а летальные осложнения имели место у 0,32% всех госпитализированных больных. Осложнения лекарственной терапии заняли 4-6-е место среди причин смертности после сердечно-сосудистых, онкологических, бронхо-легочных заболеваний и травм [2].
Подобное положение отмечается и в других развитых странах. Так, во Франции в 1997 г. около 10% всех госпитализированных составляли больные с побочными реакциями. Осложнения лекарственной терапии возникли у 1317650 пациентов, из них в 33% случаев — серьезные и в 1,4% — летальные [4]. Неблагоприятные побочные реакции явились причиной госпитализации 5,8% больных в Германии [5].
Согласно данным Pirmohamed и et аl. [6], 5% госпитализаций связаны с лекарственными осложнениями, неблагоприятные побочные реакции возникают у 10-20% госпитализированных больных, осложнения лекарственного генеза стали причиной летальных исходов в 0,1% случаев (для сравнения: летальные исходы в результате хирургических вмешательств наблюдаются в 0,01% случаев).
Неблагоприятные побочные реакции — это не только серьезная медицинская, социальная, но и экономическая проблема.
Экономические затраты, связанные с лекарственными осложнениями, составляют в США около 76,6 млрд. долл. в год [3]. Общие годовые затраты только на лечение предотвратимых осложнений фармакотерапии в США колеблются от 17 до 29 млн. долл.
В Великобритании ежегодно расходуется около 4 млрд. долл. в связи с увеличением продолжительности пребывания в стационарах больных из-за возникших неблагоприятных побочных эффектов лекарств [7].
По данным исследования Moore et аl. (1998), затраты, связанные с побочными реакциями, составляют в разных странах от 5,5 до 17% общего бюджета больниц 181.
Зарубежный опыт изучения проблемы побочного действия лекарств свидетельствует о том, что многие лекарственные осложнения являются следствием медицинских ошибок.
Современное состояние проблемы медицинских ошибок
Неблагоприятные побочные реакции лекарственных препаратов вследствие нерационального применения и врачебных ошибок — это только один из наиболее часто встречающихся видов медицинских ошибок. К медицинским ошибкам относят также:
- неправильную постановку диагноза, приведшую к неверному выбору препарата для лечения
- неиспользование предписанного диагностического обследования;
- неверную интерпретацию результатов обследования;
- непринятие мер после получения результатов, отклоняющихся от нормы;
- использование неисправного медицинского оборудования;
- осложнения при переливании крови;
- невыполнение других медицинских предписаний.
Проблема медицинских ошибок не нова, однако в прошлом на нее не обращали должного внимания. Первые работы, посвященные описанию и изучению проблемы медицинских ошибок, стали появляться в 90-е гг. [9]. Одно из первых значимых исследований этого вопроса было организовано в США Агентством по исследованиям и качеству в здравоохранении и проведено Институтом медицины [10].
По завершении данного исследования в ноябре 1999 г. был составлен отчет, озаглавленный: «Человеку свойственно ошибаться: повышение безопасности в здравоохранении» [11]. В отчете отмечалось, что в результате медицинских ошибок в больницах США ежегодно умирает от 44 000 до 98 000 человек. Это больше, чем смертность в результате автомобильных аварий (43 458), рака молочной железы (42297) или СПИДа (16516).
Согласно полученным данным, только от ошибок, связанных с неправильным применением лекарств, ежегодно погибает 7000 человек; это на 16% больше, чем смертность в результате производственного травматизма [11].
С медицинскими ошибками связаны огромные финансовые издержки. В отчете Института медицины отмечается, что медицинские ошибки обходятся США примерно в 37,7 млрд. долл. в год, причем из них около 17 млрд. долл. связаны с расходами, которые можно было предотвратить. Приблизительно половины этих средств расходуется на лечение последствий предотвратимых медицинских ошибок [11].
Реакция на полученные Институтом медицины данные последовала со стороны руководства страны на самом высоком уровне уже в декабре 1999 г. Президент США Билл Клинтон Исполнительным распоряжением создал Межведомственную рабочую группу по координации качества в здравоохранении и потребовал от нее представить ему в течение 60 дней рекомендации, направленные на повышение степени безопасности больных. Разработанные Президентской комиссией рекомендации были выпущены Белым Домом 22 февраля 2000 г. [12].
Вслед за этим многие страны, включая Канаду, Нидерланды, Новую Зеландию, Швецию и другие, начали специальные национальные программы по исследованию качества оказания медицинской помощи и безопасности пациентов.
Департамент здравоохранения Великобритании в докладе за 2000 г. отметил, что неблагоприятные последствия медицинских вмешательств составили 850 тыс. случаев и явились причиной 10% всех госпитализаций [7].
Исследование качества медицинской помощи в Австралии в 1995 г. показало, что неблагоприятные побочные эффекты имели место у 16,6% госпитализированных больных [13].
Учитывая глобальный характер проблемы медицинских ошибок. Исполнительный комитет Всемирной Организации Здравоохранения (ВОЗ) в январе 2002 г. рассмотрел специальную резолюцию «Качество здравоохранения и безопасность больных» и утвердил Стратегию по повышению безопасности больных, в которой наметил основные меры по улучшению качества оказания медицинской помощи населению [14].
В резолюции Исполнительного комитета ВОЗ отмечается, что, «несмотря на возрастающий интерес к проблеме безопасности больных, в мире еще нет осознания чрезвычайной важности проблемы неблагоприятных побочных реакций». В основном это связано с недостаточностью специальных исследований и фактических данных поданному вопросу.
ВОЗ призывает страны к более активному международному сотрудничеству в этой области.
Ошибки врачей при фармакотерапии
Проблема медицинских ошибок вообще и врачебных ошибок при лекарственной терапии в частности до настоящего времени в России практически не изучалась. Медицинские работники и руководители лечебно-профилактических учреждений стараются избегать обсуждения данной темы; она редко находит отражение на страницах медицинской печати. Между тем, врядли будет преувеличением сказать, что эта проблема актуальна и для нашей страны.
К числу врачебных ошибок, как составляющей медицинских ошибок относят все случаи, связанные с использованием лекарственных препаратов с нарушениями инструкции по медицинскому применению [15].
По данным Classen et аl. [1], полученным при активном мониторинге использования лекарств в стационаре, среди типов врачебных ошибок в медицинской практике лидирующими являются ошибки выбора врачом лекарственного препарата и его дозы. Такого типа ошибки составили 56%. Второе место заняли врачебные ошибки, связанные с некорректным изменением дозы и длительностью применения лекарственных средств — 34%. Наделю неблагоприятных побочных эффектов из-за ошибок, допущенных средним медицинским персоналом и фармацевтическими работниками больничной аптеки, приходилось 10% неблагоприятных побочных эффектов.
Неблагоприятные побочные реакции, возникающие в результате врачебных ошибок, являются потенциально предотвратимыми, поскольку их можно избежать при рациональном использовании лекарственных средств.
Основу профилактики неблагоприятных побочных эффектов лекарственных препаратов, в том числе связанных с врачебными ошибками, составляет их выявление, последующий анализ и разработка предложений по решению проблемы. Решения указанных задач возложено на организованные в большинстве стран мира специальные службы контроля безопасности лекарств (фармаконадзора).
Службы контроля безопасности лекарств.
После «талидомидовой трагедии» в 60-е гг. в разных странах стали создаваться специальные службы фармаконадзора с целью выявления и профилактики осложнений лекарственной терапии. Основу этих служб составляли национальные центры по изучению побочного действия лекарств. В 1969 г. в Советском Союзе был организован Всесоюзный центр по изучению побочного действия лекарств Минздрава СССР, выполняющий весьма важные функции по выявлению, анализу и систематизации сообщений о побочных реакциях, подготовке предложений для Минздрава СССР об ограничении или запрещении применения отдельных препаратов, а также по предоставлению медицинским и фармацевтическим работникам информации по вопросам безопасности лекарственных средств и профилактики возникновения лекарственных осложнений.
После распада СССР в течение 6 лет в России не было национального центра по контролю безопасности лекарств. Часть функций центра в течение указанного времени выполнял Фонд по изучению эффективности и безопасности лекарств, организованный на базе кафедры общей и клинической фармакологии Российского Университета дружбы народов, основным научным направлением которой является изучение вопросов безопасности лекарств и их рационального применения.
В 1997 г., благодаря усилиям сотрудников кафедры общей и клинической фармакологии РУДН, Минздрав России создал на ее базе Федеральный центр по изучению побочных действий лекарств. Центр организовал и возглавил работу по созданию в России службы фармаконадзора, основными задачами которой являются выявление неблагоприятных побочных реакций, разработка предложений по их профилактике и обеспечение медицинской общественности соответствующей информацией [16].
За короткий срок на территории Российской Федерации было создано несколько региональных центров по изучению побочных действий лекарств. Эти центры являются первичным звеном в процессе сбора и оценки сообщений о побочных реакциях лекарств, а также распространения информации о возможных осложнениях лекарственной терапии. В настоящее время в различных регионах России действует 29 таких центров.
Работа Федерального центра получила высокую оценку Всемирной Организации Здравоохранения (ВОЗ) и в конце 1997 г. Россия была принята в качестве полноправного члена в Программу ВОЗ по международному мониторингу лекарств.
В результате последующей реорганизации с 1999 г. функции Федерального центра выполняет отдел токсикологии и изучения побочных действий лекарств Института доклинической и клинической экспертизы лекарств Научного центра экспертизы и государственного контроля лекарственных средств Минздрава РФ.
Юридические основы контроля безопасности лекарств в нашей стране были заложены в «Законе о лекарственных средствах», принятом в 1998 г. В ст. 41 Закона указывается, что «субъекты обращения лекарственных средств обязаны сообщать федеральному органу исполнительной власти в сфере здравоохранения, органам исполнительной власти субъектов Российской Федерации в сфере здравоохранения, федеральному органу контроля качества лекарственных средств и территориальным органам контроля качества лекарственных средств обо всех случаях побочных действий и об особенностях взаимодействия лекарств с другими лекарственными препаратами, которые не соответствуют сведениям о лекарственных средствах, содержащимся в инструкциях по их применению».
Сообщения, поступающие в виде заполненных индивидуальных карт учета НПР, подвергаются всестороннему анализу и заносятся в специальную базу данных [17].
Результаты анализа сообщений о НПР в России
С целью выяснения роли врачебных ошибок в возникновении неблагоприятных побочных реакций был проведен анализ спонтанных сообщений, поступивших в Центр за 1997-2000 гг.
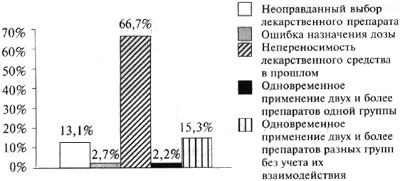
В результате анализа 565 сообщений было установлено, что на долю сведений о лекарственных осложнениях вследствие врачебных ошибок приходилось 27,4%.
Выявлены следующие типы врачебных ошибок (рис. 1):
- непереносимость лекарственного препарата в прошлом;
- неоправданный выбор лекарственного средства, в том числе в результате их назначения при наличии противопоказаний к применению;
- ошибки дозирования препарата, включающие передозировку в случае назначения одного и того же препарата под разными названиями, либо превышения суточной дозы в условиях монотерапии;
- одновременное применение двух и более препаратов одной группы;
- одновременное применение двух и более препаратов разных групп без учета их взаимодействия.
Рисунок 1. Распределение сообщений по группам в зависимости от типа врачебных ошибок
Неоправданный выбор лекарственных средств, связанный с игнорированием противопоказаний к применению, — второй по частоте тип врачебных ошибок.
Меньшая часть ошибок-связана с передозировкоП при назначении одного и того же препарата под разными фирменными наименованиями.
Максимальное число ошибок (73,6%) былодопуще но врачами при комбинированной терапии. Это подтверждают данные литературы, согласно которым риск лекарственных осложнений возрастает пропорционально увеличению числа одновременно назначаемых препаратов. Например, при одновременном применении 2-4 лекарств риск развития побочных реакций увеличивается до 4%, 15-20 лекарственных препаратов — до 54% [18].
Анализ сообщений в данном исследовании показал, что 20% из них содержали сведения о том, что больные получали 12 лекарственных препаратов одномоментно, 40,9% — 8 лекарственных средств.
В условиях монотерапии чаще всего причиной возникновения неблагоприятных побочных эффектов в результате ошибок врачей были противомикробные (в основном антибиотики разных групп), нестероидные противовоспалительные, сердечно-сосудистые и местно-анестезирующие лекарственные средства.
Наиболее частыми нерациональными комбинациями лекарственных средств являлись:
- применение двух и более нестероидных противовоспалительных средств на фоне гастрита и язвенной болезни, что приводило к обострению хронической патологии и/или развитию желудочно-кишечных кровотечений;
- комбинации антибиотиков группы аминогликозидов и других нефротоксических средств (например, цефалоспоринов) с развитием острой почечной недостаточности;
- назначение комбинации ЛС, обладающих раздражающим действием на слизистую желудочно-кишечного тракта (например, аспирина, агапурина и эскузана);
- использование комбинации препаратов, способных вызывать агранулоцитоз (например, левомицетин и фенилбутазон).
Из числа спонтанных сообщений с информацией о развитии неблагоприятных побочных реакций вследствие ошибок врачей 78,7% составили сообщения о серьезных лекарственных осложнениях, из которых 4,2% закончились летально.
Сравнительный анализ числа серьезных побочных реакций, возникших в связи с врачебными ошибками, и в остальных случаях (в которых ошибок врачей не было) выявил большую встречаемость их в прецедентах несоблюдения рекомендаций инструкций по медицинскому использованию лекарств (рис. 2).
Рисунок 2. Распределение сообщений о серьезных побочных реакциях лекарств, возникших в результате врачебных ошибок и в других случаях
К категории серьезных неблагоприятных реакций, согласно принятой ВОЗ терминологии, относятся реакции, которые приводят к летальным исходам, представляют угрозу для жизни, приводят к госпитализации больных или удлиняют ее сроки, тератогенные и канцерогенные эффекты лекарственных средств.
Выявленные серьезные лекарственные осложнения вследствие ошибок врачей клинически проявлялись:
- аллергическими реакциями (22,4% числа врачебных ошибок), включавшими анафилактические шоки, синдромы Стивенса-Джонсона и Лайелла, отеки Квинке, бронхоспазмы и различные виды сыпи;
- сердечно-сосудистыми реакциями (12,0% от чиcла сообщений с врачебными ошибками) в виде коллапса, преходящей ишемии и инфаркта миокарда, аритмий, асистолий, изменений артериального давления, тромбофлебитов, и острого отека мозга;
- нарушениями деятельности ЦНС (2,7% числа сообщений с ошибками врачей) — судороги, галлюцинации, острый психоз, дискоординация движений;
- поражениями желудочно-кишечного тракта (7,7% числа сообщений с врачебными ошибками) в виде обострения хронического гастрита, желудочно-кишечных кровотечений, обострений язвенной болезни желудка, и профузной диареи;
- нарушениями системы кроветворения и гемостаза (7,1% числа сообщений с ошибками врачей): геморрагический синдром, гипохромная анемия и внутренние кровотечения, панцитопения и агранулоцитоз, гипохромная анемия;
- поражениями почек (2,2% числа сообщений с врачебными ошибками) в виде острой почечной недостаточности;
- снижением слуха и остроты зрения (1,1 и 0,6% случаев количества сообщений с ошибками врачей соответственно);
- поражениями печени (4,4% числа сообщений с врачебными ошибками), проявлявшимися гепатотоксическими реакциями и гепатитами;
- прочими осложнениями (18,6% случаев количества сообщений с ошибками врачей), например маточными кровотечениями, некрозом слизистой ротовой полости, синдромом Рея, иммуноденрессантными реакциями, которые явились причиной развития сепсиса, рецидивирующего фурункулеза и абсцесса корня языка и др.
Среди лекарств, вызвавших анафилактический шок. были препараты разных групп, однако на долю местно-анестезирующих средств приходилось большее число сообщений, затем следовали антибактериальные, НПВС и комбинированные препараты.
Обращает на себя внимание нерациональное использование антибиотиков и прежде всего аминогликозидной группы (гентамицина, канамицина, амикацина), которые применялись у больных с наличием противопоказаний, без учета неблагоприятных последствий взаимодействия. В результате у больных развивались острая почечная недостаточность и нефриты.
Приведем некоторые клинические примеры врачебных ошибок.
Случай 1. Больная Ш., 71 года, находясь в стационаре с диагнозом «пневмония», получала комбинированную лекарственную терапию, включающую гентамицин в разовой дозе 80 мг 3 раза в сутки по поводу пневмонии, эуфиллин по 200 мг трижды в сутки, фуросемид по 40 мг в день для коррекции артериального давления (страдает гипертонической болезнью). Через 10 дней после начала терапии развилась острая почечная недостаточность с летальным исходом. В анамнезе — хронический пиелонефрит, гипертоническая болезнь.
В данном случае имеет место врачебная ошибка, так как не был принят во внимание факт повышения нефротоксичности гентамицина при одновременном применении этого препарата с фуросемидом у больной с факторами риска — старческий возраст и хронический пиелонефрит в анамнезе. Информация о взаимодействии препаратов содержится в соответствующих разделах инструкции по их применению.
Случай 2. Больному С., 57 лет, в плановом порядке была проведена эндоскопическая холецистэктомия. В послеоперационном периоде назначена комбинированная лекарственная терапия, включающая: гепарин по 5000 ЕД 4 раза в сутки, фраксипарин (надропарин кальций) по 300 ЕД один раз в сутки подкожно, ципрофлоксацин по 200 мг дважды в сутки, цефантрал (цефотаксим) по 1 г 2 раза в сутки, рибоксин (инозин) по 10 мг 3 раза в день внутривенно. Спустя двое суток состояние больного осложнилось кровотечением из ложа желчного пузыря (тромбоциты — 68 х 109/л, время свертывания цельной крови — 44 мин). Проведена релапаротомия. После операции больной находился в коме в течение недели с признаками прогрессирующей пневмонии и отека мозга. Смерть наступила спустя 15 сут после проведенной плановой операции. Из анамнеза известно, что 6 лет назад пациенту была произведена операция по поводу сложного порока сердца и в течение последних 6 лет он постоянно получал терапию антикоагулянтом непрямого действия — фенилином (фениндоин) по 0,03 2 раза в сутки.
В данном случае возникшее у больного кровотечение с последующим летальным исходом могло быть результатом того, что не было принято во внимание несколько факторов риска развития кровотечения:
- не учтен прием пациентом в течение длительного времени антикоагулянтного препарата длительного действия, способного вызывать кровотечение; на фоне терапии фенилином больному в послеоперационном периоде назначена терапия прямыми антикоагулянтами гепарином и фраксипарином;
- не учтено, что все цефалоспорины могут вызывать гипопрoтромбинемию за счет влияния на протромбиновое время и торможения синтеза витамина К, что может приводить к кровотечениям и кровоизлияниям. Именно с этим связаны рекомендации проводить определение протромбинового времени у больных, получающих препараты данной группы, и назначать витамин К для коррекции гипопротромбинемии. Пожилые и ослабленные пациенты, а также больные с дефицитом витамина К составляют особую группу риска;
- не учтено взаимодействие цефотаксима с гепарином. В результате одновременное применение нескольких препаратов, влияющих на свертывающую систему крови, привело к фатальному исходу.
Случай 3. Ребенку 2-месячного возраста назначен фуразолидон (по 1/4 таблетки — доза не указана — 3 раза в день) для лечения дисбактериоза, который, как отмечал педиатр, проявлялся жидким стулом (без патологических примесей). Через 5 дней от начала лечения препаратом у ребенка выявлены желтушность кожных покровов, повышение уровня ферментов печени.
Ребенок поступил в стационар для исключения врожденного гепатита. При УЗИ обнаружено увеличение печени (в динамике +1 см; +1,5 см; +2 см). Эхоструктура однородна. Показатели функции печени: в 2 раза повышение содержания АЛТ, диспротеинемия, билирубин — 25,1 мкмоль/л (за счет непрямого билирубина).
Из анамнеза известно, что в течение 1 мес после рождения у ребенка отмечалась желтушность кожных покровов, ему были назначены активированный уголь и сульфат магния перорально. Затем в связи с появлением жидкого стула участковый врач назначил фуразолидон для коррекции кишечных нарушений.
В результате отмены препарата и проведенного лечения липоевой кислотой, витамином Е, сорбитом, димедролом состояние ребенка нормализовалось, и показатели функции печени пришли к норме. Диагноз врожденного гепатита был отвергнут.
Анализ данного случая позволяет предположить, что поражение печени было вызвано фуразолидоном. В пользу лекарственного происхождения осложнения свидетельствовали улучшение состояния и регресс симптомов после отмены препарата. Известно, что фуразолидон является высокотоксичным препаратом, способным поражать многие органы, в том числе и печень. Обращает на себя внимание то, что препарат назначен для лечения дисбактериоза — заболевания, которого нег в перечне показаний к назначению фуразолидона.
У ребенка появился жидкий стул без патологических примесей. Нельзя исключить, что причиной его возникновения был сульфат магния, который обладает слабительными свойствами. Остается неясным, на каком основании поставлен диагноз «дисбактериоз» и почему для его коррекции выбран фуразолидон.
В данном случае не было учтено и то, что фуразолидон не рекомендуется применять у детей до 1 месяца из-за риска развития гемолитической анемии вследствие недостаточного развития ферментных систем у таких детей.
И хотя препарат был назначен ребенку двух месяцев, нельзя исключить наличия у него ферментной недостаточности, так как у больного отмечались признаки отягощенного анамнеза, что могло способствовать развитию данного осложнения.
Таким образом, результаты проведенного исследования свидетельствуютотом, что проблема НПР в результате ошибок врачей весьма актуальна для практического здравоохранения России. Примерно треть всех лекарственных осложнений можно считать ятрогенными, причем большинство из них является серьезными, требующими госпитализации или ее продления, приводящими к стойкой потере или снижению трудоспособности (инвалидности), представляющие угрозу для жизни и даже приведшие к смерти больных.
Если учесть тот факт, что сообщаемость о случаях возникновения НПРв нашей стране чрезвычайно мала и значительно уступает таковой в странах с развитой системой контроля безопасности лекарств (число сообщений на численность населения), то правомерно предположить, что мы имеем гораздо большее количество лекарственных осложнений, в том числе и связанных с ошибками врачей.
Основные направления в решении проблемы профилактики осложнений лекарственной терапии, связанных с врачебными ошибками
Анализ специальных исследований, посвященных вопросу изучения медицинских ошибок вообще и ошибок врачей в назначении лекарственных средств в частности, свидетельствует о том, что в их основе лежат недостатки системы подготовки и усовершенствования медицинских кадров в области фармакотерапии, несвоевременное и недостаточное предоставление медицинским и фармацевтическим работникам необходимой информации о возможных неблагоприятных побочных эффектах медикаментов, а также недостатки в организации и функционировании систем контроля безопасности лекарств [14, 15, 19].
Результаты проведенной нами работы позволяют предположить, что в основном те же причины определяют осложнения фармакотерапии и в нашей стране.
Для решения проблемы осложнений фармакотерапии вследствие врачебных ошибок нам представляется целесообразным предложить следующие три основные направления:
1. Совершенствование преподавания фармакологии и клинической фармакологии в медицинских институтах (академиях, университетах) и институтах (академиях) усовершенствования врачей. При этом необходимо не только совершенствование соответствующих программ, но и методических приемов обучения. Студент и врач должны не только получить определенные знания. но и научиться ориентироваться в огромном числе поступающих на фармацевтический рыноклекарственных препаратов с тем, чтобы уметь рационально выбрать и грамотно назначать лекарство конкре гному больному.
2. Предоставление медицинским и фармацевтическим работникам здравоохранения объективной независимой информации о возможных неблагоприятных реакциях на лекарственные средства, включая сведения о взаимодействии лекарств друг с другом и с биологически активными веществами.
3. Совершенствование системы контроля безопасности лекарств как на федеральном и региональном уровнях, так и непосредственно влечебно-профилактических учреждениях. При этом весьма важным является наряду с использованием метода спонтанных сообщений внедрение в практику таких современных методов выявления неблагоприятных побочных эффектов лекарственных средств, как активный мониторинг, анализ реестров и баз данных, содержащих сведения о заболеваемости и смертности, анализ зависимости осложнений фармакотерапии от потребления лекарств.
В заключение необходимо отметить, что в изучении ятрогенных осложнений лекарственной терапии и их профилактике ведущую роль должны играть медицинские и фармацевтические работники практического здравоохранения. Ни в коем случае нельзя «загонять» проблему ошибок при фармакотерапии вглубь и прятать ее.
Практика и отдельные исследования показали, что именно боязнь обвинения в некомпетентности и возможного наказания больше всего препятствуют активному участию в этой работе большинства специалистов [20]. В связи с этим на всех уровнях системы здравоохранения должна быть создана деловая доброжелательная атмосфера экспертизы сообщений об осложнениях лекарственной терапии с целью выявления наиболее типичных ошибок, причин их возникновения и разработки мер их предотвращения, а не с целью наказания за прошлые ошибки.
Участие врачей, медицинских сестер, провизоров и фармацевтов в этой работе является их гражданским и профессиональным долгом и в конечном итоге может спасти жизнь и сохранить здоровье тысячам людей. Не случайно в «Этическом кодексе врача», одобренном на II Пироговском съезде, сказано, что сообщение о побочных действиях лекарств является профессиональным долгом медицинского работника.
Abstract
The problem of adverse drug events is very actual problem I at present. Its prevalence causes deep concernment in practitioners and patients. The popularization of spontaneous messages method is the first attempt in this course. Besides that it is impossible to solve the problem of medical mistakes without medical society involvement. That is why this problem requires a big attention and the specialist’s employment. One of the main factors is the practitioner’s activity in the accounts of adverse drug effects and medical mistakes. Only such information might be the base of recommendations for medical workers and can prevent ialrogenic drug complications.
Литература:
1. Quality of Health Care in America Committee. The Institute of Medicine Report on Medical Errors: Misunderstanding Can Do Harm. Med. Gen. Med., September 19, 2000.
2. Seeger J.D., Kong S.X., Schumock G. T. Characteristics associated with ability to prevent adverse-drug reactions in hospitalized patients. Pharmacotherapy, 1998, Nov-Dec, 18(6), 1284-1289.
3. Johnson J.A., Bootman J.L. Drug-related morbidity and mortality. A cost-of-illness model // J. Arch. Intern. Med., 1995, Oct. 9; 155 (18), 1949-1956.
4. Imbs J.L., Pouyanne P., Haramburu F. et al. Jatrogenic medication: estimation of its prevalence in French public hospitals. Regional Centers ol Pharmacuvigiaincc. Therapie 1999; 54 (1), 21-27.
5. Muehlberger N., Schneeweis S., Hasford J. ADRs Monitoringt Pharmacoepidemiology and drug safety, 1997, 6, Suppl.3, 71-77.
6. Pirmohamed U., Breskenridge A.M., Kiteringham N.R. et al. Adverse drug reactions. BMJ, 1998, 316, 1295-1298.
7. UK Department of Health. An organization with a memory. 2000, December.
8. Moore N.D., Lecaintre D., Noblet C. et al. Frequency and cost of serious adverse drug reactions in a department of general medicine. Br. J. Clin. Pharmacol. 1998, 45 (3), 301-308.
9. Leape L., Brennan Т., Laird N. etal. The nature of adverse events in hospitalized patients: Results of the Harvard Medical Practice Study. New Engl. // J. Med., 1991, 324, 377-384.
10. Billings С. Incident reporting systems in medicine and experience with the aviation safety reporting systems. A Tale of Two Stories: (contrasting Views of Patient Safety. National Patient Safety Foundation, American Medical Association, Chicago Illinois, 1998.
11. Olsen P.M., Lorentzen H., Thomsen K., Fogtmann A. Medication errors in a pediatric department. Ugeskr. Laeger. 1997, Apr 14, 159 (16), 2392-2395.
12. Adverse Drug Events. Substantial problem but magnitude uncertain. US General Accounting Office. 2000, February, 1-12.
13. Wllson R., Runciman W., Gibberd R. et al. The quality in Australian health care study. Med. J. Aust., 1995, 163, 458-471.
14. Quality of Care Patient Safety. WHO, 2002, Resolution EB, 109, 16.
15. Thomas P., Lombardi D. Closing the Loop — Implementing Quality Improvement Processes and Advances in Technology to Decrease Medication Errors. FASHP.
16. Астахова A.B., Лепахин В.К. Проблемы безопасности лекарственных средств в России // Фармацевтический мир, 1997, №2, 10-12.
17. V Российский национальный конгресс «Человек и лекарство» // Безопасность лекарств. 1998, № 2, с. 14-15.
18. Истратов С.Ю., Брайцева Е.В., Вартанян И.Р. Взаимодействие лекарственных средств // Новая аптека, 2000, № 9, с. 34-38.
19. Vincent С., Knox E. Clinical risk modification, quality, and patient safety: interrelationships, problems, and future potential. Best. Pract. Benchmarking. Healthc. 1997, Nov-Dec, 2(6), 221-226.
20. Williams D., Kelly A., Feely J. Drug interactions avoided a useful indicator of good prescribing practice. Br. J. Clin. Pharmacol. 2000, Apr. 49(4), 369-372.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Автор: Е.Ю. Лудупова
Введение
Проблема врачебных (медицинских) ошибок является одной из древнейших в медицине. Оговоримся сразу: в рамках действующего российского законодательства такого понятия, как медицинская ошибка, нет. Официально медицинское сообщество перешло на другую терминологию: «дефекты», «неблагоприятные исходы», «ненадлежащее оказание медицинской помощи», «нарушения при оказании медицинской помощи». Но в данном литературном обзоре будет использован именно этот исторически устоявшийся и активно применяющийся в повседневной практике термин — «медицинская ошибка», под которым подразумевается отсутствие признаков умысла и неосторожности, а имеют место заблуждение, связанное с различными причинами и, как следствие, неправильные действия врача.
Врачебные ошибки — общемировая проблема
Удельный вес дефектов оказания медицинской помощи и врачебных ошибок достаточно высок. Число умирающих в мире ежедневно от врачебных ошибок — это полный салон пассажиров Boeing 747, еще называемого Jumbo Jet (порядка 500 человек), на каждые 100 тыс. населения, но при этом авиакатастрофа вызывает массовое внимание, а тихие смерти в клинике остаются зачастую даже без анализа причин [1] (рис. 1). По данным исследования, недавно опубликованного BMJ в интернет-журнале «Качество и безопасность», ежегодно во всем мире происходит 43 млн медицинских ошибок [2].
Анализ мировой литературы свидетельствует, что проблема врачебных ошибок значима для всех без исключения стран. Приведем некоторые данные исследований из мировой практики [3]. Отметим, что статистические данные из разных источников иногда значительно различаются между собой.
Как следует из отчета Института медицины Национальной академии наук США, вследствие предотвратимых медицинских ошибок в американских больницах ежегодно погибают от 44 тыс. до 98 тыс. человек, и по этому показателю врачебные ошибки занимают 8-е место в списке основных причин смерти. При этом в отчете учитывались только признанные всеми (доказанные) неблагоприятные последствия ошибочных вмешательств, произошедшие случайно или непреднамеренно и повлекшие за собой смертельный исход.
На самом деле медицинские ошибки встречаются значительно чаще. В США, по различным данным, от врачебных ошибок умирают от 210 тыс. до 440 тыс. пациентов в год. Целенаправленные исследования вгоспиталях США демонстрируют, что неблагоприятные реакции случаются у 10% пациентов. Врачебные ошибки стали настолько значимой проблемой, что в 1990-е гг. в США при Министерстве здравоохранения был создан Институт IOM «To err is Human» («Человеку свойственно ошибаться»), в задачу которого входит сбор информации об ошибках. После публикации отчета института безопасность пациентов стала объектом медицинского и общественного внимания [4]. В отчете говорилось, что основная причина врачебных ошибок и летальных исходов, которых можно было бы избежать, заключается не в небрежности и некомпетентности людей, а в плохих системах. Осознание и понимание причин медицинских ошибок получили быстрое распространение, в стране развернулось активное движение за безопасность пациентов, выступающее за повышение безопасности и качества медицинского обслуживания с помощью «системных» решений.
Как отмечает главный государственный санитарный врач Великобритании, риск смерти в больнице врезультате врачебной ошибки в развитых странах мира составляет 1:300 (Guardian, 2006), при этом около 55% ошибок можно было предотвратить [5]. Национальная служба здравоохранения (NHS), оценивая смерть и серьезные травмы пациентов из-за врачебной ошибки в британских клиниках, подсчитала, что это 11 тыс. случаев в год (отчет парламента, 2008). А в 2014 г., по данным NHS, это число составляло уже 12 500 смертей в год, что на 1 500 больше. Вместе с тем в Британское национальное агентство по безопасности пациентов (NPSA) в 1996 г. поступили 24 382 сообщения о больных, получивших неправильную медицинскую помощь [6].
По данным медицинской печати, 1 из 10 пациентов в общественных больницах Новой Зеландии страдает от предотвратимых ошибок. Больничные инфекции убивают 30 тыс. человек ежегодно в Германии. Комплексное исследование Канадской медицинской ассоциации показало число предотвратимых медицинских ошибок между 9 тыс. и 24 тыс. в год (CBC, 2004). Примерно один из каждых 13 пациентов, поступивших в больницы в Канаде, в течение 2000 г. пережил одно или более неблагоприятных событий. В правительственном отчете Саудовской Аравии указано, что процент летальных исходов вследствие медицинских ошибок составляет 0,05%, т. е. 100 тыс. человек. Болгария, население которой всего 7,6 млн человек, сообщает о 7 тыс. смертей в год. Официальные австралийские правительственные отчеты показывают, что около 1 из каждых 9 смертей происходит в результате врачебных ошибок. В Нидерландах, по оценкам исследователей, около 2 тыс. смертей ежегодно происходит от предотвратимых побочных эффектов [3].
По данным ВОЗ по Европейскому союзу, от 8 до 12% от общего числа пациентов испытывают на себе последствия врачебных ошибок [7]. Таким образом, ошибки при оказании медицинской помощи затрагивают 10% населения земного шара. Данные ВОЗ также свидетельствуют о том, что в любой момент времени около 1,4 млн человек во всем мире страдают от внутрибольничных инфекций.
В РФ официальную статистику врачебных ошибок не ведет никто. По подсчетам общественных организаций, ошибки медиков уносят каждый год жизни 50 тыс. человек. Сами медики признают, что каждый третий диагноз — неправильный. По данным центра «Независимая медико-юридическая Экспертиза», первое место по профессиональным ошибкам занимают стоматологи. Гибель или увечье роженицы или новорожденного в родильном доме — на втором месте. Третье место занимают хирурги всех специальностей. Пациенты также часто жалуются на терапевтов. Доктора объясняют такую пугающую статистику нехваткой кадров, скудной зарплатой и перегруженностью медперсонала. В условиях высокотехнологичной наукоемкой медицинской помощи врачебные ошибки также часто связаны с неисправностью аппаратуры, нарушениями правил и сроков проведения метрологического контроля или технологии при эксплуатации оборудования, неверно выбранным режимом эксплуатации [8].
Классификация врачебных ошибок. Управленческие и человеческие факторы
По итогам исследований, проведенных американскими специалистами, в настоящее время в США смерть от врачебных ошибок является третьей по величине причиной, уносящей жизни пациентов, после сердечно-сосудистых заболеваний и рака [9].
Больницы стали областью распространения смертоносных инфекций. В США более 2 млн человек ежегодно страдают от внутрибольничных инфекций, и от 75 тыс. до 100 тыс. человек умирают в результате этого. Наиболее распространенные внутрибольничные инфекции включают в себя: инфекции в результате забора крови; инфекции в результате катетеризации мочевыводящих путей; хирургические инфекции после операции. Большинство из этих случаев, вероятно, можно было бы легко предотвратить посредством инфекционного контроля и простых гигиенических процедур, например, мытья рук перед работой с каждым пациентом.
Негативное влияние на здоровье оказывает также неправильное использование антибиотиков, которое осложняется тем, что большую их часть население потребляет с пищей. На сельское хозяйство приходится около 80% всех антибиотиков, используемых в США. В ежегодном отчете Департамента здравоохранения и социальных служб США (United States Department of Health and Human Services) отмечается, что 22% резистентности к антибиотикам у людей на самом деле связаны с едой [10].
Среди факторов риска называются также уровень доходов населения и удаленность больницы от административного центра. В больницах, находящихся в отдаленных районах, вероятность ошибок выше. Регионы и страны с низким уровнем дохода имеют более высокую чувствительность к медицинским ошибкам [11]. К примеру, в недавней статье в Today отмечается, что вероятность того, что больные сахарным диабетом, живущие в районах с низким уровнем дохода, будут подвергнуты ампутации, более чем в 10 раз выше, чем у больных диабетом, проживающих в более благополучных районах [12].
По исследованиям авторов, причины ошибок можно условно разделить на несколько типов. По мнению Jastrow [13], Reason [14], Cacciabue [15], Peters [16], наиболее распространенной причиной медицинских ошибок является человеческий фактор. Авторы, считающие, что причина нарушения при оказании медицинской помощи — ошибочное назначение лекарственных препаратов, — Farferghauh SY [17], Bogner [18], Nohn [19], Vinsent [20]. Такие специалисты, как Rossentale and Sutcliffe [21], обозначили в качестве основных управленческие ошибки.
Анализ на предмет того, когда чаще всего происходят медицинские ошибки, показал, что в среднем 38% ошибок происходит во время лечения, в ходе администрирования — 43%, на этапе диагностики — 12%, в ходе выписки — 5% (рис. 2).
При этом некоторые авторы отмечают, что анализ медицинских ошибок требует рассмотрения в более широком контексте — с позиций эпидемиологии, традиций, процессов, культуры [22]. Специалисты из Гарвардской школы общественного здравоохранения провели исследование и сформулировали свои выводыпосле изучения 4 тыс. статей о больных во всем мире, которые получили некачественную помощь. Статьи были написаны за период с 1976 г. [23]. В итоге исследователи выделили семь различных типов врачебных ошибок, включая:
1) ошибочно выписанный препарат в рецепте;
2) инфекции мочевыводящих путей (ИМП) или от катетера;
3) инфицирование крови от катетера;
4) госпитальная пневмония;
5) тромбоэмболия;
6) падения;
7) пролежни.
В Греции специалистами была предпринята еще одна попытка классификации медицинских ошибок (табл. 1) [24].
Отчеты об ошибках показывают, что большинство из них (до 26%) связаны с медико-хирургическими отделениями, 22% — с аптекой. Третье направление, часто упоминаемое в отчетах об ошибках, — оказание неотложной помощи (10%).
Знаменитая клиника Mayo (США) недавно представила в журнале Surgery статистику грубых ошибок, которые совершили хирурги в течение пяти лет. Согласно данным, сотрудники клиники провели около 1,5 млн инвазивных процедур. Из них в 69 случаях врачи допустили грубые ошибки. Самым распространенным нарушением оказалось проведение неправильной операции — в клинике Mayo это произошло 24 раза. Необходимую операцию не на той стороне тела или в неправильной области выполнили 22 раза. Пять раз неправильно установили имплантат, и 18 раз хирурги «забыли» в полости тела пациента инородный предмет. Таким образом, одна грубая ошибка приходится на 22 тыс. правильно проведенных операций. Авторы исследования подчеркнули, что ни одна ошибка не стала причиной гибели пациента. «Мы хотели показать, что во врачебной практике встречается всякое. Медики должны сохранять бдительность, обсуждая с коллегами потенциальные проблемы», — считает руководитель исследования Д. Бинджинер. Авторы публикации разделили ошибки на четыре категории:
1. Предпосылки к действию. В первую группу попали нарушения, вызванные такими факторами, как стресс, усталость, излишняя самоуверенность врача, его неадекватное общение с коллегами.
2. Ко второй группе ученые отнесли опасные действия, которые стали причиной нарушений, например, игнорирование правил или их некорректное выполнение.
3. Причиной грубых нарушений может стать плохо развитая система контроля.
4. Ошибки, которые произошли из-за проблем, возникших при планировании операции [25].
Число ошибок, связанных с медицинскими препаратами, остается высоким как в развитых, так и в развивающихся странах [26—31]. Исследования показали, что почти одна треть лекарственных осложнений происходит именно из-за медицинских ошибок [32]. Из ошибок, связанных с медицинскими препаратами, до 80% возникают в ходе управления применением препаратов, 15% — в ходе закупок и 5% — в ходе мониторинга (табл. 2).
Другая причина лекарственных осложнений — недостаточная изученность препарата. Ряд авторов утверждают, что данные о широком диапазоне клинических испытаний лекарственных препаратов нередко являются ошибочными, фальсифицированными или сильно преувеличенными, в результате чего назначение тех или иных лекарств не устраняет проблему, а наносит вред пациенту [33].
Во многих источниках анализируются факторы, повышающие вероятность медицинской ошибки (табл. 3) [34].
Примерно в 6% случаев пациентов путают одного с другим, потому что оба пациента в прошлом получали один и тот же препарат. Около 3% ошибок связаны с устными распоряжениями. Международные организации рекомендуют использовать устные распоряжения только во время чрезвычайных ситуаций. Около 3% ошибок связаны с похожими фамилиями пациентов. Примерно 1,5% случаев — ситуации, когда пациента путали с выписанным, но лежавшим раньше на этом же месте, 1% — ошибки семьи и пациента.
Ошибки применения препаратов изучаются повсеместно. Американские специалисты выяснили, что зачастую имеет место отравление препаратами в результате передозировки или назначения неправильного препарата, когда лекарство давали по ошибке или когда препарат применялся по неосторожности. Отмечаются также несчастные случаи при использовании препаратов в ходе хирургического вмешательства [35].
Иранские авторы систематизировали управленческие и человеческие факторы, вызывающие врачебные ошибки, отметив при этом, что почти половина всех врачебных ошибок (49%) обусловлена проблемами в фармакологической подготовке медицинских работников [34] (табл. 4).
Немало врачебных ошибок связано с лабораторными исследованиями. По сравнению с медицинскими ошибками других типов, ошибкам в лабораторной медицине уделялось мало внимания, и есть несколько причин такого упущения, приведенных в таблице 5.
Ошибки в лабораторной медицине по сути своей трудноопределимы, поскольку их нелегко идентифицировать, и даже после обнаружения понять их причину сложнее, чем в случае медицинских ошибок другого типа. Если сравнивать с неблагоприятными исходами, вызванными хирургическим вмешательством, и другими, зачастую совершенно очевидными, ошибками, совершенными в ходе лечения, лабораторные ошибки имеют тенденцию быть менее явными, указать время и место их совершения непросто [36].
Признание собственной ошибки — признак силы или слабости врача?
В отечественной литературе уделяется мало внимания открытому обсуждению врачебных ошибок со стороны медицинского сообщества, не отработана система мониторинга и, к сожалению, налицо политика сокрытия. Но еще совсем недавно выдающиеся врачи как России, так и зарубежных стран в анализе допущенных врачебных ошибок видели реальный путь совершенствования медицины. Известный немецкий хирург Теодор Бильрот утверждал, что «только слабые духом, хвастливые болтуны и утомленные жизнью боятся открыто говорить о совершенных ошибках». Кто чувствует в себе силу сделать лучше, тот не испытывает страха перед признанием своей ошибки.
Советский терапевт и гематолог академик И.А. Кассирский писал: «Многовековая история медицины свидетельствует, что на всех этапах ее развития освещению врачебных ошибок придавалось особое значение. Еще Гиппократ утверждал, что хорошим врачом является тот, кто ошибается редко, но превосходным — тот, кто признается в ошибке. Обращаясь к своим коллегам, он говорил: «… если мы будем требовательны к себе, то не только успех, но и ошибка станет источником знания» [37].
Основоположники отечественной медицины считали своим долгом рассказывать о своих ошибках не только в кругу профессионалов, но и писали об этом в журналах, учебниках, монографиях. Такое отношение к врачебным ошибкам сохранялось достаточно долго. Издавались монографии об ошибках в хирургии, акушерстве и гинекологии, педиатрии. Во всех профессиональных журналах обязательно присутствовал раздел «Ошибки и опасности». Это было очень полезно для коллег, которые могли попасть в такое же трудное положение, но, ознакомившись с публикацией, уже знали, как можно выйти из него с максимальной пользой и минимальными потерями для больного. Однако постепенно перестали печататься монографии по этой теме, исчезли соответствующие разделы в журналах.
Основоположником отечественной деонтологии следует считать Н.И. Пирогова. Будучи еще молодым ученым, он объявил главным девизом своей деятельности абсолютную научную честность и откровенное признание успеха и неуспеха в практике: «Не тот должен стыдиться, кто ошибается, а тот, кто не признает ошибок, ловчит, скрывает истину». Пирогов говорил, что только беспощадная критика в отношении своих ошибок может быть адекватной «расплатой» за их «высокую цену». Еще в 1839 г. он сформулировал задачу: тщательно изучать ошибки, допущенные в медицинской практике; возвести их познавание в особый раздел медицинской науки, который сегодня именуется врачебной эрологией [38].
Тема врачебных ошибок нашла отражение у В.В. Вересаева в его «Записках врача», этом своеобразном пособии по медицинской этике и деонтологии, написанном в самом начале ХХ в., но не утратившем своего значения до сих пор. Автор подчеркивает, что врачевание часто связано с риском, поэтому даже у выдающихся врачей случаются профессиональные ошибки, у молодых, начинающих врачей их вероятность еще больше. Писатель-врач утверждает, что прогресс медицинской науки неизбежно сопряжен с врачебными ошибками и что нельзя стать искусным врачевателем, не пройдя свой путь переживания и осмысления допущенных промахов.
Академик И.В. Давыдовский, крупнейший ученый-патолог и философ в медицине, полагал, что единственно полноценным методом определения и изучения врачебных ошибок является клинико-анатомический анализ, в котором патологической анатомии по праву принадлежит первое место и первое слово, ибо данная дисциплина располагает таким бесспорным аргументом, как фактический материал, получаемый путем аутопсии. Именно он предложил ныне повседневно применяемый принцип сличения клинического и анатомического диагнозов и регистрацию врачебных ошибок. Рассматривая большинство ошибок как добросовестное заблуждение врача, Давыдовский указывал, что «всякие ошибки надо прежде всего признать, понять и пережить… Признание и познание врачом своих ошибок есть выражение его профессиональной честности и компетенции и в то же время самый верный путь их устранения и предупреждения. Сокрытие же, непризнание ошибок оборачивается прежде всего нарушением принципов врачебной этики и деонтологии, что наносит вред и больному, и врачу» [39]. Мерой предупреждения и разбора ошибок стало введение в Советском Союзе клинико-анатомических конференций, которые в 1930 г. начали проводиться И.В. Давыдовским, а начиная с 1935 г. были узаконены по всей стране.
О переживаниях хороших врачей и людей, случайно попавших в эту профессию, писал А.П. Чехов своему издателю А.С. Суворину: «У врачей бывают отвратительные дни и часы, не дай бог никому такого… Среди врачей, правда, не редкость невежды и хамы, как и среди писателей, инженеров, вообще людей, но те отвратительные часы и дни, о которых я говорю, бывают только у врачей» [40].
Профессор С.С. Вайль, один из организаторов прозекторского дела в нашей стране, автор широко известной монографии «Некоторые вопросы врачебной деонтологии» на страницах этой книги, в частности, подчеркивает, что добросовестное отношение врача к своей работе проявляется и в честном признании ошибок, допущенных им в распознавании или лечении болезни. Без самокритичного отношения к оплошностям в диагностике и лечении врачу трудно совершенствовать свои теоретические познания и практический опыт.
Можно привести поучительные примеры должного отношения к своим профессиональным ошибкам крупных ученых-клиницистов. Так, известный хирург профессор С.С. Юдин выразил его следующими словами: «Я не только не щажу себя и совершенно не пытаюсь выгораживать или ослаблять свои былые ошибки, но главнейшей своей задачей делаю анализ того, как, почему такая ошибка могла случиться. Трагические ошибки я не могу забыть десятилетиями, они так глубоко потрясли мое сознание, чувство и совесть, что, вспоминая о них, я их снова переживаю, как вчера, как сегодня».
Ту же мысль высказывает и профессор М.Р. Рокицкий. По его словам, прогресс любой отрасли клинической медицины немыслим без постоянного, принципиального, систематического анализа врачебных ошибок, без выявления и устранения их причин, без разработки и осуществления мер по их предупреждению. Искушение скрыть свой просчет очень велико, возможностей избежать широкого обсуждения тоже немало, но врач должен помнить, что, утаив от коллег свою ошибку, он открывает возможность ее повторения, идет на сделку с совестью, попирает врачебную этику и долг. Отношение врача к своим ошибкам во многом определяет его человеческие и профессиональные качества. Поэтому каждая врачебная ошибка должна стать предметом серьезного обсуждения в коллективе, результаты изучения ошибок подлежат обобщению и широкому обсуждению с участием всех заинтересованных лиц.
При этом нельзя не согласиться с профессором Н.В. Эльштейном, который утверждал, что в медицине, как и вообще в жизни, негативные примеры педагогически более конструктивны, чем позитивные. Вот почему систематический анализ допускаемых ошибок — необходимая предпосылка совершенствования медицинской помощи населению. И самое главное — какие уроки мы выносим из этого.
«Внутренняя картина болезни» и ятрогенные заболевания
Особо хотелось бы сказать о проблеме ятрогенных заболеваний, т. е. таких, причиной которых является врач (от греч. jatros — врач). Как отмечает профессор Р.А. Лурия, крупный советский терапевт: «…Разумеется, речь идет о случаях, когда врач, не только не желая, но и не сознавая этого, становится источником тяжелых переживаний своего больного, принимающих иногда характер соматического заболевания. Опыт учит, что число таких ятрогенных заболеваний достаточно велико, что практически они ведут часто к понижению или даже потере трудоспособности. Иногда они легко распознаются и требуют больших усилий со стороны других врачей для ликвидации результатов психической травмы, нанесенной больному совершенно невольно врачом или вспомогательным персоналом». Ученый настоятельно рекомендует более основательно изучать внутреннюю картину болезни; для врача обязательно методическое изучение больного с конечной целью поставить не только аналитический, но и синтетический диагноз, что облегчит распознавание заболеваний в их ранних и обратимых стадиях развития и вместе с тем позволит избежать ятрогенных заболеваний – этих невольных, но досадных ошибок врача.
Это очень подробно освещено в его книге, написанной в 1935 г. и неоднократно переизданной (в 1939, 1944, 1977 гг.), — «Внутренняя картина болезней и ятрогенные заболевания», посвященной анализу путей целостного клинического исследования больного и проблеме ятрогенных заболеваний. Автор, исходя из лучших традиций русской и советской медицины, подчеркивает значение клинического исследования больного и его личности, вводит понятие «внутренней картины болезни» (как больной представляет и переживает свою болезнь), указывает на необходимость изучения врачом этой картины и обязательного учета ее в диагностике и лечении больных. Академик Е.И. Чазов в предисловии к данной книге пишет: «Величайшее значение научно-технического прогресса для медицины несомненно. Однако было бы большой ошибкой думать, что все это дает врачу возможность передоверить диагностику лабораторным методам исследования, считать, что они могут заменить взгляд умного врача-клинициста, который видит больного в целом, учитывает его индивидуальные особенности, понимает, как больной переживает свою болезнь, как он относится к перспективе излечения. То значение, которое имеет личность больного для течения болезни, слово врача, которое может оказать серьезное влияние на судьбу больного, — все это продолжает играть первостепенную роль в правильной оценке болезни, в ее диагнозе и прогнозе, позволяет лечить не только болезнь и ее симптомы, а больного».
Профессор Лурия отмечал, что несмотря на все величайшие достижения медицинской техники нашей эпохи, задача врача состоит, прежде всего, в овладении методом рационального субъективного исследования больного, и что это играет часто доминирующую роль в синтетическом процессе мышления, результатом которого является правильный диагноз болезней. Понимание человека как специфической биосоциальной категории лучше всего объясняет нам, почему все успехи медицинской техники не устраняют и не могут устранить необходимость исследовать личность больного.
Р.А. Лурия обращает внимание на огромное значение слова медицинского работника: «Особенно резко меняются психика и общее самочувствие больных под влиянием недостаточно мотивированных сообщений лаборантов, рентгенологов, а часто и лечащих врачей, сделанных вскользь, между прочим, но резко травмирующих психику больных. Эти случаи и дают ятрогенные заболевания, когда серьезная nosos появляется при отсутствии сколько-нибудь значимой pathos».
Еще в довоенные годы профессор Лурия рекомендовал приступить к разработке психологически обоснованной методики собирания анамнеза. Молодые терапевты должны для этого ознакомиться с основами психологии, потому что нельзя полагаться только на одно искусство и природные дарования исследующего врача. Он также отмечал большую роль патологоанатомической службы в работе над анализом врачебных ошибок для совершенствования лечебно-диагностического процесса.
Профессор А.В. Виноградов вместе с соавторами писал, что «изучение сущности и источников диагностических ошибок имеет не только практическое, но и теоретическое значение. При изучении случаев ошибочной диагностики иногда выявляются особенности течения и развития заболеваний в современных условиях, в частности, условиях применения новых лекарственных средств (антибиотиков, гормональных препаратов). Необходимо знать эти особенности и предвидеть возможность их развития, чтобы вовремя внести соответствующие изменения в лечение больного». В связи со сказанным выделение из общей картины болезни элементов «патологии терапии» или «болезней терапии» представляется весьма актуальным, а это возможно только при глубоком клиническом и патолого-анатомическом анализе наблюдавшихся явлений и изменений. Все изложенное свидетельствует о том, что вопрос об ошибочных диагнозах не может быть сведен лишь к простой регистрации совпадений и расхождений диагнозов. Следует полностью согласиться с И.В. Давыдовским, который считал, что изучение причин и сущности ошибок является важной общемедицинской, научно-исследовательской проблемой.
В такой области, как медицина, представляющая собой в теории и практике «уравнение со многими неизвестными», решение этого уравнения не может быть абсолютным, оно нередко бывает только приближенным. Это скорее высшая математика, чем арифметика, это — не фотография, а живопись, где мятежная мысль и глаз врача могут быть пленены привлекательной идеей и уйти в сторону от истины.
Сотни ученых — клиницистов, патологоанатомов, статистиков (Н.И. Пирогов, С.П. Боткин, И.В. Давыдовский, С.С. Вайль, А.А. Нечаев и др.), занимавшихся проблемой врачебных ошибок, придерживались такого же мнения. Работа врача очень сложна, часто она протекает в чрезвычайных обстоятельствах, требующих краткого времени для размышления и принятия рациональных решений. Врачу приходится у каждого больного сталкиваться не со стандартным, а с крайне индивидуализированным течением болезни, ибо «на больничной койке лежит не абстрактная болезнь, а конкретный больной, т. е. всегда какое-то индивидуальное преломление болезни» (И.В. Давыдовский).
Государственная политика в отношении врачебных ошибок
В течение многих лет эксперты признают, что медицинские ошибки существуют, и общество идет на компромисс. Но стремление к уменьшению их количества — реальная цель, требующая серьезных усилий со стороны как врачебного сообщества, так и правительственных институтов, отвечающих за здравоохранение страны [40]. Несмотря на серьезность и актуальность проблемы, усилия по снижению рисков причинения вреда здоровью пациентов лишь в некоторых странах более или менее адекватны масштабам угрозы их безопасности [41]. Политика органов управления здравоохранением ряда стран Европы, а также Сингапура, США направлена на открытое обсуждение, активное выявление их с поиском оптимальных путей для своевременного предотвращения.
В настоящее время качество медицинской помощи и безопасность пациентов становятся основополагающими принципами всех систем здравоохранения, а безопасность пациента является фундаментом философии качества. Для борьбы с медицинскими ошибками предлагаются различные стратегии по снижению риска, в т. ч. внедрение стандартов качества и безопасности и идентификация пациентов [42].
По мнению автора известной книги Milos Jenicek «Medical Error and Harm: Understanding, Prevention, and Control» о проблемах врачебных ошибок, безопасность пациента — это, прежде всего, защита от врачебных ошибок. Автор призывает к глубокому изучению причин врачебных ошибок, открытости и грамотной организации процесса оказания медицинской помощи в целях снижения ее негативных последствий для пациентов [43].
Специалисты осознают, что ошибки возникают не из-за «плохих» людей. Ошибки – это показатель недостатков системы, включающей почти все процессы и методы, которые мы используем для организации и выполнения практически всех действий в медицине. Многочисленные аналитические исследования доказывают, что внедрение стандартов обеспечения качества положительно влияет на сокращение числа медицинских ошибок, а переход к открытому выявлению и изучению причин диагностических ошибок способствует активному использованию предупреждающих и корректирующих действий. В этом плане широко используются международные и в некоторых странах собственные (JCI, ANAES, CDFYI и т. п.) стандарты аккредитации, вследствие активного применения которых в США, Австралии, Саудовской Аравии, Германии сформирована система безопасности медицинской деятельности, направленная в первую очередь на риск-менеджмент.
Опыт показывает, что внедренные системы качества реально работают и что ошибки и вредные последствия можно предотвратить, перестроив систему так, чтобы медицинским работникам было трудно делать ошибки. К примеру, в лабораторной медицине анализ процессов, регистрация/документирование всех процедур в соответствии со стандартами качества, в частности ISO 15189: 2007, являются ключевыми инструментами изменения и улучшения повседневной клинической практики и существенным образом влияют на безопасность пациентов [36].
Правовед А.А. Арбузников поднимает вопрос о защите пациентов от врачебных ошибок, о проблеме раскрытия ошибок и их обнародования: «Многими международными документами, такими как «Декларация о развитии прав пациентов в Европе» (ВОЗ, 1994), «Конвенция о защите прав человека при проведении биомедицинских исследований» (Совет Европы, 1999), «Европейская хартия прав пациентов» (Европейская гражданская инициатива, 2002), право на информацию рассматривается в качестве основополагающего принципа, определяющего целостность и легитимность взаимоотношений между врачом и пациентом» [41].
В зарубежном медицинском праве появилась тенденция принятия отдельных законодательных актов, направленных на раскрытие медицинских ошибок. В СШA сначала на уровне отдельных штатов, a потом и на национальном уровне введены в действие законы, согласно которым на администрацию медицинской организации налагается обязанность в течение семи дней письменно (Пенсильвания) или устно (Флорида, Невада) известить пациента о причинах возникновения неблагоприятного события. Закон «О безопасности пациентов» в Дании обязывает медицинских работников раскрывать ошибки и их последствия в случаях причинения вреда здоровью пациентов.
Прогрессивное значение этих юридических документов состоит не только в том, что они акцентируют внимание на признании ошибок и отдельно оговаривают обязанности медицинских работников по иx раскрытию, но и наделяют медиков, сообщающих об ошибках, своеобразным иммунитетом от некоторых негативных правовых последствий: врач или медсестра, сообщившие об ошибке через систему отчетности, освобождаются от дисциплинарной ответственности за ее совершение. Иммунитет не распространяется на случаи умышленного причинения вреда, халатности или небрежности. Кроме того, положения данных законов защищают выражение сочувствия и принесение извинений от использования их в суде в качестве доказательств вины медицинского работника. Благодаря этой законодательной защите врачи и медицинские сестры могут проявлять свою искренность, не опасаясь негативных правовых последствий. Срок действия этих законов относительно небольшой – в США они работают с 2002, в Европе – с 2003 г., поэтому пока рано подводить итоги и оценивать эффективность этих нововведений. Вместе с тем очевидно, что принятие специальных законов o признании ошибок демонстрирует определенный прогресс на пути к более открытым взаимоотношениям между врачом и пациентом, что непременно сказывается на снижении количества совершаемых ошибок [41].
По мнению И.Н. Григович, необходима официальная система регистрации врачебных ошибок. Такой банк данных позволил бы выявить частоту, специальности, причины совершаемых ошибок и на основании анализа проводить действия по предупреждению и борьбе с наиболее частыми причинами ошибочных врачебных действий [40].
Подводя итог, автор считает, что для предотвращения врачебных ошибок необходим системный подход, затрагивающий все уровни здравоохранения, включающий в себя дальнейшее предметное изучение, регистрацию и разработку мероприятий по предотвращению ошибок. На основе международного опыта необходима разработка нормативных документов на уровне страны по повышению качества и безопасности медицинской помощи (собственных стандартов аккредитации).
Нельзя не согласиться с академиком И.А. Кассирским, который с болью в сердце почти полвека назадписал в своей знаменитой книге «О врачевании»: «Ошибки – неизбежные и печальные издержки врачебной деятельности, ошибки – это всегда плохо, и единственное оптимальное, что вытекает из трагедии врачебных ошибок, это то, что они по диалектике вещей учат и помогают тому, чтобы их не было… Они несут в существе своем науку о том, как не ошибаться. И виновен не тот врач, кто допускает ошибку, а тот, кто не свободен от трусости обнародовать ее» [37].
Источники
1. Bart Windrum. It’s Time to Account for Medical Error in «Top Ten Causes of Death». Charts Commentary, 2013, April 24, 5.
2. Michelle Feil. Distractions and Their Impact on Patient Safety. Pa Patient Saf Advis, 2013 Mar, 10 (1): 1–10.
3. Шарабчиев Ю.Т. Врачебные ошибки и дефекты оказания медицинской помощи: социально-экономические аспекты и потери общественного здоровья. Международные обзоры: клиническая практика и здоровье, 2013, 6.
4. Kohn LT, Corrigan JM, Donaldson MS. To Err is Human: Building A Safer Health System. Washington, D.C.: National Academies Press, 1999.
5. Mark Graban. Statistics on Healthcare Quality and Patient Safety Problems — Errors & Harm Updated November 2014 http://www.leanblog.org/2009/08/statistics-on-healthcarequality-and.
6. Annie Yang, Pharm D. Wrong-Patient Medication Errors: An Analysis of Event Reports in Pennsylvania and Strategies for Prevention. Pa Patient Saf Advis, 2013 Jun, 10 (2): 41–9.
7. http://www.euro.who.int/en/health-topics/Healthsystems/patient-safety/data-and-statistics.
8. Трунов И.Л. Врачебная ошибка, преступление, проступок. Человек: преступление и наказание, 2010, 1.
9. How Many Die From Medical Mistakes In U.S. Hospitals? // http://www.npr.org/blogs/health/2013/09/20/224507654/how-many-die-from-medical-mistakes-in-u-s-hospitals.
10. Antibiotic Resistance Threats in the United States, 2013. Summary US department of health and human service.
11. Dr. Mercola Data on Serious Hospital Errors Will Now Be Withheld from the Public//http://articles.mercola.com/sites/articles/2014/08/20/medical-errors-public-disclosure.aspx.
12. Stevens CD. Health Aff (Millwood). 2014;doi:10.1377/hlthaff.2014.0148.// Diabetes-related lower-extremity amputations 10 times more likely in lowincome areas http://www.healio.com/endocrinology/diabetes/news/online/%7Bea7fd761-b616-41bb-a2a1 3add94fcd1f9%7D/diabetes-related-lower-extremity-amputations-10-times-more-likely-in-low-income-areas.
13. Jastrow J. The study of human errors: New York, 1936.
14. Reason J. Human Error Cambridge University Press, 1990.
15. Cacciabue Guide to Applying Human Factors Methods Human Error and Accident Management in Safety-Critical Systems, Springer London Ltd, 2004.
16. Peters &peters Human errors, causes and control, taylor and francis group, 2006.
17. Farferghauh SY Hazards in hospital care Ensuring patient safety San Francisco, 1996.
18. Bogner Human error in Medicine, Lawrence, 1996.
19. Nohn To error is human, building a safer health system Wahington, 2000.
20. Vinsent Clinical Risk management, London, 2001.
21. Rossentale and Sutcliffe Medical error: What we do know? San Francisco, 2001.
22. Milos Jenicek Medical Error and Harm: Understanding, Prevention, and Control Talor &Francis group, 2011.
23. По данным Leon & Brothers http://www.medmalnj.com/Legal-Articles/43-million-medical-errors-occurring-worldwide-studysuggests.shtml33.
24. Athanassios Vozikis and Marina Riga Patterns of Medical Errors: A Challenge for Quality Assurancein the Greek Health System/Quality Assurance and Management/ InTech Europe.
25. http://medportal.ru/mednovosti/news/2015/06/02/902errors/
26. Mohammadnejad E, Hojjati H, Sharifnia SH, Ehsani SR. Amount and type of medication errors in nursing students in four Tehran. J Med Ethic Hist. 2009, 3(Suppl 1): 60–9.
27. Mihailidis A, Krones L, Boger J. Assistive computing devices: A pilot study to explore nurses preference and needs. Comput Inform Nurs, 2006, 24: 328–36 [PubMed].
28. Mrayyon MT, Shishani K, Al-faouri L. Rate, causes and reporting of medication errors in Jordan: Nurses’ perspectives. J Nurs Manag, 2007, 15: 659–70 [PubMed].
29. Lehman CU, Conner KG, Cox JM. Preventing provider errors: Online total pareteral nutrition calculater. Pediatrics, 2004,113: 748–53 [PubMed].
30. Armitage G, Knapman H. Adverse events in drug administration: A literature review. J Nurs Manag, 2003, 11: 130–40 [PubMed].
31. McCarthy AM, Kelly MW, Reed D. Medication administration practices of school nurses. J Sch Healt, 2000, 70: 371–6 [PubMed].
32. Hashemi F. Response ethics to nursing errors. J Med Ethic Hist, 2007, 4: 31–46.
33. John PA. Ioannidis Why Most Published Research Findings Are False. PLoS Med, 2005 Aug, 2(8): e124.
34. Mohammad Ali Cheragi Types and causes of medication errors from nurse’s viewpoint. Iran J Nurs Midwifery Res, 2013 May-Jun, 18(3): 228-231.
35. Jennifer Lucado, MPH, Kathryn Paez, PhD, MBA., R.N, and Anne Elixhauser, PhD. Medication-Related Adverse Outcomes in U.S. Hospitals and Emergency Departments, 2008. STATISTICAL
BRIEF #109, 2011.
36. Mario Plebani. Выявление и предотвращение ошибок в лабораторной медицине (опубликовано в сети Интернет 01.12.2009).
37. Кассирский И.А. О врачевании. М., 1970.
38. Пирогов Н.И. Избранные педагогические сочинения. М.: Педагогика, 1985.
39. Давыдовский И.В. Врачебные ошибки. М.: Советская медицина, 1941.
40. Григович И.Н. Врачебные ошибки неизбежны? Российский вестник детской хирургии, анестезиологии и реаниматологии, 2013, 3: 6–11.
41. Арбузников А.А. Обнародование врачебной ошибки как один из механизмов защиты прав граждан. Приоритетные научные направления: от теории к практике, 2013, 5: 129–137.
42. Annie Yang, PharmD,Wrong-Patient Medication Errors: An Analysis of Event Reports in Pennsylvania and Strategies for Prevention. Pa Patient Saf Advis, 2013 Jun, 10(2): 41–9.
43. Milos Jenicek Medical Error and Harm: Understanding, Prevention and Control Talor &Francis group, 2011.
Источник: «Вестник Росздравнадзора», № 2 – 2016.