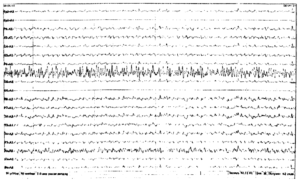
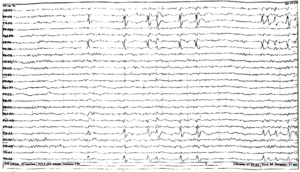
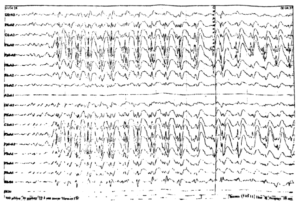
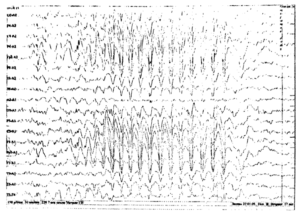
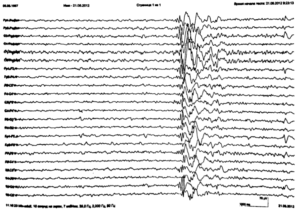
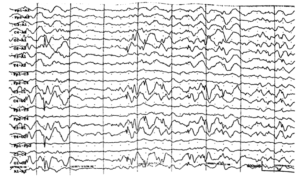
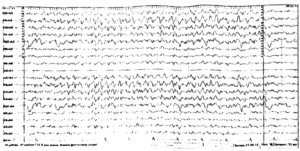
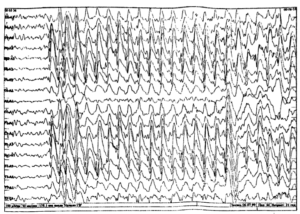
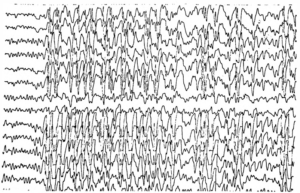
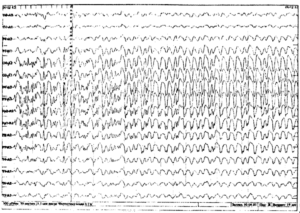
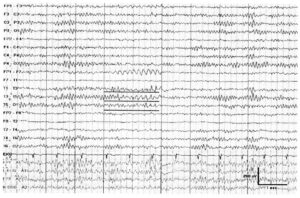
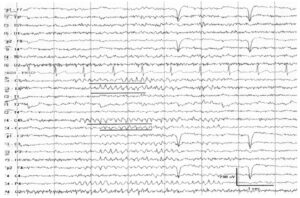
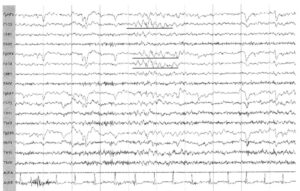
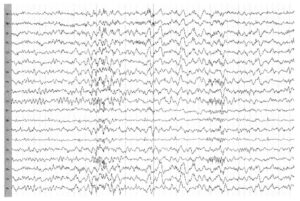
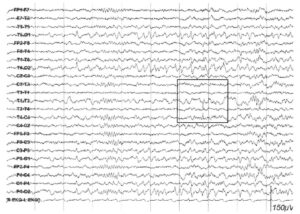
Около 30 % пациентов, поступающих в эпилептологические центры с диагнозом «эпилепсия», в реальности не болеют эпилепсией – эти данные получены в ведущих мировых клиниках. Формула, приводящая к диагностическим ошибкам, чаще всего выглядит так:
Неспецифические симптомы + нормальная ЭЭГ, расцененная, как патологическая = ошибочный диагноз «эпилепсия»
Последствием этого является ненужное и опасное лечение, которое пациент получает долгие годы, причем повторные нормальные ЭЭГ не отменяют диагноз. «ЭЭГ как биопсия, а диагноз эпилепсия как рак», — такие сравнения приводятся врачами: будучи однажды поставленными, подобные диагнозы уже не снимаются. Только повторный пересмотр первой ЭЭГ, по которой был выставлен диагноз, может выявить ошибку, а в остальных случаях пациент будет нести за собой диагноз «эпилепсия» всю жизнь, он будет долгие годы принимать препараты, имеющие значительные побочные эффекты, страдать от социальной стигмы и ограничений, которые накладывает диагноз эпилепсия. Человек не сможет водить машину, для него будут закрыты некоторые виды работ и должностей.
Врачи-эпилептологи всего мира сходятся в одном (и надо отметить, что это, пожалуй, единственное, в чем они действительно согласны!): лучше поставить диагноз эпилепсии позже, чем поставить его «профилактически».
В чем же причина подобной гипердиагностики, если, по данным большинства исследований, только 1-2 % ЭЭГ могут быть расценены как ложноположительные? По мнению специалистов, первая причина в «человеческом факторе»: в отсутствие должного уровня знаний и опыта. Зачастую неверный диагноз бывает поставлен по одной единственной ЭЭГ, на которой известные доброкачественные эпилептиформные паттерны и варианты нормальной ЭЭГ были расценены как патологические. К таким паттернам относятся: микроспайки, ритмическая тета-активность в височных отведениях, возникающая при дремоте, 14 и 6 Гц позитивные острые волны, 6 Гц фантомные спайк-волны, ритмическая дельта-активность при гипервентиляции и т.д. Большинство этих паттернов были описаны еще в пятидесятых годах XX века, и их выявление не представляет трудности для специалистов, работающих с ЭЭГ.
Однако, на практике данные паттерны встречаются достаточно редко, в подавляющем большинстве случаев ошибочно интерпретируются артефакты, брешь-ритм (breach-rhythm), или «безымянные варианты», которые являются вариациями нормальной ритмики, в результате чего возникают колебания заостренной конфигурации или фрагменты альфа-активности, которые не вписываются в легко узнаваемые ЭЭГ-феномены. Эти безымянные колебания нормального фона были описаны под разными названиями и их можно найти в большинстве ЭЭГ. Дифференцировать нормальные варианты из значимых спайков и острых волн иногда бывает сложно, но существуют определенные рекомендации, которым надо следовать. Избежать этих ошибок могут только обученные опытные врачи эпилептологи/нейрофизиологи, в противном случае пишутся расплывчатые трактовки и нормальная ЭЭГ описывается как патологическая. Здесь складывается ситуация, типичная для человеческой психики: чем меньше знания и опыт, тем с большим вниманием человек относится к незначительным изменениям на ЭЭГ (что в зарубежной литературе называется «Overriding EEG» и «Looking too hard syndrome»). «Снисходительность приходит с опытом», как и понимание того, насколько вариабельна норма на ЭЭГ. Точно так же, как терапевт найдет больше изменений на ЭКГ, чем кардиолог, так же и неопытный врач нейрофизиолог скорее опишет больше патологической активности на ЭЭГ, чем опытный эпилептолог.
Как мы можем исправить существующее положение вещей и уменьшить частоту ошибок, связанных с анализом ЭЭГ?
Здесь необходимо отметить, что в Америке и странах Европы чтением ЭЭГ занимаются неврологи, которые обучаются этому в рамках прохождения резидентуры (аналог российской ординатуры, только длительностью 4-7 лет). В связи с этим, за рубежом проблема неверного анализа ЭЭГ связывается с низким уровнем знаний врачей об ЭЭГ и умением ее интерпретировать. С учетом данной особенности, одно из предложений зарубежных коллег — оценка ЭЭГ не неврологом, а опытным нейрофизиологом. В России ЭЭГ в большинстве клиник описывается специалистами функциональной диагностики, которые в части случаев вообще имеют не медицинское образование, тогда как врач невролог зачастую не знаком даже с основами ЭЭГ. И, надо сказать, данный путь также порочен: процент диагностических ошибок в нашей стране не меньше, если не больше, так как в этом случае отсутствует интерпретация ЭЭГ в контексте клинических данных.
Неверный анализ ЭЭГ врачом-неврологом за рубежом и отсутствие анализа результатов ЭЭГ с позиции клиники — обе ситуации одинаково плохи.
Наверное, наиболее оптимальным вариантом является другое решение, которое также обсуждено в статье Benbadis S.R.:
так как в повседневной практике невролог и психиатр сталкивается с пароксизмальными состояниями и, в частности, с эпилепсией достаточно часто, то трудно представить, чтобы врач не умел читать ЭЭГ и не умел анализировать данные, с которыми работает. Но если мы считаем, что описание ЭЭГ — прерогатива врачей, то система обучения должна быть в корне изменена. ЭЭГ в рамках последипломной подготовки неврологов и психиатров должно уделяться больше времени и внимания. Нужен курс, обучающий врачей анализу ЭЭГ, затем должна быть практика под руководством опытных специалистов, а после — возможность в ходе самостоятельной работы обращаться к специалисту для разбора сложных случаев.
По мнению авторов, к описанию ЭЭГ должна быть применена система, используемая при описании ЭКГ или рентгенографии грудной клетки. Они могут быть оценены экстренно врачами скорой помощи, терапевтами, реаниматологами, но затем должны быть повторно проанализированы специалистами — кардиологами или рентгенологами, для того, чтобы избежать ошибок и неверных диагнозов.
Другой важный методологический прием — первичный анализ ЭЭГ «вслепую», то есть без клинических данных о пациенте (при этом, безусловно, клиническая трактовка в последующем дается с учетом всей информации о заболевании. Так предлагают описывать ЭЭГ многие ведущие эпилептологи мира, чтобы избежать синдрома «слишком тщательного анализа» (“looking too hard” syndrome).
Улучшить ситуацию может:
1. улучшение качества анализа ЭЭГ путем более высокого уровня обучения неврологов и психиатров а, главное, введением контроля уровня знаний
2. обучение «консервативному» чтению ЭЭГ, при котором должна быть описана только четкая эпилептиформная активность, а сомнительные вопросы должны решаться в пользу нормы или дообследования с изменением дизайна исследования
3. обязательная клиническая интерпретация ЭЭГ-данных в тех случаях, когда это возможно
4. создание более четких рекомендаций и руководств по описанию ЭЭГ
5. повторная оценка ЭЭГ специалистом-нейрофизиологом или эпилептологом.
Итак, вернемся к формуле:
Неспецифические симптомы + неверно интерпретированная нормальная ЭЭГ = ошибочный диагноз «эпилепсия»
Надо понимать, что четкая клиническая картина приступов при нормальной ЭЭГ скорее подтверждает диагноз эпилепсии, чем неспецифические симптомы и острые волны на ЭЭГ. Неспецифические симптомы и неубедительная патологическая активность на ЭЭГ (как например, «заостренные двухфазные потенциалы» или «ирритативные знаки») ни в коем случае не должны приводить к диагнозу «эпилепсия».
Материал подготовлен Фоминых В.В., Гриненко О.А., Троицким А.А. на основе следующих статей:
1. Benbadis SR. «Just like EKGs!» Should EEGs undergo a confirmatory interpretation by a clinical neurophysiologist? Neurology. 2013;80(1 Suppl 1):S47-51.
2. Benbadis SR. Errors in EEGs and the misdiagnosis of epilepsy: importance, causes, consequences, and proposed remedies. Epilepsy Behav. 2007;11(3):257-62.
3. Markand ON. Pearls, perils, and pitfalls in the use of the electroencephalogram. Semin Neurol. 2003;23(1):7-46.
Почти полтора столетия назад, в мае 1873 года, в Германии родился первооткрыватель альфа-ритма мозга человека и создатель метода электроэнцефалографии Ханс Бергер. Надо отметить, что сам факт порождения мозгом электрического тока был открыт англичанином Ричардом Катоном. Но именно Бергер смог в 1924 году впервые зарегистрировать на бумажной ленте при помощи гальванометра электрические сигналы, снимаемые с поверхности головы без проникновения в мозг. А после того, как в 1929 году он представил первое описание энцефалограммы, в эпилептологии наступила новая эра.
Сегодня метод электроэнцефалографии (ЭЭГ) широко используется неврологами и другими врачами, занимающимися болезнями центральной нервной системы — в частности, головного мозга. ЭЭГ — обязательный инструмент диагностики эпилепсии. Поэтому направление на ЭЭГ получают люди, чья профессия подразумевает исключение этого заболевания. И иногда совершенно здоровый человек неожиданно получает результаты обследования с загадочной и пугающей фразой «Обнаружены признаки эпилептиформной активности». Что при этом делать, куда идти и надо ли впадать в панику — рассказывает MedAboutMe.
Что такое эпилепсия?
Эпилепсия – это заболевание центральной нервной системы, при котором развивается аномальная активность головного мозга, что приводит к судорогам, периодам необычного поведения и иногда к потере сознания.
Внешне проявления судорожного припадка могут выглядеть по-разному: у одних людей развиваются судороги в виде подергиваний конечностей, другие «зависают», «выключаются» из действительности на несколько секунд.
Единственный случай судорожного припадка еще не означает, что у человека эпилепсия, а вот два и более внешне ничем не спровоцированных приступа – уже повод для постановки диагноза. При этом проблема диагностики эпилепсии стоит перед неврологами на протяжении всего времени знакомства с этим заболеванием.
Гипердиагностика эпилепсии
Гипердиагностика эпилепсии, то есть обнаружение ее у людей, на самом деле ею не болеющих, встречается не так уж и редко. В 1980-х годах врачи говорили, что 20-25% случаев впервые диагностированной эпилепсии – это доля гипердиагностики. Гиподиагностика, то есть ситуация, когда у человека есть эпилепсия, но ее не удается диагностировать, встречается гораздо реже – только в 10% случаев.
Казалось бы, есть такой замечательный метод, как электроэнцефалография – что мешает безошибочно диагностировать эпилепсию? Самой распространенной ошибкой, как оказывается, является проблема диагностики эпилептиформной активности головного мозга.
Эпилептиформная активность головного мозга
Как следует из названия, такая активность подозрительно похожа на проявления эпилепсии. На энцефалограмме она представляет собой электрические колебания, выглядящие, как острые волны и пики, которые на 50% и более отличаются от так называемой фоновой активности головного мозга. Такие же пики в большинстве случаев можно найти на энцефалограмме людей с эпилепсией. Причиной эпилептиформной активности является суммирование потенциалов – как тормозных, так и возбуждающих, которые связаны с мощным нейрональным разрядом и гиперполяризацией нейронов.
Сам термин «эпилептиформная активность» нередко вводит в заблуждение пациентов. Сами неврологи уже договорились, что следует в описании энцефалограммы избегать таких терминов, как «эпилептическая активность» или «судорожный разряд», а также «пароксизмальный разряд» и «повышенная судорожная готовность», именно, чтобы это не пугало пациентов. А «эпилептиформная активность» был признан наиболее корректным термином, что, впрочем, для обычного человека, благодаря приставке «эпи-», все равно звучит угрожающе.
Эпилептиформная активность у людей с эпилепсией
Важно понимать, что эпилептиформная активность далеко не всегда проявляется у людей с эпилепсией. Равно как и далеко не всегда она регистрируется у тех, кто имеет этот диагноз. Частота ее обнаружения в последнем случае при рутинном (то есть, не связанном с приступами) обследовании составляет 29-55%.
Подтвердить эпилепсию можно, проведя несколько повторных ЭЭГ на фоне целенаправленного лишения сна (депривации сна) – в этом случае эпилептиформная активность у больных эпилепсией будет проявляться в 80% случаев. Запись ЭЭГ во сне позволяет выявить эпилептиформные изменения с частотой 85-90%. Наконец, во время приступа аналогичная картина на энцефалограмме наблюдается в 95% случаев.
Отметим, что в редких ситуациях, когда аномальная активность нейронов развивается в глубине коры, электрические импульсы могут не отражаться на поверхности мозга и даже на фоне протекающего эпилептического приступа никак не регистрироваться.
Аномальная активность мозга без эпилепсии
У людей, у которых нет эпилепсии, как было сказано выше, тоже может обнаруживаться эпилептиформная активность. Нередко это происходит в ситуациях все того же рутинного обследования. Например, многие профессии требуют оформления медицинской книжки, причем в перечень врачей, которых необходимо пройти, входит невролог, а в список анализов и обследований – энцефалограмма. Эксперты клиник, занимающихся оформлением такого рода документов сообщают, что случаи выявления эпилептиформной активности при проведении энцефалографии у человека, который на самом деле здоров, случаются не так уж и редко.
Откуда берется аномальная активность нейронов головного мозга, если у человека нет эпилепсии? Ну, например, некоторые люди имеют генетическую предрасположенность к эпилептиформной активности нейронов мозга, но при этом не восприимчивы к ней в формате развития судорожного эпилептического припадка.
Так, эпилептиформная активность была выявлена в 0,5% случаев среди молодых людей 17-25 лет – студентов учебных заведений ВВС Великобритании. Причем в 58% случаев аномальная активность мозга наблюдалась только как результат ритмической фотостимуляции – так называется процедура воздействия на пациента при помощи световых вспышек, мигающих в определенном ритме.
Эпилептиформную активность при записи ЭЭГ во сне можно обнаружить также у 2% взрослых людей, не страдающих от эпилепсии.
Намного чаще эпилептиформная активность обнаруживается у детей, у которых нет эпилепсии. Так, у 2-5% детей в возрасте 6-13 лет можно обнаружить на ЭЭГ эпилептиформные изменения. И только у 3,5-8% из них впоследствии развивается эпилепсия.
Еще чаще (в 10-30% случаев) эпилептиформная активность встречается у людей после инсульта, при опухолях мозга и черепно-мозговых травмах, при различных врожденных пороках мозга. И лишь у 14% таких пациентов в будущем развивается эпилепсия.
Отдельные разновидности эпилептиформной активности можно также найти на ЭЭГ у людей с метаболическими энцефалопатиями (гипокальциемия, тиреотоксикоз, уремическая и энцефалопатия Хашимото и др.) и у пациентов с хронической почечной недостаточностью.
Наконец, эпилептиформную активность могут вызывать некоторые лекарства, особенно в высоких дозировках: литий, хлорпромазин и клозапин. Аналогичный результат дает отмена ранее принимаемых барбитуратов.
Выводы
Обнаружив в результатах ЭЭГ фразу «признаки эпилептиформной активности», не стоит впадать в панику. Дополнительное обследование у невролога поможет разобраться в причинах этого состояния.
Сущность метода электроэнцефалографии
Ещё в середине 19 века было обнаружено, что электрическая активность нейронов головного мозга регистрируется на поверхности кожи головы. В 1875 году независимо друг от друга английский медик-исследователь Ричард Катон и русский физиолог В.Я. Данилевский в опытах на животных определили наличие слабых токов головного мозга разной частоты, которые регистрируются на поверхности головы. Почти полвека спустя, в 1924 году, немецкий психиатр Ганс Бергер провёл первую электроэнцефалографию (ЭЭГ). Понадобилось 10 лет, чтобы научное сообщество осознало и признало удивительный факт — возможность исследования тончайших электромагнитных процессов в нервной ткани ЦНС без каких-либо инвазий.
Записаться на прием
Суть электроэнцефалографии:
- функционирование головного мозга — это громадное количество разночастотных электрических зарядов, «пробегающих» по мембранам нейронов за промежутки времени, измеряемые в миллисекундах;
- поскольку электрическая активность неразрывно связана с распространением электромагнитных волн, подобную активность можно мониторить непосредственно на поверхности кожи головы (для этого используются электроды, подводимые к определённым участкам головы);
- за десятилетия практических исследований были выявлены определённые типовые электрические ритмы головного мозга человека, которые обозначили греческими буквами: альфа, бета, гамма и т.д.
- у ЭЭГ имеется одно колоссальное преимущество перед всеми остальными методами (МРТ, позитронно-эмиссионная томография или ПЭТ) — данный метод позволяет вести научно-медицинские наблюдения самых быстрых электрических импульсов в головном мозге непосредственно в реальном времени, то есть временное разрешение здесь измеряется в миллисекундах, тогда как сигналы на МРТ по времени измеряются в секундах, в лучшем случае, в десятых долях секунды.
В силу последней особенности ЭЭГ:
- только ЭЭГ может показать, как реагирует мозг на тот или иной раздражитель в самые первые мгновения;
- только ЭЭГ может показать, какова конъюнктура электрической активности ЦНС в очень малых промежутках времени;
- только с помощью ЭЭГ можно выявить первичные микроизменения в частоте электрических импульсов нейронов при неврологических и психических патологиях.
Области исследования в рамках ЭЭГ
Что именно можно изучить с помощью электроэнцефалографии? Примеры:
- Разнообразные аспекты восприятия. Скажем, человек невероятно быстро распознаёт характеристики определенных объектов. Например, разницу между изображением животного и человека мозг выявляет уже через 150-200 миллисекунд после появления картинки перед глазами.
- Память. Электроэнцефалография показывает особенности и уровень качества как кратковременной, так и долговременной памяти. Но особенно кратковременной, быстрой памяти.
- Можно получить глубокую характеристику когнитивных функций, способности к обучению — по уровню активности тета- и гамма-ритмов. Интересна такая зависимость: бета-ритмы работают на закрепление новых нейронных связей, тогда как тета-ритмы, наоборот, их ослабляют. Допустим, если задача была решена верно, то мозг запоминает использованные алгоритмы, и наблюдается повышенная активность бета-ритмов. Если же неверно — усиливаются тета-ритмы. Это лишь одиночные примеры. Общие процессы памяти и обучения неизмеримо сложнее, и участвуют в них десятки, если не сотни ритмов, многие из которых ещё не открыты.
- ЭЭГ демонстрирует способность индивида к различным адаптациям. Например, к повышенному шумовому фону.
- ЭЭГ открывает большие перспективы для исследования циркадных ритмов человека, рефлексов и способности мгновенно реагировать на изменяющуюся ситуацию.
Среди недостатков ЭЭГ можно обозначить два момента:
- наблюдаются, в основном, импульсы, проходящие в коре головного мозга, однако активность глубинных структур ЦНС на ЭЭГ видна гораздо хуже;
- сильная зависимость от психоэмоционального состояния пациента – стресс, недосып, нервное перевозбуждение и даже простое волнение способны исказить результаты исследования.
Выявляемые с помощью ЭЭГ заболевания
Но почему ЭЭГ входит в перечень обязательных медицинских обследований при получении медкнижки? Как уже говорилось, ЭЭГ способна указать на многочисленные патологии. В первую очередь, неврологического характера. И основное место здесь занимает эпилепсия. Поскольку именно эпилепсия является частым медотводом ко многим видам работ: с крупной строительной или промышленной техникой, с высокотехнологичной аппаратурой, с потенциально опасными технологиями (например, работа оператором ядерного реактора). Потенциальная опасность заключается в том, что у человека во время работы может случиться эпилептический приступ, и это повлечет за собой наступление аварийной ситуации.
Большинство людей хоть раз в жизни проходили ЭЭГ. И все помнят, как нужно было смотреть на часто мигающую лампочку. Это и есть, своего рода, тест на эпилепсию. У эпилептиков воздействие мерцающего света может привести, например, к генерализованным билатерально-синхронным аритмичным комплексам пик-волны. На графике электрических ритмов это хорошо заметно даже для неспециалиста: относительно равномерная кривая переходит в скачкообразную. Правда, существуют разновидности эпилепсии, не связанные с реакцией на мерцающий свет. Однако ЭЭГ всё равно оказывается достаточно высокоточным методом выявления данной патологии.
Помимо эпилепсии ЭЭГ позволяет выявить:
- разнообразные патологии сна (многочисленные виды бессонницы – хронической и ситуативной);
- воспаление тканей головного мозга (менингиты и энцефалиты);
- хронические расстройства психики – депрессии, неврозы, ОКР, панические атаки и пр.
В этом отношении ЭЭГ может стать и частью психиатрического освидетельствования пациента.
Электроэнцефалограмма отражает состояние механизмов генерации биоэлектрической активности головного мозга. Изменения амплитудно-частотных и пространственных характеристик ЭЭГ, выходящие за пределы возрастной нормы, свидетельствуют о возникновении патологических изменений в механизмах генерации биоэлектрической активности, если, конечно, регистрируемые изменения не обусловлены особым функциональным состоянием ЦНС (например, переутомлением, засыпанием, психоэмоциональной напряженностью и др.).
Регистрируемая суммарная активность на ЭЭГ является результатом интеграции целого ряда структур, образующих сложную нейрофизиологическую систему. Нарушения в этой системе приводят к формированию патологических изменений на ЭЭГ, в основе которых лежат следующие механизмы:
- 1) изменения функциональной активности структур:
- а) угнетение активности структуры до функционального молчания («выключение» структуры);
- б) чрезмерная активация структуры (ирритация структуры):
- в) дисфункция структуры (изменение релейных свойств, извращение ответа на сигнал и др.);
- 2) нарушения интегративных процессов в системе:
- а) дезинтеграция;
- б) возникновение патологических интеграций.
Таким образом, в основе патологических изменений на ЭЭГ лежат не только механизмы «выключения» или раздражения нейрональных структур, но и патологические механизмы «второго рода» по И. П. Павлову — «поломки», «сбои» в работе структур и системы в целом.
Многофакторность возникновения и развития позволяет утверждать, что патологические изменения на ЭЭГ не являются нозоспецифическими, то есть однозначно характерными исключительно для определенного заболевания или патологического состояния. Исходя из этого, ЭЭГ нельзя рассматривать как метод, обладающий диагностической специфичностью для каких-либо конкретных нозологических единиц. Скорее следует признать, что патологические изменения на ЭЭГ отражают типовой патологический процесс: нарушение механизмов генерации суммарной биоэлектрической активности головного мозга. Этот типовой патологический процесс можно рассматривать как одно из проявлений церебральной недостаточности, формирующейся при различной патологии ЦНС.
Виды изменений ЭЭГ
По выраженности во времени изменения ЭЭГ бывают:
- Периодическими (пароксизмы)
- Продолженными
По локализации изменения ЭЭГ могут быть:1
- Очаговые (фокальные, локальные) – ограниченная зона (до 3-х отведений);
- Региональные – зона доли мозга (3 и более отведений)
- Латерализованные – патологическая активность выявляемая над полушарием;
- Генерализованные – общая патологическая активность, захватывающая весь мозг, регистрирующаяся по всем отведениям по механизмам первичной и вторичной генерализации;
- Диффузные (неуточненные) – невозможно отнести к вышеперечисленным группам. По степени выраженности диффузные изменения ЭЭГ могут быть легкими (умеренными) и выраженными.
Специфические изменения ЭЭГ, которые взаимосвязаны с различными психоневрологическими состояниями рассматривают как ЭЭГ-корреляты.
Диффузные изменения ЭЭГ
➥ Основная статья: Диффузные изменения ЭЭГ
Термин диффузные изменения ЭЭГ отражает патологические процессы, которые протекают без четко локализованного очага и имеют “рассеянный” характер, поэтому могут регистрироваться по всему головному мозгу, но довольно часто его объединяют с генерализованными изменениями ЭЭГ, которые также наблюдаются во всех областях головного мозга.
Диффузные изменения ЭЭГ могут являться вариантом нормы, при условии, что отсутствуют другие нарушения. Таким образом, если в заключении написано только о диффузных легких изменениях ЭЭГ, без пароксизмов, очагов патологической активности, или без снижения порога судорожной активности, то это является вариантом нормы.
Умеренные и выраженные диффузные изменения ЭЭГ обычно используются для обозначения наличия патологии, но при этом являются нозологически неспецифичными, т.е. данные ЭЭГ паттерны могут регистрироваться как у пациентов с тяжелыми неврологическими заболеваниями, так и с функциональными расстройствами нервной системы. Информативность таких заключений невелика. Но при этом выявлено, что умеренные и выраженные диффузные изменения ЭЭГ срединных структур как правило регистрируются у тяжелых пациентов неврологического профиля.
Если речь идет об очаговых (фокальных, локальных) изменениях ЭЭГ, то обычно предполагается наличие каких-либо объемных образований головного мозга (кисты, опухоли и т.п.).
Замедление
➥ Основная статья: Диффузное замедление биоэлектрической активности
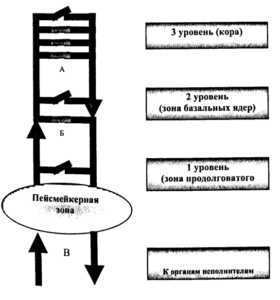
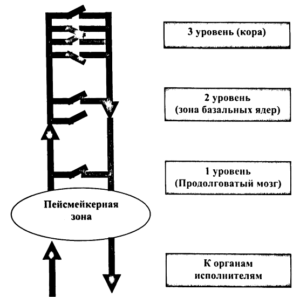
Замедление биоэлектрической активности происходит вследствие снижения функциональной активности части нервных клеток, что может быть обусловлено различными этиологическими причинами, но патогенетически представляет собой выключение части «микропереключателей» (А). В результате основной ритм пейсмейкерной зоны распространяется по поврежденной зоне с минимальными изменениями ЭЭГ, что регистрируется как медленные колебания и ритмы.
Периодическое диффузное замедление возникает в начальных стадиях неврологических заболеваний с преобладанием в клинической картине общемозговых синдромов, например, энцефалопатиях различного генеза, и пр., когда функциональная активность нейронов может восстанавливаться после прекращения нагрузки. Продолженное замедление указывает на более грубый дефект, при котором часть нервных клеток полностью изменила свои функциональные характеристики.
Диффузное замедление обусловленное как снижением общей частоты фонового ритма, так и/или повышением индекса медленноволновых форм активности, характерно для пациентов раннего детского возраста, так и старшей возрастной группы, и не указывает на развитие какого-либо патологического процесса в таких случаях. Так же небольшое диффузное замедление основного ритма (до 8 Гц) может присутствовать и у здоровых молодых людей, что так же может рассматриваться как патология.
Однако выраженные изменения ЭЭГ как правило носят патологический характер и чаще всего связаны как со снижением функциональной активности корковых структур (В). Особенно выраженные изменения, связанные с нарушением функциональной активности всех структурных образований головного мозга наблюдается при коме.
Периодическое фокальное и регионарное замедление биоэлектрической активности головного мозга, особенно выявляемое при проведении функциональных нагрузочных проб чаще всего указывает на нарушение процессов регуляции той или иной зоны корковых структур, которое еще способно восстанавливаться в покое. Такие изменения ЭЭГ чаще всего наблюдаются при развитии стенотических процессов в магистральных артериях головы и крупных сегментах мозговых артерий. Продолженное фокальное и регионарное замедление, в отличие от периодического замедления, указывает на более выраженные (чаще всего структурные) изменения нервной ткани. Продолженное замедление чаще всего выявляется при объемных внутричерепных процессах, таких как объемное образование, инсульт, локальный отек (при ЧМТ), атрофический процесс.
Низкоамплитудная ЭЭГ
Электроэнцефалограмма с характерным понижением амплитуды называется также как “плоская ЭЭГ” и чаще всего рассматривается как вариант нормы с преобладанием десинхронизирующей активности. Подробнее читайте: нормы ЭЭГ у детей и взрослых.
Пароксизмальная активность неэпилептиформного типа
Под пароксизмальной активностью на ЭЭГ понимают быстрое (внезапное) отклонение или нарушение характера записи с регистрацией графоэлементов значимо отличающихся от фоновой активности. Появление пароксизмальной активности не всегда указывает на развитие заболевания, и может встречаться у здоровых людей.
Наиболее часто, возникновение подобной активности наблюдается в детском возрасте и у молодых взрослых, и связано с функциональной незрелостью срединно-стволовых структур (Б). По классификации X. Людерс 2000, эти феномены имеют обозначение FIRDA. Их возникновение связано с развитием ацидоза, возникающего при проведении нагрузочных проб с гипервентиляцией, что приводит к общей гипоксии. Функционально незрелые срединно-стволовые структуры в этих условиях теряют способность к интеграции и регуляции биоэлектрической активности, и начинают свободно пропускать биоэлектрические импульсы к различным отделам коры. В свою очередь, это изменение ЭЭГ отражается в появлении высокоамплитудных билатерально-синхронных волн тета и дельта диапазона, преобладающих по амплитуде в лобно-центральных отведениях.
У детей и лиц молодого возраста такое состояние не является патологическим, а отражает только неустойчивость физиологических процессов в молодом организме.
Дифференциальная диагностика «дыхательных волн»
➥ Основная статья: Дыхательные волны на ЭЭГ
Дыхательные волны следует дифференцировать от пароксизмальных билатерально-синхронных медленных волн, возникающих у пациентов имеющих нарушения гемоликвородинамики, вследствие развития окклюзионных процессов в ликворопроводящей системе головного мозга. У таких пациентов изменения на ЭЭГ так же выявляются при проведении функциональных нагрузочных проб, особенно при проведении гипервентиляции.
Повышенная возбудимость нейронных структур (эпилептиформные паттерны)
➥Основная статья: Эпилептиформные паттерны ЭЭГ
В общем виде эпилептиформные изменения ЭЭГ традиционно рассматриваются как подвид общих пароксизмальных изменений БЭАГМ. Но поскольку они имеют специфический механизм возникновения, обусловленный развитием повышенного возбуждения нервных клеток, с формированием ритмичных и синхронных разрядов. А так же специфичность данного вида изменений для эпилепсии, заставляет рассматривать их в рамках отдельного синдрома.
Формирование эпилептиформных паттернов возникает в корковых структурах и связано с повышением функциональной активности их нейронов. В основе лежит патологический гиперсинхронный разряд нейронов (микропереключателей), который регистрируется как острый паттерн в виде спайка или острой волны. Истощение механизмов формирования аксональных ПД и включение механизма формирования ПД сомы характеризует появление на ЭЭГ последующей острому компоненту медленной волны. При повторяющихся эпилептиформных разрядах начинает регистрироваться общее истощение нервных клеток, которое характеризуется нарастающим замедлением частоты эпилептиформных паттернов с последующим прекращением эпилептиформной активности.
Эпилептиформные паттерны на ЭЭГ
Доброкачественные варианты изменений на ЭЭГ, не имеющие определенного клинического значения
Паттерны ритмического характера или эпилептиформные изменения — часто это признаки, ассоциированные с патологической картиной ЭЭГ. Известные ЭЭГ-паттерны, не имеющие определенного клинического значения или «доброкачественные варианты» изменений на ЭЭГ могут иметь сходные характеристики и вызывать диагностические трудности при интерпретации ЭЭГ.
Ритмичные θ-вспышки в височных отведениях в состоянии дремоты (Срединно-височная медленная активность у молодых людей («психомоторный вариант»)) — термин, применяемый в настоящее время для обозначения ранее описанного «психомоторного варианта». Этот паттерн встречается у 0,5-2,0% обследованных здоровых взрослых людей и характеризуется разрядами в виде пробегов θ-волн частотой 5-7 Гц, которые могут иметь заостренную, уплощенную или пилообразную форму. Данный паттерн максимально выражен в средних височных отведениях и обозначается термином «ритмичные средневисочные θ-вспышки в состоянии дремоты». Это интериктальный паттерн, который не эволюционирует в пространстве и времени, хотя может возникать билатерально или независимо в обоих полушариях. Паттерн наблюдается у подростков и взрослых в состоянии расслабленного бодрствования.
Фокальные синусоидальные или аркообразные θ-волны частотой 4-7 Гц с максимумом в вертексной области по средней линии впервые были описаны Цыганеком (Ciganek). Хотя по морфологии этот паттерн может напоминать мю-ритм, он не обладает такой же реактивностью и отличается более медленной частотой, кроме того, встречается как в состоянии дремоты, так и в бодрствовании. Хотя первоначально считалось, что этот паттерн характерен для височной эпилепсии, он встречается в гетерогенной популяции, является неспецифическим и не имеет определенного клинического значения.
Разряды спайк-волна с частотой 6 Гц известны под названием «спайк-волновой фантом». Для описания двух основных подтипов применялись акронимы «WHAM» (wakefulness, high amplitude, anterior, male — бодрствование, высокая амплитуда, передние отделы, у мужчин) и «FOLD» (female, occipital, low amplitude, drowsy — у женщин, затылочные отделы, низкая амплитуда, в состоянии дремоты). Билатеральные, синхронные, 6 Гц спайк-волновые разряды могут варьировать по частоте от 5 до 7 Гц, хотя характерна частота 6 Гц и короткая продолжительность от 1 до 2 с. Пик часто имеет очень низкую амплитуду, и иногда его трудно идентифицировать при традиционной интерпретации ЭЭГ с помощью количественного визуального анализа. Если спайки имеют низкую амплитуду и возникают только в состоянии дремоты, это обычно указывает на доброкачественный характер этих изменений. Если спайки имеют высокую амплитуду и возникают с частотой менее 6 Гц или выявляются во время бодрствования и сохраняются в медленноволновом сне, более высока связь этих изменений с эпилептическими приступами.
14 и 6 Гц позитивные разряды (первоначально названные 14- и 6-Гц позитивные спайки) также известны под названием «гребешки». Этот паттерн регистрируется на ЭЭГ в виде вспышек положительно направленных «гребенчатых» веретен преимущественно в задних височных областях. Частота составляет в большинстве случаев 14 или 6—7 Гц, а продолжительность — 0,5-1,0 секунд. Преобладает частота 14 Гц, а вспышки частотой 6 Гц могут регистрироваться с включением более быстрых частот или на частоте 6 Гц (без сочетания с другими частотами). Чаще этот паттерн встречается в подростковом возрасте, хотя может встречаться и у взрослых; с возрастом частота встречаемости уменьшается. Разряды обычно унилатеральные или билатеральные асинхронные с периодическим более выраженным вовлечением одного или другого полушария. Лучше продемонстрировать эти разряды позволяет монополярный монтаж (с соединением референтного электрода с мочкой контралатерального уха) и увеличение расстояния между электродами.
Различные термины применяются для описания этого паттерна: «маленькие острые пики» (Small sharp spikes), «доброкачественные эпилептиформные транзиты сна» (benign epileptiform transients of sleep), «доброкачественные спорадические пики сна» (benign sporadic sleep spikes of sleep). Эти термины описывают низкоамплитудные (<50 мкВ), короткой продолжительности (<50 мс) монофазные или дифазные пики. Этот доброкачественные вариант, не имеющий определенного клинического значения, по морфологии представляет собой спайк с крутым негативным подъемом и также крутым позитивным отклонением; лучше всего виден в передних и средних височных отведениях во время non-REM-сна. Этот паттерн чаще встречается у взрослых. Амплитуда спайка >50 мкВ, продолжительность >50 мс может сочетаться с последующей медленной волной (которая обычно имеет более низкую амплитуду, чем спайк). Отсутствует ассоциация с фокальным замедлением. Не возникают в виде пробегов. Наиболее важной отличительной характеристикой служит их исчезновение в медленноволновом сне. Регистрируются в виде унилатеральных разрядов, но при билатеральном распределении практически всегда возникают независимо с двух сторон. Их электрическое поле может соответствовать косому поперечному диполю, что объясняет противоположную полярность в противоположном полушарии при билатеральном распределении.
Калиточные волны (Wicket waves) чаще встречаются у взрослых людей, старше 30 лет. Они выявляются в диапазоне частот 6—11 Гц, и по амплитуде могут достигать 200 мкВ. Наблюдаются в височных областях в состоянии дремоты и в поверхностном сне, обычно возникают билатерально и независимо. Обычно регистрируются в виде разрядов и могут быть ошибочно приняты за интериктальный эпилептиформный разряд, особенно если встречаются независимо или в виде изолированных элементов. Фокальное замедление или последующий медленноволновой компонент отсутствуют; вероятно, паттерн представляет собой фрагментарную a-активность в височных отведениях. Сходная частота и морфология разрядов и изолированных элементов служит признаком, предполагающим их неэпилептическое происхождение. Калиточные волны рассматривают как нормальные изменения на ЭЭГ, имеющие эпилептиформную морфологию, хотя их легко спутать с патологической активностью в виде острых волн.
В отличие от многих паттернов, не имеющих определенного клинического значения, которые напоминают интериктальные эпилептиформные разряды, субклинические ритмические (электрографические) разряды у взрослых (subclinical rhythmic electrographic discharge in adults — S.R.EDA) — ЭЭГ-патгерн, напоминающий по своим характеристикам субклинический эпилептический приступ. Однако клинические проявления, как субъективные, так и объективные, отсутствуют, и связи с эпилепсией не выявлено. В отличие от большинства доброкачественных вариантов изменений на ЭЭГ, S.R.EDA, как правило, встречается в возрасте старше 50 лет и в состоянии бодрствования. Этот паттерн может существовать в двух формах: как билатеральные эпизодические разряды ритмичных заостренных θ-волн частотой 5—7 Гц с максимумом в височно-теменных отведениях или как внезапно появляющиеся монофазные повторяющиеся острые или медленные волны локально в области вертекса, возникающие с прогрессивно уменьшающимися интервалами между ними до формирования стойкой длительной вспышки. В редких случаях у одного пациента могут выявляться обе формы этого паттерна (персональное наблюдение W.O. Tatum). Вспышки S.R.EDA обычно продолжаются от 40 до 80 с и не сопровождаются постиктальным замедлением.
Патологические неэпилептиформные изменения на ЭЭГ
Интериктальная ЭЭГ позволяет получить информацию о присутствующих неэпилептиформных электрофизиологических нарушениях. При выявлении таких нарушений обращает на себя внимание их неспецифичность в отношении этиологии заболевания, таким образом, представляя собой нарушения, они не позволяют дифференцировать лежащий в их основе патологический процесс. В то время как методы нейровизуализации дают анатомическое описание, ЭЭГ предоставляет доказательства электрофизиологической дисфункции.
ЭЭГ чувствительна в отношении церебральной дисфункции, однако изменения картины ЭЭГ могут отставать по отношению к клиническому улучшению и демонстрировать максимальную выраженность клинических симптомов. Многие паттерны, не имеющие эпилептиформный характер, неспецифичны по этиологии, однако присутствие нарушений на ЭЭГ часто — отражение клинических нарушений и степени дисфункции. ЭЭГ не показывает остроту поражения, проявляющегося неэпилептиформными нарушениями, хотя серия ЭЭГ-исследований в динамике может установить тенденцию к эволюции неврологической патологии в сторону улучшения или ухудшения. Таким образом, ЭЭГ способна объективно подтверждать и определять степень эпилептической энцефалопатии при выявлении диффузных неэпилептиформных нарушения, а также латерализовать (или даже определять локализацию) нарушений при выявлении фокального замедления. Многие неэпилептиформные и эпилептиформные нарушения характеризуют энцефалопатию.
Читайте также
- Изменение биоэлектрической активности головного мозга
- Клинический анализ ЭЭГ
- Диагностика заболеваний по ЭЭГ
- Изменения ЭЭГ при эпилепсии
- Структурно-функциональная модель мозга
Литературные источники
- Александров М. В., Иванов Л. Б., Лытаев С. А. [и др.]. Электроэнцефалография : руководство / под ред. М. В. Александрова. — 3-е изд., перераб. и доп. — СПб.: СпецЛит, 2020. — 224 с.
- Александров М. В., Иванов Л. Б., Лытаев С. А. [и др.]. Общая электроэнцефалография / под ред. М. В. Александрова. — СПб.: Стратегия будущего, 2017. — 128 с.
- Бреже М. Электрическая активность нервной системы : пер. с англ. — М. : Мир, 1979. — 264 с.
- Гнездицкий В. В. Обратная задача ЭЭГ и клиническая электроэнцефалография. — М.: МЕДпресс-информ, 2004. — 624 с.
- Докукина Т. В., Мисюк Н. Н. Визуальная и компьютерная ЭЭГ в клинической практике. — Минск: Кшгазбор, 2011. — 112 с.
- Зенков Л. Р. Клиническая эпилептология (с элементами нейрофизиологии). – М.: МИА, 2002. – 416 с.
- Иванов Л. Б. Прикладная компьютерная электроэнцефалография. — М. : МБН, 2004. – 352 с.
- Русинов В. С., Майоргик В. Е., Гриндель О. М. [и др.]. Клиническая электроэнцефалография / под ред. В. С. Русинова. — М.: Медицина, 1973. — 339 с.
- Niedermeyer E., Lopes da Silwa F. Electroencephalography. Basis, principles, clinical applications related fields. — Philadelphia-Baltimore — NY: Lippincott Williams & Wilkins, 2005. – 1309 p.
Footnotes
- Сергей Гуляев, Инга Архипенко, Анна Овчинникова. ЭЛЕКТРОЭНЦЕФАЛОГРАФИЯ В ПРАКТИКЕ ВРАЧА НЕВРОЛОГА. Lap Lambert Academic Publishing GmbH KG, 2013. стр. 100
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 75.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 76.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 76.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 77.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 77.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 84.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 84.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 85.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 85.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 86.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 86.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 87.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 87.
- С. Гуляев, И. Архипенко, А. Овчинникова. Электроэнцефалография в практике врача невролога. Saarbrücken: LAP, 2013. С. 88.
Актуальность проблемы
Электроэнцефалографическое исследование (ЭЭГ) позволяет врачу-неврологу контролировать функциональное состояние головного мозга при различных неврологических заболеваниях. Но в настоящее время в отечественной неврологической школе интерес к этому методу невелик. Одним из аспектов данной проблемы является тот факт, что анализ данных ЭЭГ-исследования нельзя уместить только в рамки изменений частотно-волновых гармонических характеристик. Большинство патогномонично значимых феноменов зачастую имеют асинхронный, случайный и псевдохаотический вариант представленности в записи. Также они обладают определенными индивидуальными особенностями, требующими описательных и нематематических характеристик, что не позволяет использовать методы «автоматического» формирования медицинского заключения на основе простых аналитических механизмов гармонических функций.
Электроэнцефалографическое исследование (ЭЭГ) позволяет врачу-неврологу контролировать функциональное состояние головного мозга при различных неврологических заболеваниях. Но в настоящее время в отечественной неврологической школе интерес к этому методу невелик. Одним из аспектов данной проблемы является тот факт, что анализ данных ЭЭГ-исследования нельзя уместить только в рамки изменений частотно-волновых гармонических характеристик. Большинство патогномонично значимых феноменов зачастую имеют асинхронный, случайный и псевдохаотический вариант представленности в записи. Также они обладают определенными индивидуальными особенностями, требующими описательных и нематематических характеристик, что не позволяет использовать методы «автоматического» формирования медицинского заключения на основе простых аналитических механизмов гармонических функций.
Особенную важность индивидуальный подход к анализу ЭЭГ приобретает при анализе различного вида артефактов. Современная ЭЭГ-аппаратура регистрирует чрезвычайно малые величины изменений биоэлектрических потенциалов, из-за этого истинная ЭЭГ-активность может сильно искажаться вследствие воздействия разнообразных физических (технических) и/или физиологических воздействий [2]. В части случаев подобные искажения можно убрать при помощи аналогово-цифрового преобразования и различных фильтров, но если артефактное воздействие совпадает по частотно-волновым характеристикам с реальной ЭЭГ-записью, эти способы становятся неэффективными [1]. Определенную помощь в выделении и нейтрализации подобных артефактов может оказать использование полиграфической записи с автоматическим устранением «типичного» графоэлемента, но такой подход тоже не всегда достаточно эффективен, и в результате основная работа по выявлению и устранению артефактов из ЭЭГ- записи ложится на врача-специалиста.
Особую важность дифференциальная диагностика приобретает при различных пароксизмальных состояниях, в частности эпилепсии. По данным Jeavons (1983), ошибки дифференциальной диагностики весьма существенны, ее гипердиагностика эпилепсии составляет до 20–25% всех случаев впервые диагностированной эпилепсии. Случаи гиподиагностики встречаются реже и составляют, по данным разных авторов, до 10% случаев [3]. В большинстве случаев подобные ошибки связаны не только с особенностями течения заболевания и трудностью верификации его клинической картины, но и с неправильной интерпретацией данных электрофизиологических исследований и, чаще всего, с восприятием артефактов в качестве истинной биоэлектрической активности головного мозга (БЭАГМ).
Цель данной работы состоит в демонстрации, предложении методик определения и классификации наиболее характерных ЭЭГ-артефактов, возникающих при проведении ЭЭГ-исследования.
Материалом для исследования послужил анализ ЭЭГ-записей пациентов различных возрастов, проходивших ЭЭГ-исследование для исключения различных патологических состояний (согласно рекомендациям H. Luders [5], W. Penfield [6]).
Результаты
По происхождению артефакты ЭЭГ-записи можно разделить на физические, возникновение которых связано с различными техническими (технологическими) погрешностями, и физиологические, в возникновении которых принимают участие различные физиологические процессы организма. Наиболее часто из физических артефактов встречаются: сетевая наводка, телефонный артефакт, обрыв проводника, плохой контакт электрода, артефакт высокого импеданса. Из физиологических артефактов часто регистрируются: ЭКГ-артефакт, сосудистый РЭГ-артефакт, кожно-гальванический артефакт (реакция КГР), глазодвигательный артефакт, электроокулограмма (ЭОГ), миографический артефакт – электромиограмма (ЭМГ).
Физические артефакты
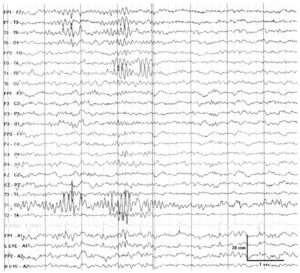
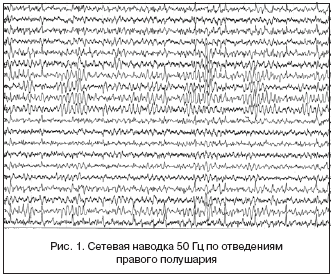
Сетевая наводка от сети переменного тока частотой 50 Гц (рис.1) в современных ЭЭГ-регистраторах встречается редко. Причиной ее появления, помимо неисправности аппаратуры, является влияние мощных электромагнитных полей сетевого тока от медицинской аппаратуры (магнитно-резонансной, рентгенологической, физиотерапевтической). Для устранения сетевой наводки необходимо отрегулировать энцефалограф, проверить наличие заземления аппаратуры, нарушение контакта в электродных проводниках. В случае необходимости проведения исследования вблизи источников электромагнитных излучений можно на короткое время выключить все электроприборы, если это невозможно, например, в операционной или палате интенсивной терапии, то можно применить фильтр высокой частоты. Однако следует учитывать, что в этом случае из ЭЭГ исчезают соответствующие частоты биоэлектрической активности головного мозга обследуемого.
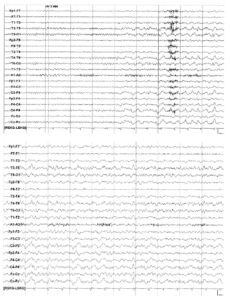
Телефонный артефакт. Сходным с сетевой наводкой по происхождению и форме является артефакт от телефонного звонка. Он возникает при расположении телефонного аппарата рядом с пациентом и плохом контакте проводников, что позволяет ЭЭГ-анализатору регистрировать электромагнитные волны, возникающие во время работы телефонного звонка. При последующем анализе при выявлении телефонного артефакта нужно проводить его дифференциальную диагностику со сходными физиологическими графоэлементами, такими как сонные веретена и группы заостренных βволн по типу «щеток» (феномена низкоамплитудной быстрой активности lafa) (рис. 2).
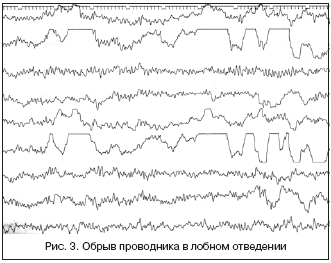
Полный обрыв проводника (потеря контакта с пациентом). Для этого артефакта характерны резкие скачки потенциала с «зашкаливанием» (рис. 3). Чаще всего они появляются при обрыве соединительного провода, плохой установке электрода, поляризации электрода или при накоплении электрических зарядов на теле обследуемого пациента. В таких случаях нужно проверить целостность проводов, соединяющих электроды с входной коробкой электроэнцефалографа.
При обрыве соединительного провода или появлении потенциала поляризации необходимо заменить электрод. По данным Л.Р. Зенкова [2], потенциалы поляризации чаще появляются при использовании дешевых медных и латунных электродов, подвергнутых некачественному золочению или серебрению; для устранения подобной ситуации электроды подвергают хлорированию.
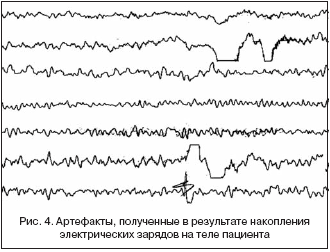
Статический разряд. Данный артефакт чаще всего возникает в условиях низкой влажности, проявляясь в виде единичных электромагнитных всплесков (рис. 4). Для устранения электрических зарядов с тела можно переустановить электроды, подвергнуть кожу под электродом абразии специальной пастой (мелкой наждачной бумагой или стерильной инъекционной иглой) до легкого покраснения, не повреждая дермы, предложить пациенту снять синтетическую одежду.
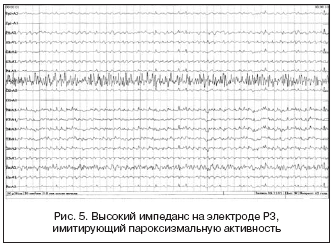
Артефакт высокого импеданса. Возникает при неправильном наложении электрода на кожу пациента, высыхании контактного геля или отхождения электрода от кожной поверхности. Артефакт характеризуется выявляемой под одним электродом продолженной островолновой активностью, симулирующей электромиограмму. Устраняется при восстановлении контакта электрода с кожей пациента и проводящей средой (рис. 5).
Физиологические артефакты
Как правило, их возникновение обусловлено различными биологическими процессами, протекающими в организме пациента. Наиболее часто в ЭЭГ-записи встречаются электрокардиограмма (ЭКГ-артефакт), реограмма (РЭГ, РГ-артефакт), кожно-гальваническая реакция (КГР-артефакт), электромиограмма (ЭМ-артефакт) и др. Ниже представлены наиболее характерные изменения ЭЭГ-записи, вызываемые физиологическими артефактами.
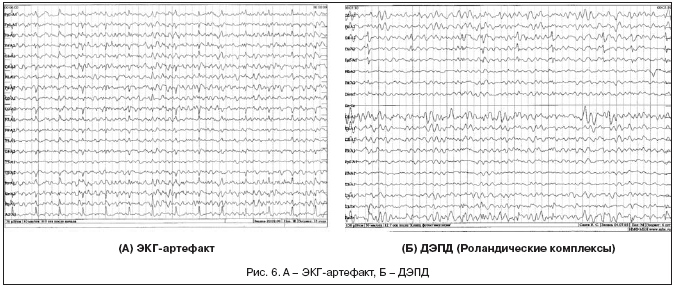
ЭКГ-артефакт. Чаще всего возникает у обследуемых, страдающих повышением артериального давления, преимущественно в монополярных и поперечных биполярных отведениях. Его возникновение связывают с повышением активности симпатической нервной системы, что облегчает проведение ЭКГ-сигнала на периферийные ткани. ЭКГ-артефакт (рис. 6) представлен ритмичными острыми комплексами, имитирующими эпилептиформную активность – доброкачественный эпилептиформный паттерн детства (ДЭПД), но в отличие от нее лишен медленно-волнового компонента или в случае имитации ДЭПД – его частота устойчива и совпадает с частотой комплексов QRS на ЭКГ, поскольку для ДЭПД ритмичность и совпадение с QRS комплексами не характерны.
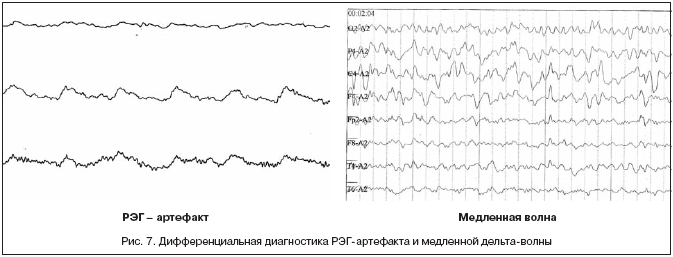
Сосудистый РЭГ-артефакт. Также у больных, страдающих повышением артериального давления, часто наблюдается РЭГ-артефакт, который появляется при установке электрода над поверхностью пульсирующего сосуда. Он имеет характерный для реограммы вид, включающий крутой подъем – анакроту и более пологий спуск – катакроту. Может симулировать дельта- активность (рис. 7). Выявление РЭГ-артефакта, как правило, не представляет большого труда, поскольку его основной графоэлемент имеет характерную форму и выявляется чаще всего под конкретным электродом. Устраняется РЭГ-артефакт небольшим смещением электрода в сторону (из зоны сосуда).
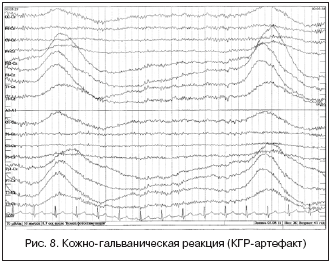
Кожно-гальванический артефакт (реакция КГР). Возникает вследствие активации парасимпатической нервной системы больного и повышения потоотделения, вследствие чего происходит общее цикличное изменение импеданса кожных покровов и системы кожа-электрод. На ЭЭГ регистрируются медленно-волновые «тренды», имитирующие смещение электродов. Подавить этот артефакт можно дополнительным обезжириванием кожных покровов пациента, а в случае неэффективности протирания кожи можно ограничить нижнюю полосу пропускания электроэнцефалографа до 0,1 с (рис. 8).
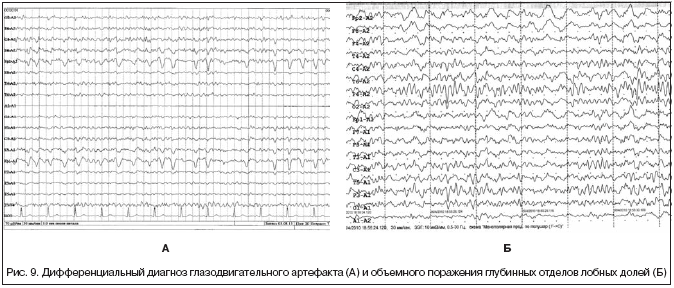
Глазодвигательный артефакт, электроокулограмма. Проявляется в виде медленно-волновых колебаний во фронтополярных отведениях частотой 0,3–2 Гц. Определенные сложности представляет его дифференциальная диагностика с медленно-волновой активностью глубинных отделов лобных долей головного мозга (рис. 9). Возникновение ЭОГ связано с изменением положения глазного яблока (сетчатки). Для ЭОГ характерно затухание амплитуды от лобных отведений по направлению к затылочным, а также симметричность и стереотипная форма потенциалов. Устранить ЭОГ можно, попросив пациента зафиксировать глазные яблоки, придерживая веки собственными пальцами.
Миографический артефакт, электромиограмма. ЭМГ выявляется при мышечном напряжении лобных, жевательных и затылочных мышц. Она может быть спровоцирована как спонтанным напряжением пациента, так и его непроизвольной реакцией на чрезмерно плотно одетую фиксирующую электроды систему.
Дифференцировать ЭМГ следует с β-ритмом, сонными веретенами и спайковой активностью на ЭЭГ (рис. 10). β-ритм отличается от ЭМГ меньшей амплитудой колебаний, неправильным и нерегулярным ритмом. Сонные веретена представляют собой модулированные, диффузные колебания частотой 11–15 Гц, амплитудой около 50 мкВ, продолжительностью от 0,5 до 3 с. Спайковая активность – это потенциалы с острой формой, длительностью 5–50 мс, их амплитуда может превышать фоновую активность в десятки и даже тысячи раз. Устранить ЭМГ можно, предложив обследуемому не сжимать зубы, приоткрыть рот, расслабить мышцы лба и шеи. Если после всех вышеизложенных мероприятий регистрация ЭМГ-артефакта сохраняется, то можно использовать фильтры высоких частот с ограничением полосы пропускания свыше 15 или 30 Гц.
Обсуждение и выводы
Многообразие проявлений артефактов ЭЭГ-записи, трудности в их устранении, а также их сходство с истинными ЭЭГ-паттернами часто заставляют начинающих специалистов отрицать диагностическую ценность метода ЭЭГ в клинической практике, направляя пациентов на другие, подчас дорогостоящие диагностические методы, основанные на иных физических принципах. Тем не менее, как показано выше, выявление, устранение и дифференциальная диагностика ЭЭГ-артефактов не представляет какую-либо сложную и неразрешимую для специалиста проблему.
ЭЭГ-артефакты имеют определенные характеристики, что позволяет отделить их от основной записи (табл. 1, 2), поэтому даже при проведении исследования на современной диагностической аппаратуре специалист должен распознавать и отмечать регистрируемые артефакты, прилагая максимальные усилия к их устранению из основной ЭЭГ-записи, но вместе с тем, полное устранение физиологических артефактов не всегда необходимо, т.к. именно их наличие может косвенно указывать на основную медицинскую патологию, по поводу которой пациент и обратился к врачу.
Возможно, подобные недостатки можно разрешить посредством изменения подготовки специалистов, проводящих нейрофизиологические исследования, с выделением в курсе обучения отдельных тем, посвященных диагностике ЭЭГ-артефактов.
Литература
1. Гуляев С.А., Архипенко И.В. и др. Электроэнцефалография в диагностике заболеваний нервной системы. – Владивосток: изд-во ДВГУ, 2012. 200 с.
2. Зенков Л.Р. Электроэнцефалография с элементами эпилептологии. – Таганрог: Изд–во ТРТУ, 1996.
3. Мухин К.Ю., Петрухин А.С., Глухова Л.Ю. Эпилепсия: атлас электроклинической диагностики. – М.: Альварес Паблишинг, 2004. 440 с.
4. Петрухин А.С., Мухин К.Ю., Глухова Л.Ю. Принципы диагностики и лечения эпилепсии в педиатрической практике. – М., 2009. 43 с.
5. Luders H., Noachtar S. eds. Atlas and Classification of Electroencephalography. –Philadelphia: WB Saunders, 2000. 208 p.
6. Penfield W., Jasper H. Epilepsy and the Functional Anatomy of the Human Brain. – Boston: Little, Brown & Co, 1954. 469 p.